Рак средостения симптомы анализ крови
Рак средостения – это появление злокачественных опухолевых новообразований в грудном отделе, поразивших ткани стенок средостения. Код по МКБ-10 (Международная классификация болезней 10-го пересмотра) – C38.3. В этой области онкологические проявления могут носить также доброкачественный характер. Тогда они не несут угрозу жизни пациента, не угрожают развитием инвазии в соседние органы и ткани, нет развития метастазов.
Если новообразование носит злокачественный характер, жизнь человека в опасности. Риск связан с агрессивным разрастанием опухоли, прорастанием в ткань, расположенную рядом. Образование распространяет метастазы в отдалённые органы через систему лимфатических узлов и кровоток.
Статистические исследования показывают распространённость этого явления среди зафиксированных случаев онкологии в пределах 7%. Главная категория риска по возрастным показателям – от 20 до 40 лет. При этом полового предпочтения онкология не имеет и одинаково распространяется на мужчин и женщин.
Среди зарегистрированных случаев возникновения опухолей рак фиксируется в 40%. В остальные разы фиксируется доброкачественное новообразование, не представляющее опасности для жизни.
Анатомия
Пространство среднего отдела грудной клетки принято называть термином средостение. Анатомический атлас организма определяет средостение, как пространство, ограниченное по бокам плевральными полостями, спереди грудиной и сзади позвоночником.
Группа органов средостения включает:
- тимус (вилочковая железа);
- сердце;
- трахею;
- бронхи;
- пищевод;
- аорту.
Помимо органов в область средостения входит большое число нервов, лимфатических узлов, кровеносных сосудов. Органы средостения покрыты жировой клетчаткой.
Рак средостения
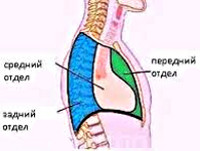
Средостение принято условно делить на два этажа и три отдела. Этажи:
- верхний;
- нижний.
Отделы:
- передний отдел;
- средний отдел;
- задний отдел.
Анатомическое строение по этажам и отделам средостения имеет наибольшее значение для выбора и осуществления методов диагностики и лечения опасных патологических процессов в этой области, включая рак. Он может поражать любой внутренний орган, в том числе органы грудной клетки.
Способ образования опухоли в области средостения и факторы риска
Способ образования опухоли в области средостения играет важную роль при выборе метода лечения и осуществления диагностики патологического процесса.
Рак может иметь первичное происхождение в органах средостения. Такой вид называется первичным. Причины его возникновения досконально не подтверждены медициной. Ключевыми факторами могут быть наследственные причины, воздействие токсинов, химикатов, нервного напряжения. Также выдвигается версия о воздействии раздражителей вирусной природы, такие как герпес, вирус папилломы человека, ВИЧ-инфекция. Эти факторы способны вызывать процесс мутации, когда клетка из здоровой становится атипичной. Но эти факторы способны вызывать онкологический процесс не только в рамках органов средостения. Поэтому триггерная причина появления до сих пор не установлена.
Раковый очаг в области средостения бывает последствием распространения метастазирования при другом виде онкологической болезни. При этом принципе возникновения говорят о самом пессимистичном прогнозе выживаемости, так как метастазирование проявляется в период 3 и 4 стадий развития онкологии.
По третьему варианту возникновения рак становится последствием перерождения доброкачественных опухолей. Причины мутагенности доброкачественных опухолей разнообразны. На это влияют различные факторы, к примеру:
- Старение организма пациента.
- Нервозность, спровоцированная постоянным нахождением в стрессовых ситуациях.
- Впечатлительность пациента и восприимчивость к различным раздражителям.
- Злоупотребление продуктами алкоголя и употребление наркотических препаратов.
- Постоянное употребление табачной продукции.
- Плохой уровень экологии в местности проживания больного.
- Полученная доза радиации вследствие техногенных причин или в результате проведения радиотерапии при лечении иных видов онкологических патологий.
- Наличие аутоиммунных патологий в анамнезе больного (к примеру, волчанка).
Перечисленные факторы становятся причиной появления первичного очага. Дополнительными условиями риска называют:
- Неправильное питание, пациент сталкивается с нарушением режима и неправильного рациона.
- Заболевания хронической формы, относящиеся к органам области средостения.
Процесс развития онкологической патологии
Онкологический процесс традиционно разделяют на четыре стадии. Понимание, на какой стадии находится развитие онкологии, важно для правильного лечения пациента. Нумерация стадий и характеристика каждой представлены в таблице ниже:
Развитие раковой опухоли
| № стадии | Характеристика |
| 0 стадия | Первые онкологические очаги малого размера. Определить характер новообразования (доброкачественная или злокачественная опухоль) не представляется возможным. Стадия крайне затруднена для диагностики. Отсутствует симптоматика заболевания. Онкологическое образование не даёт метастазирование и инвазию в соседние органы и ткани вокруг новообразования. Бессимптомность может служить причиной запущенности. Стадия характерна для первичного рака средостения. В случае возникновения опухоли в других органах возможна иная характеристика. То же относится к первой и второй стадиям, описанным ниже. |
| 1 стадия | Опухоль продолжает развитие в своей собственной капсуле. Инвазия по-прежнему отсутствует. Также нет наличия распространения метастазирования онкологии по органам и тканям пациента. |
| 2 стадия | Продолжается рост опухоли. Скорость и агрессия зависят от вида онкологии. Начинают образовываться уплотнения жировой ткани вокруг органов средостения. Могут возникнуть дополнительные онкологические очаги рядом с первоначальным. Начинается инвазия в медиастинальную плевру, вызывая уплотнение находящейся в ней клетчатки (медиастинальный рак). |
| 3 стадия | Заметно ухудшается общее состояние пациента. Разветвленная сеть метастатических очагов в ближних лимфоузлах. Продолжается рост опухоли. Она поражает всю область средостения, вызывая боли высокой интенсивности. |
| 4 стадия | Метастазы начинают поражать отдалённые органы, в том числе жизненно важные. Очаги онкологии появляются в сердце, лёгких, почках, печени, головном мозге. Наиболее пессимистичный прогноз выживаемости для пациента. Функциональность всех внутренних систем жизнедеятельности нарушена очагами онкологии, включая деятельность пищеварительной системы и центральной нервной системы пострадавшего. |
4 стадия онкологического процесса признана заключительной. Второе название – термальная стадия. Лечение стараются производить паллиативными методами. В число упомянутых входят любые процедуры и меры, способные продлить жизнь пациента до максимума. Задача полноценного выздоровления уже не ставится. Используются методы борьбы с симптоматикой опухоли и сопутствующих патологий, которые неизбежно возникают при развитии системы метастазов.
Метастазы раковых клеток
Понимание стадии необходимо, чтобы правильно и наиболее эффективно выбрать методы осуществления медицинского вмешательства. Основная проблема для осуществления лечения – несвоевременное обращение к врачу, нерегулярные медицинские осмотры. Важно вовремя отследить наличие симптоматики и при наличии подозрений обратиться к врачу для прохождения профессиональной диагностики.
Симптомы рака средостения
Симптоматика имеет ярко выраженный характер в процессе развития онкологического заболевания. После прохождения бессимптомного периода, который зависит от конкретного вида, онкология будет проявляться, выдавая следующие симптомы:
- Синдром хронической усталости. После проведённого длительного отдыха пациент всё равно чувствует усталость и разбитость.
- Повышенная утомляемость. Проявляется в виде быстроты проявления усталости вне зависимости от деятельности. Фиксируется невозможность продолжительного сосредоточения на конкретной деятельности.
- Нарушения в сердечном ритме и ритме дыхания без видимых на то причин.
- Повышение температуры до субфебрильных (37,1-37,8 градусов по Цельсию) без наличия явного воспалительного процесса, с возможностью появления субфебрильной лихорадки (озноб, ломота в костях, боль в мышцах).
- Проявление кахексии (истощение больного организма). При этой патологии может быть фиксирована потеря в весе до 10 килограмм в месяц.
Описанные выше симптомы характерны для большинства онкологических процессов. Рак средостения имеет также ряд специфических симптомов, характерных для конкретного вида рака средостения. В основе классификации лежит морфологический принцип.
Лимфома средостения
| Вид онкологии | Симптом |
| Лимфома | Кожный зуд (схож с аллергической реакцией). Повышенный уровень потливости при отсутствии физической деятельности, в периоды при отсутствии термальных факторов. |
| Фибросаркома | Хроническое и быстрое падение уровня сахара в крови (уровень глюкозы). |
| Ганглионеврома | Повышенный уровень давления при отсутствии гипертонической болезни в анамнезе. |
| Нейробластома | Диарея, иные нарушения деятельности пищеварительной системы пациента. |
| Внутригрудной зоб | Повышение уровня гормональной активности щитовидной железы. Нарушение гормонального фона человека. |
| Тимома (рак вилочковой железы) | Мышечная слабость, нарушение мимики лица. |
Признаки наличия прорастания онкологии в соседние органы и ткани выражаются в следующем:
- Болевые ощущения нарастающей интенсивности и хронического характера в загрудинной зоне с отражением в область шеи и плеча.
- Стенокардия – острые приступы болевого синдрома в груди вследствие резкого снижения уровня кровоснабжения перикарда и сердечной мышцы в целом. Подобное проявление возможно при прорастании опухоли в левую часть тела.
- При повреждении опухолью симпатической нервной системы в результате симпатического ствола фиксируются проявления птоза век, то есть неправильного положения века относительно глазного яблока и белка, а также западения глазных яблок.
При возникновении затруднённого дыхания, невозможности сделать вдох или выдох, сбои в режиме, шум и свист при осуществлении дыхания свидетельствуют об оказании давления на бронхи и деформации дыхательных путей. Появляется кашель. Также разрастание опухоли мешает совершению кровотока, что приводит к:
- головным болям;
- опуханию век, щёк, губ;
- увеличению размера вен в области шеи;
- боли в грудине;
- цианозу кожных покровов на лице (синий цвет кожи).
Дополнительная симптоматика соответствует появившимся сопутствующим патологиям, в зависимости от распространения метастазирования по организму. Разнообразие симптомов может ввести врача в заблуждение, и признаки могут дифференцировать с иной патологией. Доктор должен располагать данными относительно здоровья пациента. Необходима скрупулёзная диагностика пациента. Итоговая клиническая картина станет ясна после того, как будет заполнен последний диагностический протокол.
Диагностика
Для постановки диагноза необходимо проведение ряда медицинских исследований, начинающихся с личного приёма у врача, когда собирается полный анамнез жизни больного. В ходе опроса будут выявлен перечень присутствующих симптомов, их периодичность. Опрос будет затрагивать хронические патологии ближайших родственников.
Будут назначены общие анализы: кровь, кал, моча. Кровь будет проходить три анализа: общий клинический, биохимический, на онкомаркеры. Эти анализы определяют общее состояние здоровья пациента, позволяют выявить наличие воспалительных процессов в организме.
Дальнейшая диагностика включает в себя ряд процедур:
- Рентген грудной клетки и органов, который позволит досконально установить наличие опухоли, локализацию.
- Компьютерная томография грудной клетки – устанавливает наличие метастазов благодаря исследованию тканей и лимфатических узлов.
- Магнитно-резонансная томография (МРТ) – подтверждает полученные другими анализами сведения о локализации и структуре опухоли.
- Биопсия – процедура взятия образца опухоли для проведения анализа на гистологию.
- Бронхоскопия – назначается при наличии соответствующих показаний. Определяет состояние бронхов и наличие в них онкологических очагов.
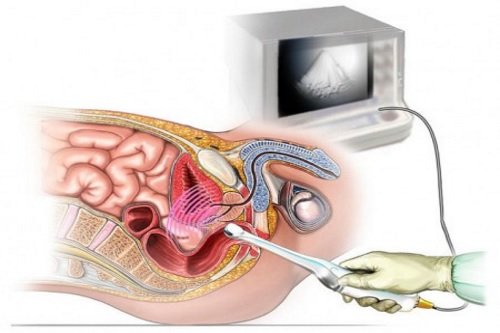
- Полость средостения просматривают с помощью ультразвукового исследования.
Дополнительная диагностика назначается при наличии соответствующих показателей.
Прогноз жизни
Прогнозирование жизни онкобольных раком средостения зависит от ряда индивидуально определённых факторов, в число которых входят:
- возраст пациента;
- общее состояние здоровья;
- правильность выбора метода лечения;
- вид онкологии.
Но ключевые факторы – время диагностирования и стадия болезни. При раннем выявлении болезни (0, 1, 2 стадии) – прогноз благоприятный. Пятилетний рубеж выживаемости преодолеют 90% пациентов. При поздних стадиях развития онкологии прогноз резко ухудшается, доходя в термальной стадии до показателей ниже 5%. Итоговый прогноз делает только врач на основе клинических показателей. Сколько живут при последних сроках болезни, статистика не показывает.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник
Рак средостения – различные по морфологии злокачественные новообразования, расположенные в срединных отделах грудной полости. Прогрессирование рака медиастинального пространства сопровождается болями в груди, одышкой, дисфонией, кашлем, дисфагией, развитием синдромов Горнера и верхней полой вены. Диагностировать рак средостения помогает рентгенография органов грудной клетки, компьютерное и магнитно-резонансное томографическое исследование, медиастиноскопия или видеоторакоскопия с биопсией. Хирургическое лечение рака средостения может быть радикальным или паллиативным (с целью декомпрессии соседних органов). В большинстве случаев также используется лучевая терапия.
Общие сведения
В собирательное понятие «рак средостения» включены различные по происхождению объемные злокачественные образования, берущие начало в медиастинальном пространстве. Среди всех опухолей средостения на долю злокачественных новообразований различной гистологической структуры приходится 20-40%. Чаще всего рак средостения представлен лимфомой (ретикулосаркомой, диффузной и нодулярной лимфосаркомой), болезнью Ходжкина; реже встречаются злокачественная тимома, ангиосаркома, нейробластома, дисгерминома, хондросаркома и остеобластокластома. Кроме этого, в средостении могут выявляться метастазы первичного рака различной локализации, саркомы, меланомы. Злокачественные опухоли средостения обнаруживаются преимущественно у лиц молодого и среднего возраста (20-40 лет), с равной частотой у мужчин и женщин. Лечением рака средостения занимаются специалисты в области онкологии и онкопульмонологии.

Рак средостения
Причины
Истинные причины развития первичного рака средостения остаются невыясненными. Специалисты-онкологи предполагают, что ведущая роль в этиологии злокачественных новообразований медиастинальной локализации принадлежит ионизирующему излучению, контакту с канцерогенными веществами в быту, сельском хозяйстве и на производстве, вирусным агентам (вирусу Эпштейна-Барр, ВИЧ-инфекции). Риск возникновения неходжкинских лимфом средостения выше у лиц, получавших лучевую терапию по поводу других онкологических процессов, а также у больных аутоиммунными заболеваниями.
Некоторые опухоли изначально развиваются как злокачественные (например, лимфомы и саркомы); другие первично возникают как доброкачественные, но под действием неблагоприятных факторов подвергаются малигнизации (например, тимомы, тератомы и др.); третьи носят метастатический характер. Метастатический рак средостения может являться «отголоском» рака легкого, рака щитовидной железы, рака пищевода или желудка, рака молочной железы, колоректального рака, нефробластомы, меланомы, геморрагической саркомы Капоши при СПИДе. Метастазирование из первичных очагов происходит путем контактного распространения, лимфогенным или гематогенным путем. Выявление метастатического рака средостения служит неблагоприятным прогностическим признаком.
Классификация типов рака средостения
Таким образом, в зависимости от своего происхождения рак средостения подразделяется на первичный (изначально развивается из органов средостения) и вторичный (метастатический рак других локализаций).
Согласно гистогенетической классификации, первичные злокачественные новообразования средостения делятся на опухоли, происходящие из собственных тканей средостения, тканей, дистопированных (смещенных) в грудную полость в процессе эмбриогенеза, и опухоли вилочковой железы:
Злокачественные опухоли, развивающиеся из собственных тканей средостения, включают:
- неврогенные опухоли (неврогенная саркома, нейробластома)
- мезенхимальные опухоли: из соединительной (фибросаркома), жировой (липосаркома), мышечной (лейомиосаркома), лимфоретикулярной (лимфома, лимфосаркома), сосудистой (ангиосаркома) ткани.
Среди дисэмбриогенетических новообразований средостения, берущих начало из дистопированных тканей, могут встречаться:
- опухоли из тиреоидной ткани (злокачественный внутригрудной зоб)
- опухоли из мультипотентных клеток (злокачественная тератома — тератокарцинома)
- хорионэпителиома, семинома (дисгерминома) и др.
Злокачественные тимомы (рак вилочковой железы) склонны к инфильтративному росту, раннему и обширному метастазированию.
Рак средостения может быть классифицирован по локализационному признаку. Так, в верхнем средостении из злокачественных опухолей выявляются лимфомы, тимомы, медиастинальный зоб. В переднем средостении, кроме тимом и лимфом также встречаются мезенхимальные опухоли, тератомы. Среднее средостение поражается лимфомами, заднее средостение является излюбленным местом локализации злокачественных неврогенных опухолей.
Симптомы рака средостения
В течении рака средостения выделяют бессимптомный период и период явных клинических проявлений. Продолжительность бессимптомной стадии зависит от расположения опухоли, ее размеров, гистологического типа, темпа роста, взаимоотношений с другими структурами средостения. Симптоматика всех опухолей средостения довольно сходна, однако для злокачественных новообразований характерно быстрое прогрессирование симптомов. Клиническая картина любой медиастинальной опухоли складывается из общих проявлений, присущих онкопатологии, признаков компрессии или прорастания органов средостения и специфических симптомов, характеризующих разные виды новообразований.
Самой частой жалобой пациентов, страдающих раком средостения, служит болевой синдром, вызванный сдавлением или прорастанием нервных стволов. Боли локализуются на стороне поражения, часто иррадиируют в плечо, шею, область между лопатками, иногда имитируют стенокардию. При сдавлении опухолевым конгломератом верхнегрудных нервных корешков возникает синдром Горнера. При заинтересованности возвратного гортанного нерва появляется осиплость голоса, при компрессии трахеи и крупных бронхов – одышка и кашель, пищевода – затруднение глотания пищи.
При сдавлении растущей опухолью крупных венозных стволов развивается типичный для рака средостения синдром верхней полой вены, характеризующийся одышкой, одутловатостью и синюшностью лица, тяжестью в голове, набуханием вен шеи. В ряде случаев при раке средостения выявляются увеличенные лимфоузлы над ключицей, прорастание опухолью грудной стенки, у детей – выбухание грудины. На поздних стадиях рака средостения возникает слабость, потливость, лихорадочное состояние, похудание. Иногда отмечаются отеки конечностей, артралгии и припухлость суставов, аритмии, гепатомегалия, асцит.
Специфическими симптомами злокачественных лимфом служат ночная потливость и кожный зуд. При внутригрудном зобе возникают симптомы тиреотоксикоза. Для фибросарком средостения типичны эпизоды спонтанной гипогликемии – падение уровня глюкозы в крови. У больных злокачественной тимомой нередко развивается синдром миастении, синдром Кушинга, гипогаммаглобулинемия, анемия.
Диагностика рака средостения
Больные с предполагаемым диагнозом «рак средостения» направляются на консультацию к торакальному хирургу или онкологу. Для установления точного морфологического и топографо-анатомического диагноза решающую роль играют данные рентгенологических, томографических, эндовидеохирургических исследований, результаты биопсии.
Обязательный перечень рентгенологических исследований включает рентгенографию грудной клетки, рентгенографию пищевода с контрастированием, компьютерную томографию. В большинстве случаев проведенное обследование позволяет установить локализацию рака средостения и распространенность процесса, заинтересованность органов грудной полости (легких, диафрагмы, аорты, грудной стенки). Уточнить состояние мягких тканей в зоне новообразования, выявить метастазы опухоли в лимфоузлы и легкие помогает МРТ.
В диагностике рака средостения широко применяются эндоскопические методы. Бронхоскопия позволяет исключить бронхогенную локализацию опухоли, прорастание новообразования в трахею и крупные бронхи. Кроме этого, в процессе исследования может быть проведена трансбронхиальная биопсия образования. В ряде случаев прибегают к трансторакальной биопсии под ультразвуковым или рентгенологическим контролем. При обнаружении увеличенных лимфоузлов в подключичной области показана прескаленная биопсия. При подозрении на лимфоретикулярные опухоли выполняется стернальная пункция с изучением миелограммы.
Высокоинформативными диагностическими исследованиями служат видеоторакоскопия и медиастиноскопия, которые позволяют удостовериться в топографии опухоли средостения, осуществить забор материала для морфологического исследования под контролем зрения. Для ревизии и биопсии средостения также может применяться парастернальная торакотомия и медиастинотомия. Рак средостения необходимо дифференцировать с аневризмой аорты, саркоидозом, эхинококкозом, целомической кистой перикарда, абдомино-медиастинальной липомой и прочими доброкачественными опухолями средостения.
Лечение рака средостения
Тактика лечения рака средостения зависит от типа злокачественной опухоли, ее локализации и распространенности. Одни злокачественные опухоли (ретикулосаркома) чувствительны к лучевому лечению, другие (лимфома, лимфогpанулематоз) – к полихимиотерапии, облучению, иммунохимиотерапии. При метастатическом раке средостения осуществляется паллиативное облучение в комплексе с химиотерапией или гормонотерапией. Наиболее эффективным подходом к лечению радиочувствительных соединительнотканных опухолей и тератобластом признана комбинированная терапия, где радикальному удалению опухоли средостения предшествует неоадъювантная лучевая терапия. Радиорезистентные опухоли (хондpосаpкомы, фибpосаpкомы, злокачественные шванномы, лейомиосаpкомы) в резектабельных случаях сразу подлежат удалению.
Резекция опухолей средостения нередко сопряжена с техническими трудностями, которые обусловлены вмешательством в зоне нахождения жизненно-важных органов, крупных нервных стволов и магистральных сосудов. Под расширенным удалением рака средостения подразумевается полное иссечение опухоли вместе с лимфоузлами окружающей клетчаткой, которая часто дополняется резекцией органов, в которые она прорастает (перикарда, легких, пищевода, нервов, сосудов и др.). При локализации новообразования в заднем средостении обычно осуществляется боковая или заднебоковая торакотомия; в переднем средостении — переднебоковая торакотомия или стернотомия.
Кроме радикального иссечения рака средостения, может осуществляться паллиативное удаление образования с целью декомпрессии средостения. После полного или частичного удаления опухоли проводится химиотерапия или лучевое лечение с учетом наибольшей чувствительности медиастинального новообразования к тому или иному воздействию. Прогноз при раке средостения различается в зависимости от вида опухоли, но в целом неблагоприятный. По показателю выживаемости комбинированное лечение с до- и послеоперационной лучевой терапией имеет преимущества перед хирургическим.
Источник