Общий анализ крови при розацеа
а) Морфология розацеа. Розацеа является клиническим диагнозом, однако при нетипичном распределении высыпаний на лице или при подозрении на образование гранулемы может помочь гистологическое исследование. При эритематозно-телеангиэктатическом варианте розацеа скудный, периваскулярный, лимфогистиоцитарный инфильтрат сопровождается отеком дермы и эктазией венул и лимфатических сосудов. Может наблюдаться тяжелый эластоз.
Подобные признаки выявляются при папуло-пустулезном варианте, кроме того, отмечается воспалительный инфильтрат вокруг волосяных фолликулов и сальных желез. Фиматозное розацеа характеризуется выраженным эластозом, фиброзом, воспалением дермы, гиперплазией сальных желез и гипертрофией сальных фолликулов. Эпителизированные туннели подрывают гиперпластическую ткань и заполнены воспалительными клеточными массами. При всех типах розацеа в инфундибулах фолликулов и протоках сальных желез могут быть обнаружены клещи рода D. folliculurum.
б) Дифференциальная диагностика розацеа. Системные заболевания, которые следует дифференцировать с розацеа, включают истинную полицитемию, заболевания соединительной ткани (красную волчанку, дерматомиозит), карциноидный синдром, мастоцитоз и неврологические причины приливов. Неврологические причины включают опухоли головного и спинного мозга, ортостатическую гипотензию, головные боли по типу мигрени, болезнь Паркинсона. Односторонние височно-околоушные приливы могут быть следствием травмы околоушных желез или хирургического вмешательства.
Медикаментозно обусловленные приливы могут быть вызваны любыми сосудорасширяющими средствами, блокаторами кальциевых каналов, никотиновой кислотой (ниацином), морфином, амил- и бутилнитритом, холинергическими средствами, бромокриптином, тиреотропин-высвобождающим гормоном, тамоксифеном, ципротерона ацетатом, системными стероидами и циклоспорином. Приливы эритемы, связанные с никотиновой кислотой, могут быть блокированы аспирином или индометацином. Дисульфирам, хлорпропамид, метронидазол, фентоламин и цефалоспорины индуцируют приливы, когда они сочетаются с алкоголем. Амиодарон провоцирует розацеа и множественные халазионы.
Пищевые добавки, включая сульфиты, нитрит натрия, нитраты, глутамат натрия, также могут вызывать приливы. Демпинг-синдром вследствие операции на желудке характеризуется приливами, потом, тахикардией и болью в животе.
Кожные состояния, которые могут имитировать розацеа, включают индуцированные стероидами акнеформные высыпания (в прошлом — стероид-индуцированное розацеа), вульгарное акне, периоральный дерматит, воспалительный волосяной кератоз и хронический фотодерматит. Иногда акне вульгарное и розацеа могут сосуществовать, несмотря на то, что розацеа часто начинается и достигает своего ника в те годы, когда активность акне снижается. Основным признаком, дифференцирующим вульгарное акне и розацеа, является наличие открытых и закрытых комедонов только у больных акне.
Розацеа фульминантное (молниеносное), известное как pyoderma faciale и rosacea conglobata, наблюдается чаще всего у женщин после 20 лет и старше. Заболевание характеризуется внезапным появлением сливающихся папул, пустул, узлов и дренирующих синусов на подбородке, щеках и лбу на фоне диффузной эритемы лица. Выделение розацеа фульминантного как варианта классификации является спорным. Комитетом экспертов Национального Общества розацеа этот вариант в классификацию заболевания не включен.
Периоральный дерматит отличается от розацеа по распределению высыпаний на лице, а также по признакам, симптомам и демографии пациентов. Заболевание характеризуется периоральными и иногда периорбитальными микровезикулами, микропустулами и шелушением. Оно поражает молодых женщин и наблюдается также у детей. Эритема в центре лица и воспалительные папулы не являются признаками периорального дерматита. Терапия включает местные и пероральные антимикробные средства. Применение местных стероидов ухудшает состояние периорального дерматита.
Акнеформные высыпания, индуцированные применением стероидов, могут имитировать папулопустулезное розацеа. После продолжительного применения топических стероидов на лице могут развиться мономорфные воспалительные папулы. Лечение начинается с отмены местных кортикостероидов и назначения тетрациклина внутрь, местных антимикробных средств, ингибиторов кальциневрина или комбинации этих препаратов. Длительность такой терапии обычно составляет от 1 до 3 месяцев, тенденция к рецидивам отсутствует, если повторно не назначаются местные стероиды.
При хроническом фотодерматите основными признаками являются телеангиэктазии и эритема. Однако в отличие от розацеа, при актиническом повреждении поражаются периферические участки лица и шеи, верхняя часть груди и кожа постаурикулярной области. Гиперпигментация и гипопигментация являются дополнительным признаком повреждения солнцем и не наблюдаются при розацеа. При розацеа поражается верхняя и нижняя часть подбородка, в то время как при фотодерматите нижняя часть подбородка остается непораженной.

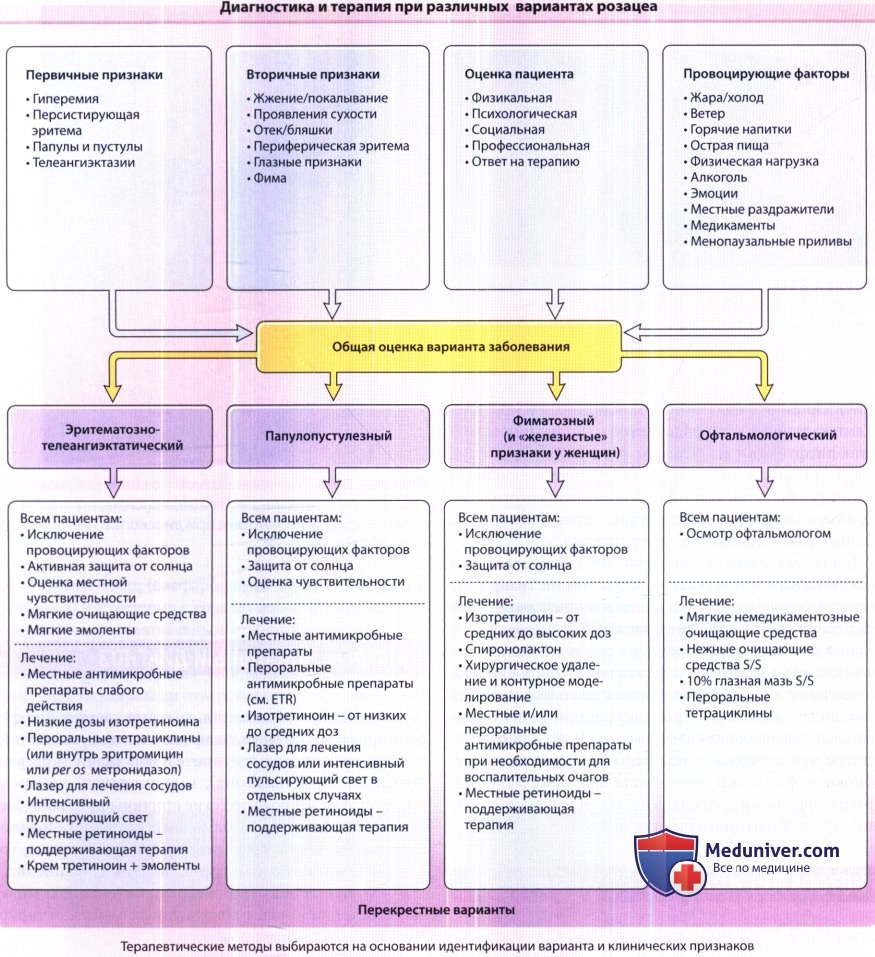
Диагностика и терапия при различных вариантах розацеа.
ETR = эритематозно-телеангиэктатический вариант розацеа; S/S = сульфацетамид натрия/сера.
— Рекомендуем далее ознакомиться со статьей «Современное лечение розацеа»
Оглавление темы «Розацеа.»:
- Розацеа — классификация, причины и механизмы развития
- Симптомы и клиника розацеа
- Анализы при розацеа и ее дифференциальная диагностика
- Современное лечение розацеа
Источник
Сосудистые звездочки, высыпания, покраснение кожи… Это лишь краткий список симптомов заболевания с изысканным названием «розацеа». Шеф-редактор сайта «Красота & здоровье» Наталья Обрядина, столкнувшись с этой проблемой лично, решила разобраться, куда бежать и что делать, если поставлен такой диагноз.
Наталья Обрядина,
шеф-редактор сайта kiz.ru

Мария Гусева,
сертифицированный врач-косметолог, специалист Центра красоты и здоровья BEST
Личный опыт
 Несмотря на многолетнюю работу в beauty-индустрии, я, как и многие, всегда была уверена, что розацеа и купероз — заболевания, которым подвержены исключительно сильно пьющие и не расстающиеся с сигаретой люди. Потому, собираясь на диагностику кожи лица в один из московских центров красоты, совершенно не была готова услышать подобный диагноз из уст доктора. Сколько себя помню, всегда знала, что моя кожа чувствительная, склонная к высыпаниям и покраснениям как от жара сауны, так и от зимнего мороза, но я практически не пью и никогда в жизни не курила, тогда о какой розацеа может идти речь?
Несмотря на многолетнюю работу в beauty-индустрии, я, как и многие, всегда была уверена, что розацеа и купероз — заболевания, которым подвержены исключительно сильно пьющие и не расстающиеся с сигаретой люди. Потому, собираясь на диагностику кожи лица в один из московских центров красоты, совершенно не была готова услышать подобный диагноз из уст доктора. Сколько себя помню, всегда знала, что моя кожа чувствительная, склонная к высыпаниям и покраснениям как от жара сауны, так и от зимнего мороза, но я практически не пью и никогда в жизни не курила, тогда о какой розацеа может идти речь?
Детально изучив дома этот вопрос, я поняла, что откладывать проблему в долгий ящик нельзя, надо начинать действовать незамедлительно, чтобы не допустить усугубления ситуации.
Для начала было решено сходить на консультацию к специалисту, которому я смогла бы безоговорочно доверять и рекомендациям которого стала бы следовать. После долгих размышлений отправилась на консультацию к Марии Павловне Гусевой, врачу-косметологу Центра красоты и здоровья BEST.
После визуального осмотра и сбора анамнеза доктор подтвердила поставленный мне ранее диагноз, но мягко успокоила, сообщив, что проблема довольно распространенная и хорошо поддающаяся коррекции с помощью курса фототерапии. «Процедура проводится на современном многофункциональном аппарате Lumenis М22 с набором специальных фильтров для разнопланового воздействия, — отмечает Мария Павловна. – Световое излучение подается в виде импульсов определенной мощности и воздействует на стенки поврежденных сосудов. При нагреве они «запаиваются», кровь перестает в них поступать, и сосуды становятся прозрачными. Результат виден мгновенно — вот такая магия».
Проводить лечение можно в любое время года, хотя наиболее благоприятными периодами считаются осень и весна. Главное условие — отсутствие свежего загара. Курс включает в себя пять процедур с интервалом раз в три-четыре недели.
Мария Павловна честно предупредила, что процедура неприятная, зато очень эффективная и абсолютно безопасная. И длится она всего около 20 минут, потому вполне можно потерпеть.
Перед началом аппаратного воздействия врач очищает кожу от косметики и загрязнений, наносит на нее специальный гель-проводник, затем настраивает аппарат и специальной насадкой направляет пучок света на проблемную область — в моем случае это щеки, крылья носа и подбородок. У меня довольно высокий болевой порог, но, по моим ощущениям, процедура действительно довольно дискомфортная: при вспышке в кожу будто вонзается множество тонких иголок, но это быстро проходит. По окончании я чувствовала приятное тепло на обработанных участках и облегчение, что выдержала.
Реабилитация и домашний уход
Как таковой реабилитации после процедуры нет. Легкое покраснение кожи и небольшой отек исчезают максимум через пару-тройку часов.
Однако домашнему уходу за кожей следует уделить особое внимание. Мария Павловна отмечает: «В течение первой недели после процедуры нельзя посещать бассейн, сауну, баню, солярий, следует избегать воздействия прямых солнечных лучей и применения автозагара. На протяжении всего курса лечения (а лучше — в течение всей жизни) при выходе на улицу нужно обязательно пользоваться солнцезащитными средствами с SPF не менее 50. Также необходимо пересмотреть свой рацион: отказаться от очень горячей пищи и напитков, сократить употребление острого, пряного, кофе, алкоголя и цитрусовых».
Первые результаты стали заметны уже через три дня после первого сеанса фототерапии: поры сузились, кожа практически не краснела, а спустя две недели, взглянув в зеркало, я была ошеломлена увиденным — такой гладкой, упругой и сияющей кожи у меня, не побоюсь этого слова, не было никогда. Это отметили и окружающие. Мария Павловна объяснила: «Дело в том, что импульсный свет воздействует не только на сосуды, но и обесцвечивает гиперпигментированные участки кожи, разрушая меланин. А глубокий прогрев дермы способствует ускоренному образованию коллагена и эластина — благодаря этому тонус кожи восстанавливается, она выглядит посвежевшей, мелкие морщинки и складочки разглаживаются. Если после прохождения полного курса раз в год проводить одну-две поддерживающие процедуры, фотоомоложение способно остановить старение, именно поэтому в эту процедуру влюбляются раз и навсегда».
После второго сеанса результаты стали еще заметнее, и, надеюсь, по окончании курса диагноз «розацеа» останется для меня лишь неприятным воспоминанием, ведь теперь я точно знаю, что делать и к кому обратиться.
Где: центр красоты и здоровья BEST
Сайт: https://salonspa.best
Курс лечения: 5 процедур с интервалом 3–4 недели
Цена: от 14 000 руб.
Что такое розацеа
Розацеа, или розовые угри, – это хроническое дерматологическое заболевание неинфекционной природы, которому чаще всего подвержены женщины молодого и особенно зрелого возраста. В основе его развития – повышенная чувствительность сосудов, вызванная либо их хрупкостью и ломкостью, либо генетической предрасположенностью.
Симптомами розацеа являются частые, ярко-алые покраснения кожи, сконцентрированные в первую очередь на щеках и в Т-зоне (лоб, нос, подбородок). На начальном этапе они носят эпизодический характер, затем возникают все чаще и не проходят все дольше и зачастую сопровождаются зудом и чувством стянутости кожи.
Воспалительный процесс протекает с постоянным нарастанием симптоматики: стойкое расширение мелких кровеносных сосудов провоцирует формирование небольших папул на местах покраснений, которые затем образуют гнойнички и угри. На стадии папуло-пустулезных проявлений лицо все чаще отекает, кожа становится чувствительной к солнечному свету.
На позднем этапе пораженные розацеа участки уплотняются, становятся шероховатыми на ощупь, образуются сосудистые звездочки.
Зачастую заболевание локализуется не только на лице, но и распространяется на область груди и спины, а также на веки и кожу вокруг глаз. У мужчин оно, как правило, осложняется ринофимой: нос увеличивается в размере и приобретает синюшный оттенок и заметную сетку сосудов.
Факторы риска возникновения розацеа
Причины возникновения розацеа до сих пор до конца неизвестны и служат яблоком раздора для научного сообщества, однако специалисты выделили ряд факторов, которые могут спровоцировать развитие заболевания:
- патологии желудочно-кишечного тракта, в частности гастрит, который зафиксирован у 90 % всех страдающих от розацеа, и заболевания тонкого кишечника, обнаруженные у 35 % больных;
- воздействие на кожу клещей рода Demodex;
- дисфункции эндокринной системы (гормональный дисбаланс, заболевания щитовидной железы, диабет)
- пониженный иммунитет;
- генетическая предрасположенность;
- продолжительное воздействие очень низких или высоких температур, активного солнца, сильного ветра — по этой причине от розацеа чаще страдают жители северных стран и стран с резко континентальным климатом;
- возраст. Вероятно, женщины в период менопаузы и климакса подвержены заболеванию из-за изменения гормонального фона;
- острая, горячая пища, алкоголь, кофе и содержащие кофеин напитки также провоцируют развитие патологии;
- депрессия, хронический стресс и другие психологические факторы.
Как лечить розацеа
Диагностика розацеа не представляет сложностей: так как клиническая картина весьма характерна, как правило, для постановки диагноза достаточно первичного осмотра врача-дерматолога. Гораздо сложнее выяснить, что спровоцировало развитие заболевания. Чтобы подобрать подходящее лечение, необходимо пройти обследование у гинеколога-эндокринолога, гастроэнтеролога, кроме того, сделать ультразвуковое исследование внутренних органов, сдать анализ на демодекоз, клинический и биохимический анализ крови, анализ мочи, бактериальный посев гнойничков.
Методов лечения розацеа – множество, все они разнообразны и зависят от причин развития заболевания и его тяжести. Как правило, легкие формы быстро поддаются терапии, а в особо запущенных случаях порой требуется до нескольких месяцев.
Медикаментозная терапия заключается в подборе подходящих антибиотиков и кремов. Высокую эффективность показали антибиотики тетрациклиновой группы, средства для наружного применения с бактерицидными веществами в составе, цинковая мазь. Для устранения зуда и раздражения назначают антигистаминные препараты, при появлении сосудистых звездочек – витаминные комплексы и кремы для укрепления стенок сосудов.
Помимо медикаментозной терапии, свою эффективность продемонстрировало физиотерапевтическое и косметологическое лечение.
- Фототерапия
Методика направлена на уменьшение выраженности сосудистой сетки и покраснений кожи. Процедура дает стойкий клинический результат.
- Лазеротерапия
Точечно воздействует на кровеносные сосуды и запаивает их, не повреждая близлежащие ткани, также предотвращает появление новых высыпаний. Методика позволяет устранить остаточные проявления болезни и усиливает медикаментозное лечение.
- Криотерапия
С помощью жидкого азота пораженный патологией участок кожи кратковременно подвергается воздействию низких температур, благодаря чему достигается антипаразитарный, противовоспалительный и сосудосуживающий эффект. Методика может применяться на любых этапах заболевания.
Аппаратная шлифовка кожи, или дермабразия
Процедура проводится для выравнивания структуры и цвета кожи. Показана только при тяжелой форме заболевания.
Противопоказания для проведения фотоомоложения
- Беременность и лактация.
- Диабет.
- Свежий загар и использование автозагара.
- Фотодерматоз и патологические кожные процессы.
- Псориаз, атопический дерматит.
- Кожные инфекции, раны.
- Прием препаратов, усиливающих реакцию кожи на фотовоздействие.
- Болезни глаз: глаукома, катаракта, ретинопатия.
- Повышенная температура тела, простуда.

Источник
Розацеа (розовые угри, акне розовые) – это хроническое заболевание кожи, основным признаком которого является появление стойких участков покраснения, и образование на лице гнойничков, бугорков и других высыпаний. Иногда при розацеа происходит поражение глаз.
Распространенность заболевания розацеа
Розацеа встречается у 8-10% населения во всем мире. Болезнь чаще наблюдается у женщин, но у мужчин быстрее и чаще развиваются осложнения заболевания. Розовые угри встречаются преимущественно у светлокожих людей в возрасте от 40 до 50 лет. Крайне редко розацеа поражает стариков и детей.
Причины развития розацеа
Причины данного заболевания до конца не изучены, но существует ряд теорий, согласно которым в возникновении розацеа играют определенную роль заболевания желудка и эндокринной системы, нарушения в системе иммунитета, наследственные факторы и др.
I. Внешние факторы развития розацеа. Предполагается, что употребление в пищу пряностей, а также кофе и спиртных напитков, приводит к воздействию на слизистую оболочку желудка, из-за чего рефлекторно происходит расширение сосудов на лице. Предположение о том, что розацеа развивается из-за чрезмерного употребления мяса, оказалось неверным, т.к. заболевание встречается и среди вегетарианцев. Ряд ученых выдвигали теории возникновения розацеа при употреблении кофе и напитков, содержащих кофеин (кока-кола), но проведенные опыты доказали, что покраснение на лице появляется не столько из-за употребления этих напитков, сколько из-за попадания в желудок горячей жидкости (выше 60° С). И, тем не менее, больным розацеа рекомендуют исключить острую пищу, кофе, спиртные напитки и цитрусовые из своего рациона.
II. Инфекционная теория. Поскольку при розацеа на лице появляются гнойнички, предполагается, что в развитии заболевания определенная роль принадлежит инфекционному фактору – бактериям. Эту теорию подтверждает тот факт, что при назначении антибиотиков проявления розацеа значительно уменьшаются. Но в содержимом гнойничков так и не удалось обнаружить вирус или бактерию, которые могли бы быть причиной этого заболевания.
III. Роль клещей. Появление розацеа связывают с воздействием клещей рода Демодекс. В пользу этой теории говорит обнаружение клещей при взятии материала с некоторых участков кожи, и частичный эффект при назначении лечения, направленного на уничтожение клещей. Но, в связи с тем, что личинки клещей обнаруживаются не у всех пациентов, эта теория окончательного подтверждения так и не получила. При обнаружении клещей при розацеа ставится диагноз розацеаподобный демодекоз.
IV. Наследственный фактор. Генетическая предрасположенность к развитию розацеа большинством ученых отрицается. Тем не менее, исследования, проведенные в США, показали, что у 40 % больных розацеа данное заболевание встречается и у ближайших родственников. Также в литературе описаны семейные случаи заболевания.
V. Роль заболеваний системы пищеварения. Противники данной теории отрицают возможную связь заболеваний желудка и кишечника с развитием розацеа. Но проведенные исследования показали, что у 50-90% пациентов с розацеа выявлены признаки гастрита, а у 35% — симптомы заболеваний тонкого кишечника.
VI. Теория психических нарушений. Длительное время психические нарушения считались одной из основных причин развития розацеа, однако многочисленные исследования этот факт не подтвердили. Связь психических болезней с розацеа заключается в том, что при тяжелых формах розовых угрей у пациентов могут развиться психические состояния в виде депрессий, подавленного настроения и эмоциональной неустойчивости.
Клиническая картина заболевания
Признаки розацеа крайне разнообразны. Классическое течение заболевания состоит из нескольких последовательных стадий.
- Начальная стадия розацеа (по другому – розацейный диатез, или эпизодическая эритема). Этот период характеризуется периодическим появлением покраснений в области щек, носа и средней части лба. Кроме лица, розацеа может появиться и на груди (в зоне декольте). Спровоцировать первый приступ покраснения могут следующие факторы: горячие напитки (чай, кофе); острая пряная пища; воздействие сильного ветра; перегревание или переохлаждение организма; употребление алкоголя; стрессовая ситуация; прием лекарственных препаратов; косметические средства, нанесенные на лицо; наступление менопаузы; физическое перенапряжение. Пациенты с эритематозной формой розацеа производят впечатление людей скромных, склонных к волнению, стеснительных. Приступы покраснения лица постепенно случаются всё чаще, а затем на лбу, щеках и носу появляются стойкие участки, имеющие ярко-красный цвет, который со временем становится синюшным. Это связано с поражением поверхностных вен, которые начинают просвечиваться через кожу в виде сосудистых звездочек. Кроме перечисленных симптомов также появляется отек лица, ощущение жжения и шелушение кожи.
- Стадия папуло-пустулезных проявлений. При папуло-пустулезной форме розацеа на фоне покраснения лица начинают появляться прыщи и гнойнички. Акне при розацеа существуют в течение нескольких недель, и располагаются группами. После их исчезновения рубцы, как правило, не остаются, либо они едва заметны. Отек кожи лица располагается преимущественно в области лба и на участке между бровями. На этом этапе возрастает чувствительность кожи к солнечным лучам. После длительного пребывания на солнце появляются бугорки на коже (солнечные комедоны). Жжение и покалывание кожи на этой стадии ослабевает. Постепенно гнойничковые высыпания поражают всю кожу лица, волосистую часть головы, область груди и, в редких случаях, спину. Высыпания на голове сопровождаются сильным зудом.
- Фиматоидная стадия. Если заболевание прогрессирует, на этом этапе у некоторых пациентов начинают утолщаться отдельные участки кожи, за счет чего она выглядит бугристой, напоминая апельсиновую корку. Часто происходит утолщение отдельных частей лица – ушных раковин, носа, лба. Самое частое осложнение, которое встречается преимущественно у мужчин, — утолщение носа. Такое утолщение по гречески называется рhyma, что значит шишка — соответственно, нос называют шишковидным. Шишковидный нос (или ринофима) увеличен в размере, имеет синюшную окраску с множеством кровеносных сосудов. Постепенно появляются глубокие борозды, которые разделяют нос на отдельные бугристые дольки. Реже подобные изменения появляются на других участках кожи: утолщение век, кожи подбородка, подушкообразное утолщение кожи лба, похожее на цветную капусту разрастание мочки уха. Эти симптомы розацеа практически не встречаются у женщин, что связано с возможным влиянием женских половых гормонов.
Поражение глаз при розацеа
Глаза при розацеа поражаются достаточно часто, причем у 20% пациентов заболевания глаз наступают даже раньше повреждений на коже. Наиболее часто развивается такое заболевание глаз, как блефарит. Оно характеризуется покраснением и шелушением кожи век, появлением корочек в уголках глаз. Также может развиться конъюнктивит: покраснение слизистой оболочки глаза, которое сопровождается жжением, слезотечением, болезненной реакцией на яркий свет и болью. В очень тяжелых случаях может развиться полная слепота.
Особые формы розацеа
Конглобатная розацеа. Эта форма характеризуется появлением на покрасневшей коже огромных шаровидных разрастаний — конглобатов. Такая ситуация часто возникает при приеме лекарственных средств, в состав которых входит йод или бром.
Розацеа стероидная. Развивается у лиц, которые длительное время применяют местные гормональные мази (особенно с фтором) по поводу того или иного кожного заболевания. Стероидная форма розацеа лечится очень тяжело. Молниеносная форма. Развивается преимущественно у молодых женщин. Среди факторов, которые могут вызвать эту форму розацеа, называют нервно-психические нарушения, беременность, гормональную перестройку организма в период менопаузы.
Молниеносная форма – это наиболее сложный вариант конглобатной розацеа. Развивается заболевание внезапно, быстро прогрессирует, приводя к обезображиванию лица. На фоне такой внешности у молодых женщин часто развиваются депрессивные состояния и неврозы. Лечение розацеа на лице при такой форме отличается очень низким эффектом.
Розацеа-лимфоэдема (отечная форма). Достаточно редкий вариант кожного заболевания розацеа, проявляющийся сильным отеком лица, который расположен на щеках, подбородке, в области лба, носа и глаз. Отек имеет багровую окраску, и при надавливании на нём не остается ямки, т.к. лицо отекает не за счет жидкости, а за счет разрастания подкожного слоя. Общее состояние при этой форме страдает мало, но обезображивание лица выражено сильно.
Диагностика розацеа
Эритематозная розацеа имеет достаточно характерную клиническую картину, поэтому поставить диагноз врач иногда может только по одному внешнему виду больного (особенно, если болезнь запущена, и формируется розацеа на носу). Сопутствующие заболевания пищеварительной системы и обнаружение клеща Демодекс также будут говорить в пользу заболевания.
Лечение розацеа
Поскольку факторов, провоцирующих и усугубляющих течение розацеа, достаточно много, методы лечения также разнообразны. Применение одних средств направлено в большей степени на уменьшение розацеа на лице, другие препараты и методы используются для лечения сопутствующих заболеваний нервной системы и органов пищеварения.
- Применение антибиотиков. Наиболее эффективны в лечении розацеа антибиотики из группы тетрациклинов (окситетрациклин, тетрациклина гидрохлорид, доксициклин, миноциклин). Также одним из наиболее эффективных средств от розацеа давно зарекомендовал себя такой препарат, как метронидазол (или трихопол). О механизме его действия единого мнения нет. Достоверно установлено, что метронидазол при розацеа оказывает противоотечное действие, и усиливает восстанавливающие способности слизистой оболочки кишечника и желудка. Также метронидазол эффективен в отношении большого числа бактерий и клеща Демодекс.
- Местное лечение. Используются кремы, гели и мази, продающиеся в готовом виде, а также сложные болтушки, изготавливаемые в аптеках по рецепту врача. Розацеа лечится следующими местными средствами: Скинорен гель – одно из наиболее эффективных средств лечения розацеа. Основным компонентом геля является азелаиновая кислота, которая обеспечивает противовоспалительное, противоотечное и подсушивающее действие. Наносят Скинорен гель тонким слоем после предварительного умывания и просушивания кожи лица. Так как препарат является лечебным средством, а не косметическим, эффект от его применения заметен только при регулярном использовании. Скинорен при розацеа могут использовать люди любого пола и возраста, он не противопоказан к использованию даже во время беременности и периода грудного вскармливания. Крема и гели, содержащие метронидазол (Розекс, Розамет, метрогил). При розацеа такие гели снимают воспаление, уменьшают количество гнойничковых высыпаний и частично выравнивают поверхность кожи. Гормональные мази и крема от розацеа. В последнее время применять мази, содержащие гормоны, не рекомендуется. Такие средства дают быстрый эффект, что особенно заметно, если сделать фото до и после лечения. Поэтому, в большинстве случаев, использование гормонального крема приводит к хорошим результатам. Но отмена этих средств приводит к быстрому возвращению симптомов, и даже к развитию тяжелой стероидной формы розацеа. Крема, содержащие фтор, бром или йод, использовать также не рекомендуется. Крем Ованте (содержит микрокапсулированную кристаллическую серу и большое количество растительных ингридиентов). Дает хороший косметический эффект, безопасен и может использоваться длительное время.
- При большом количестве сосудистых звездочек назначается витаминный препарат аскорутин, укрепляющий стенки сосудов.
- Противоаллергические препараты в случае сильного воспаления и зуда (супрастин, фенкарол, тавегил).
- Средства, оказывающие успокаивающее действие на нервную систему (валериана, пустырник, шалфей).
- Физиотерапивтические методы лечения. При розацеа фотолечение поможет справиться с мелкими сосудистыми звездочками, а использование лазера позовляет избавиться от более крупных сосудистых образований. Лечение розацеа лазером помогает убрать просвечивающиеся сосуды, и способствует выравниванию поверхности кожи. Эффективен также курс процедур сухим льдом или жидким азотом.
Диета при розацеа
Для пациентов с розацеа крайне важно придерживаться правильного питания. Принимать пищу лучше понемногу и регулярно. Необходимо максимально ограничить употребление любых консервированных продуктов, соли, колбасных изделий, уксуса, перца и других пряностей, любой жареной пищи, животных жиров, сладостей. Не рекомендуется употреблять такие фрукты, как апельсины, виноград, мандарины и груши. Следует забыть о спиртных напитках, крепком горячем кофе и чае. Что же можно? В вашем рационе должны присутствовать нежирные сорта мяса – вареные, тушеные или приготовленные на пару. Можно употреблять рыбу, вареные яйца, сливочное и растительное масло, картофель. Также разрешаются капуста, морковь, свекла и свежие огурцы, ягоды, яблоки и сливы, укроп и петрушка, ревень, фасоль, любые кисломолочные продукты, крупы (гречка, рис, овсянка), бездрожжевой хлеб.
При тяжелых формах заболевания врачом может быть назначено лечебное голодание в течение 5 дней:
1-й день: с утра больной в течение 30 минут выпивает 10%-й раствор сульфата магния, а затем в течение дня пьет только минеральную воду (боржоми, нарзан и др.) общим объемом 1000-1500 мл.
2-й день: выпивается до 2 л минеральной воды.
3-й день: употребляется кефир, ряженка, растительное масло, 200 г отварного картофеля, 20-25 г сливочного масла, черствый белый хлеб или сухари (200 г), несладкий чай, творог, овощной суп, яблоки, свежие огурцы.
4-й день: в дополнение к продуктам предыдущего дня можно употреблять рыбу или отварное мясо (100 г), а также крупяные изделия.
5-й день: можно включить в свой рацион любые разрешенные при розацеа овощи и ягоды.
Использование косметики при розацеа
О том, как лечить розацеа, уже было сказано. Но не менее важен правильный гигиенический и косметический уход. Зимой и осенью нужно защищать кожу лица от сильного ветра, холода, снега и дождя. Летом и весной рекомендуется оберегать кожу от попадания прямых солнечных лучей: носить шляпу с большими полями, темные очки, или использовать зонтик от солнца. Также необходимо перед выходом на улицу наносить на лицо солнцезащитный крем с SPF 15 и выше. Посещение сауны и солярия запрещено. Болезнь розацеа требует использования только мягких косметических средств. Хорошо, если в них будут содержаться экстракты грейпфрута, черники, ромашки, огурца. Вся косметика при розацеа (лосьоны, тоники, крема) не должна содержать спирта, причем выбирать лучше из тех средств, на которых есть пометка «гипоаллергенно» или «против купероза». Чтобы косметические средства обладали лечебными свойствами, а не только маскировали проявления болезни, можно добавлять в них раствор димексида. Под декоративную косметику всегда необходимо наносить защитный крем. При розацеа у мужчин рекомендуется пользоваться электробритвой. Лезвия применять можно лишь в том случае, если они очень острые. Нанесение и удаление косметических средств должно быть крайне бережным: нельзя сильно втирать крема или растирать кожу лица полотенцем после умывания.
Профилактика розацеа
Профилактика такого тяжелого заболевания, как кератит розацеа, должна основываться на устранении факторов, провоцирующих развитие заболевания. Если у вас светлая кожа, склонная к покраснениям, не подвергайте её воздействию яркого солнца, холода или ветра. Исключите из рациона острую пищу, горячий чай и кофе, а также алкогольные напитки. Старайтесь пользоваться только качественными косметическими средствами, а прием любых лекарственных препаратов должен быть назначен врачом.
Источник