Клинический анализ крови при хронический лимфолейкоз

Лимфолейкоз относится к неизлечимым гемобластозам – онкогематологическим опухолевым заболеваниям – злокачественным патологиям кроветворной системы и лимфатической (лимфоидной) ткани.
Особенностью болезни является длительное отсутствие соматических симптомов на начальном этапе. Общий анализ крови при лимфолейкозе отличается специфическими изменениями и может стать основанием для предположительной диагностики и дальнейшего обследования пациента.
Краткие сведения о заболевании
Точные причины возникновения заболевания медицинская наука до конца не определяет. Основным фактором считается влияние неблагополучной наследственности, выраженное в передаче последующим поколениям поврежденных генов. Лимфолейкоз характеризуется гиперплазией (разрастанием) лимфатических тканей органов гемопоэза (образования и созревания кровяных клеток), включающих костный мозг, лимфоузлы, селезенку и др.
Прогрессирование гиперплазии связано с бесконтрольным анормальным делением незрелых дефективных лимфоцитов. Атипичные лимфоциты не обладают свойствами полноценных кровяных клеток, но при этом, форсировано размножаются, вытесняют и уничтожают здоровые клетки крови и заполняют кровеносную систему.
Справка! Лимфоидная ткань включает лимфоциты – бесцветные клетки крови, входящие в состав агранулоцитов (подгруппы лейкоцитов), и макрофаги – клетки для захвата и нейтрализации, угрожающих организму агентов.
Основной лимфоцитарной функцией лимфоцитов является обеспечение иммунного ответа (гуморального иммунитета) на вторжение патогенов и торможение активности раковых и мутирующих клеток собственного организма. Лимфоцитоз – увеличение концентрации лимфоцитов является клиническим признаком нарушенной иммунной защиты.
Заболевание крови имеет две формы:
- острую – накопление в костном мозге и кровотоке бластов (незрелых лимфоцитов);
- хроническую – аккумуляция зрелых, но недееспособных кровяных клеток в лимфоузлах, периферической крови и костном мозге.
ОЛЛ (острый лимфолейкоз) в большинстве случаев диагностируется у детей дошкольного возраста. Хроническая форма характерна для взрослых людей возрастной категории 50+, с преобладанием у мужчин. ХЛЛ (хронический лимфоцитарный лейкоз) развивается по трем стадиям:
- исходная (начальная), или бессимптомная (поражение 1–2 области организма);
- прогрессирующая, с развитием развернутых проявлений (в процесс вовлечены 3 и более участка);
- терминальная или конечная (масштабное поражение лимфосистемы).
Заболевание считается необратимым. Остановить деструктивные процессы кровеносной системы и развернуть их в обратном направлении невозможно. Диагностика ХЛЛ включает ряд лабораторных анализов, молекулярно-биологические, иммунохимические исследования, специфическую микроскопию онкогематологических заболеваний.

Изменение показателей крови при лимфоцитарном лейкозе
Биохимический и общий клинический анализ крови при хроническом лимфолейкозе являются первичными клинико-диагностическими методами. Сложность определения необходимости дальнейшего обследования заключается в том, что врач должен отследить динамику изменений в крови, характерных для ХЛЛ, за несколько месяцев. По однократному анализу чаще всего предполагаются нарушения инфекционного характера.
Общий клинический анализ (ОКА) крови
Обратить внимание необходимо на следующие отклонения в общем анализе крови, типичные для онкопроцессов лимфатической системы:
- Выраженный лейкоцитоз (увеличение концентрации бесцветных клеток крови).
- Сдвиг лейкограммы (лейкоцитарной формулы). В состав лейкограммы входят: лимфоциты, моноциты, нейтрофилы (палочкоядерные и сегментоядерные), эозинофилы, базофилы.
- Присутствие пролимфоцитов (незрелых форм лимфоцитов).
- Измененное количество красных клеток крови (эритроцитов), их незрелых предшественников (ретикулоцитов) и процентного индекса эритроцитов (гематокрита).
- Значительное изменение скорости оседания красных кровяных клеток (СОЭ).
- Несоответствие нормам содержание кровяных пластинок (тромбоцитов) и их процентного соотношения к общему объему крови (тромбокрита);
- Смещение показателей железосодержащего белка крови (гемоглобина).
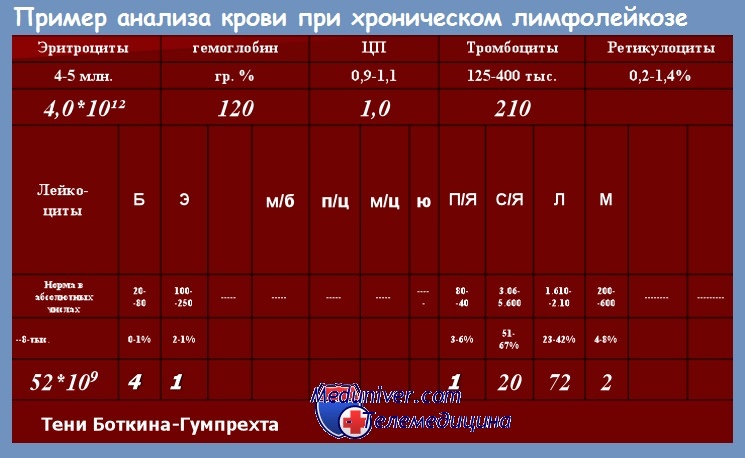
- Наличие остатков разрушенных лимфоцитов (теней Боткина-Гумпрехта).
Последний показатель указывает на активное разрушение рабочих клеток лейкоцитарного ряда и в нормальных результатах анализа должен полностью отсутствовать. Референсные значения ОКА и примерные показатели крови при лимфоцитарном лейкозе представлены далее в таблице.
| Параметры исследования | Нормальные значения | Единица измерения | Отклонения при возможном лимфолейкозе |
| НВ (гемоглобин) мужчины/женщины | 1З5–160 / 120–1З5 | г/л | до 80 |
| RBC (эритроциты) муж./жен. | З,9–5,5 / З,8–5,4 | 1012клеток/л | 2,8 |
| RET (ретикулоциты) | 0,2–1,4 | % | 1 |
| HCT гематокрит | 40–45 | % | 20–25 |
| ESR (скорость оседания эритроцитов) | 1,5–15 | мм/час | 70–75 |
| PLT (тромбоциты ) | 180,0–320,0 | 109 клеток/л | 30–32 |
| PCT (тромбокрит) | 0,22–0,24 | % | 0,04 |
| лейкограмма | |||
| WBC (лейкоциты) | 4–9 | 109клеток/л | до 100 |
| BAS (базофилы) | 0,1–1,0 | % | |
| EOS (эозинофилы) | 0,5–5,0 | % | |
| NEU (нейтрофилы): палочкоядерные / сегментоядерные | 1,0–6,1 / 46,8–66,0 | % | 1 /12 |
| LYM (лимфоциты) | 19,4–37,4 | % | 45–75 |
| MON (моноциты) | 3,0–11,0 | % | 1–2 |
Общие выводы по исследованию:
- снижение гемоглобина вдвое (гипогемоглобинемия);
- уменьшение концентрации эритроцитов (эритропения) и гематокрита;
- пятикратное увеличение СОЭ;
- снижение содержание тромбоцитов (тромбоцитопения) и тромбокрита;
- десятикратное повышение уровня лейкоцитов;
- отсутствие базофилов и эозинофилов (активных фагоцитов иммунной системы);
- уменьшение уровня нейтрофилов (нейтропения);
- абсолютный лимфоцитоз (значительное повышение концентрации лимфоцитов);
- обнаруживаются тени Гумпрехта.
Фиксируется сдвиг лейкограммы влево (образование в крови незрелых клеточных форм, которые в норме не обнаруживаются за пределами костного мозга). При остром лимфоцитарном лейкозе определение бластов составляет до 37%, определение пролимфоцитов – до 60%. Из-за недостаточного количества красных кровяных телец и тромбоцитов, резко снижен цветовой показатель крови.

Биохимический анализ крови
В исходной стадии болезни биохимия является малоинформативным исследованием. При подозрении на лимфолейкоз, биохимический анализ дает основание для дальнейших диагностических процедур на развитой стадии онкогематологической патологии.
При анализе крови на биохимию в стадии прогрессирования лимфоцитарного лейкоза, фиксируются следующие изменения:
- гипопротеинемия (снижение в плазме уровня общего белка – основного строительного материала для новых здоровых клеток организма);
- гипогаммаглобулинемии (уменьшение концентрации белковой фракции глобулинов, защищающих организм от инфекций, бактерий, вирусов и т. д.);
- увеличение содержания мочевой кислоты (при норме 142–339 ммоль/л до 500 ммоль/л) является маркером обменных нарушений;
- повышение показателей ферментов АЛТ и АСТ (аланинаминотрансферазы и аспартатаминотрансферазы) и фермента ЛДГ (лактатдегидрогеназы) как результат поражения паренхимы (ткани) печени.
- повышение значений щелочной фосфатазы (ЩФ) указывает на нарушение оттока желчи;
- рост показателей гамма глутамилтрансферазы (ГГТ) свидетельствует о нарушении синтеза аминокислот, сбое в процессах образования и выведения желчи;
- увеличение уровня билирубина (желчного пигмента) как признак дисфункции печени и других органов гепатобилиарной системы.
Справка! Нормальные показатели биохимии, измененные при лимфолейкозе: общий белок – 60–83 гр./л; глобулины – 29–45%; АЛТ – 34–45 Ед/л; АСТ – 30–37 Ед/л; ЛДГ – 125–225 Ед/л; ЩФ – 30–120 Ед/л; ГГТ – 38–55 Ед/л; билирубин (общий) – 8,5 до 20,0 мкмоль/л.
Параллельно с патологическими изменениями работы внутренних органов, при пальпации и по симптоматическим жалобам фиксируется гепатоспленомегалия (одновременное увеличение объемов печени и селезенки), увеличение лимфоузлов (шейных, паховых, подмышечных).
Иммунофенотипирование лейкоцитов и лимфоцитов
Биоматериалом для анализа может быть периферическая кровь, образцы костного мозга и лимфатических узлов. Методика исследования базируется на реакции «антиген-антитело». Иммуноглобулины, вступающие в контакт с раковыми антигенами, маркируются флуоресцентной меткой.
Оценка результата производится по интенсивности свечения и количеству светящихся иммунных комплексов. Микроскопия проводится с помощью специального цитофлюориметра или люминесцентного микроскопа. Способ является родственным ИФА (иммуноферментному анализу), но обладает более высокой точностью.
Диагностика позволяет установить не только наличие онкогематологического заболевания, но и его тип (лейкоз, лимфома и др.). Онкомаркером выступает гликопротеин CD52, содержащийся на поверхности зрелых лимфоцитов.
Полная диагностика хронического лимфолейкоза
Для окончательной постановки диагноза лимфоцитарный лейкоз, пациенту назначается ряд исследований:
- Общий анализ крови в развернутом варианте (в сокращенном ОКА учитываются только общее количество лейкоцитов, без градации по лейкограмме).
- Биохимическое исследование крови.
- Иммунофенотипирование лимфоцитов и лейкоцитов.
- Цитогенетическое исследование. Представляет собой микроскопию носителей генной информации – хромосом. Методика основана на дифференциальном окрашивании поврежденных или мутирующих хромосом и оценке результата посредством специального светового оборудования.
- Трепанобиопсия (пункция) костного мозга. Малоинвазивное хирургическое вмешательство в гребень подвздошной кости. Манипуляция проводится специальной иглой с мандреном и ограничителем, с обязательной местной (реже общей) анестезией. Извлеченный фрагмент костномозговой ткани отправляют на гистологическое исследование для определения природы опухоли костного мозга.
На ранних стадиях острого и хронического лимфолейкоза эффективно использование молекулярно-биологических методов исследования.

Итоги
ХЛЛ (хронический лимфолейкоз) – онкогематологичекая патология злокачественного характера, поражающая лимфоидную ткань, кровяные клетки и костный мозг. Этиология болезни досконально не изучена. Принятой версией происхождения лимфоцитарного лейкоза является передача по наследству поврежденного гена.
ХЛЛ относится к разряду неизлечимых заболеваний. При ранней диагностике прогноз на жизнь составляет 10–15 лет. В исходной стадии развития заболевание не проявляется характерными симптомами, поэтому в большинстве случаев диагностируется поздно. Острая форма заболевания характерна для детей, хроническая – для взрослых (старше 50 лет).
Существующие клинические признаки можно наблюдать при стабильном мониторинге результатов общего клинического и биохимического анализа крови (на протяжении нескольких месяцев). Основные показатели лимфолейкоза в общем развернутом анализе крови:
- лейкоцитоз;
- выраженный лимфоцитоз;
- гипогемоглобинемия;
- эритропения и уменьшение процентного числа гематокрита;
- значительное увеличение СОЭ;
- тромбоцитопения и снижение индекса тромбокрита;
- нейтропения;
- обнаружение теней Гумпрехта.
При стойких перечисленных отклонениях в показателях крови пациенту необходимо подробное обследование для подтверждения (опровержения) наличия злокачественных опухолевых процессов в системе кроветворения. Патологические изменения показателей в результатах ОКА и биохимии крови – это не диагноз, а основание для расширенного обследования на рак.
Источник
Лабораторная диагностика хронического лимфолейкоза — анализыКлинический анализ крови при хроническом лимфолейкозе. Первым лабораторным признаком заболевания является лейкоцитоз с относительным и абсолютным лимфоцитозом. Морфологически лимфоциты не отличаются от нормальных. Пролимфоцитов обычно не более 2%. Имеется редкий вариант хронического лимфолейкоза, при котором пролимфоцитов больше 10%, но меньше 55% (при количестве пролимфоцитов больше 55% диагностируется пролимфоцитарный лейкоз). Течение этого варианта заболевания значительно более агрессивное и приближается к пролимфоцитарному лейкозу. Закономерно обнаруживаются тени Гумпрехта — разрушенные ядра лейкемически измененных лимфоцитов (артефакт, образующийся при приготовлении мазка крови). При прогрессировании нарастают лейкоцитоз и лимфоцитоз, анемия и тромбоцитопения. Анемия и тромбоцитопе-ния могут иметь аутоиммунный характер, что подтверждается обнаружением антител и положительным ответом на глюкокортикостероиды.
Исследование костного мозга при хроническом лимфолейкозе. Диагностическое значение имеют обнаружение более 30% лимфоцитов в миелограмме (если аспират не разведен периферической кровью) и лимфоидная инфильтрация костного мозга по данным трепанобиопсии. Характер инфильтрации костного мозга имеет прогностическое значение: нодулярное и интерстициальное поражение более благоприятно, чем диффузное. Биохимические и иммунологигеские исследования при хроническом лимфолейкозе. При хроническом лимфолейкозе отсутствуют патогномоничные изменения биохимических показателей. В то же время характерны увеличение содержания мочевой кислоты (при лейкоцитозе), общей ЛДГ (отражает объем опухолевой массы и является неблагоприятным прогностическим признаком), а также гипогаммаглобулинемия, коррелирующая с частотой инфекционных осложнений. У большинства пациентов обнаруживается снижение уровня иммуноглобулинов G, М и А. Чрезвычайно большое значение для диагностики и дифференциального диагноза имеет определение иммунофенотипа. Характерный иммунофенотип при В-клеточном ХЛЛ: CD5+, CD19+, CD20+, CD22± , CD79a+, CD23+, CD43+, CDllct, CD10-, циклин D1-. Как правило, негативны FMC7 и CD79b. При проведении иммунофенотипирования рекомендуется оценивать экспрессию CD38, ZAP-70 и CD52. Экспрессия CD38 и/или ZAP-70 коррелирует с выявлением «u-CLL» и является плохим прогностическим признаком. Маркер CD52 — «мишень» для лечения моноклональным анти-CD52 антителом (Campath-1). Цитогенетические и молекулярно-генетические исследования при хроническом лимфолейкозе. При рутинном цитогенетическом исследовании изменения кариотипа обнаруживаются более чем у 50% больных ХЛЛ, при FISH-анализе — у 80%. К наиболее частым аномалиям относятся трисомия хромосомы 12 (20% случаев), делеция хромосом llq (20%), 13q и 14q (50%), 6q21 (5%) или 17р13 (локус р53 — 10% случаев). При изменениях кариотипа, особенно множественных, прогноз заболевания ухудшается.
Выявлены ассоциации между хромосомными транслокациями и онкогенами, имеющими значение в лейкозогенезе: t(ll; 14) — с BCL-1 (следует отметить, что гиперэкспрессия BCL-1 чаще наблюдается при лимфоме мантийной зоны); t (14; 18) — с BCL-2 (экспрессия гена BCL-2, который препятствует развитию апоптоза, нарастает по мере прогрессирования ХЛЛ). Как уже отмечалось, мутация гена р53, которая выявляется у 10% пациентов, имеет неблагоприятное прогностическое значение. Диагноз В-клеточного хронического лимфолейкоза правомочен при наличии следующих признаков: Дифференциальный диагноз проводится с заболеваниями, сопровождающимися лимфаденопатией и лимфоцитозом. К ним относятся другие лимфопролиферативные заболевания (неходжкинские лимфомы, волосатоклеточный лейкоз), вирусные (краснуха, корь, цитомегаловирус, ВИЧ-инфекция, герпес, инфекционный мононуклеоз) и некоторые бактериальные инфекции (токсоплазмоз, туберкулез). Клиническая картина при реактивных и опухолевых лимфаденопатиях и лимфоцитозах не имеет решающего значения для диагностики, однако следует учитывать ряд гематологических показателей (во всех случаях отсутствуют тени Гумпрехта, при вирусных инфекциях возможно появление небольшого количества плазматических клеток, для неходжкинских лимфом и волосатоклеточного лейкоза характерен полиморфизм лимфоцитов и другой иммунофенотип). Проведение дифференциальной диагностики и постановка окончательного диагноза хронического лимфолейкоза основаны на результатах гистологического исследования лимфатического узла и трепанобиосии костного мозга, анализа миелограммы, иммунофенотипа лимфоцитов, данных серологических и культуральных исследований (для исключения инфекционных заболеваний). — Также рекомендуем «Классификация хронического лимфолейкоза К. Rai и J. Binet» Оглавление темы «Хронический лимфолейкоз»:
|
Источник

Лимфолейкоз считается одним из самых злокачественных раков крови. Патологически измененные клетки крови разносятся с кровотоком по всем органам. Но самым страшным итогом лимфолейкоза является гибель больного даже от незначительной инфекции. Ведь злокачественными клетками становятся лимфоциты – главные защитники организма от чужеродных и зараженных клеток. Начальные стадии лимфолейкоза не манифестируются специфическими симптомами. В этот период его можно выявить только с помощью клинического (общего) анализа крови.
Что происходит с кровью при лимфолейкозе?
Лимфоциты – это преграда, которую ставит организм перед любой инфекцией. Образуясь в костном мозге (у взрослых) они выходят в общий кровоток, чтобы депонироваться в органах иммунной системы — селезенке, лимфатических узлах, миндалинах, вилочковой железе и в некоторых отделах пищеварительного тракта. Три вида клеток (В, Т и NK) отвечают за разные степени защиты. В-лимфоциты производят иммуноглобулины, вырабатывая устойчивый иммунитет к инородным белкам, в том числе и в результате вакцинации. Т-лимфоциты уничтожают клетки, пораженные вирусами и внутриклеточными паразитами. NK-лимфоциты противостоят раковым клеткам.
При лимфолейкозе опухолью поражается кроветворная ткань костного мозга. Начинается неконтролируемое деление злокачественных клеток, которые быстро поражают органы иммунной системы, проникают в здоровые органы и ткани. Патологические процессы вызывают изменение состава крови. В первую очередь меняются показатели части белой крови – лимфоцитов. Любое отклонение количества лимфоцитов от референсных (усредненных) значений нормы в общем развернутом анализе крови должно стать поводом к дальнейшим исследованиям для уточнения диагноза.

Лейкоцитарная формула
Основной показатель – это повышенное содержание лимфоцитов или лимфоцитоз. При диагностике лимфолейкоза имеет значение превышение возрастной нормы (абсолютный лимфоцитоз). Для взрослых она составляет 20 – 40% от всех видов лейкоцитов, в абсолютных цифрах – 1,2 – 3,5 х 109 /л. Если относительное значение поднимается выше 50%, значит, речь может идти о лимфолейкозе, и необходимы другие специфические обследования.
Возможен и другой вариант развития событий. Человек обращается за медицинской помощью, подозревая у себя острое респираторное заболевание (симптомы очень похожи). Врач назначает общий анализ крови и обнаруживает не абсолютный лимфоцитоз, а относительный. Картина исследования элементов крови лейкоцитарной группы выглядит следующим образом: в единице объема крови общее количество лейкоцитов остается в норме, но лимфоцитов среди них больше за счет уменьшения другого вида лейкоцитов – нейтрофилов. В этой ситуации врач должен обязательно назначить исследование лейкоцитарной формулы для определения количества лимфоцитов в абсолютных цифрах.
Картина крови при остром лимфолейкозе
При остром лимфолейкозе показатели в анализе крови отличаются от хронической формы болезни. У 10% больных показатели остаются в норме, что затрудняет начальную диагностику заболевания. У остальных 90% наблюдаются следующие изменения:
- лейкоциты могут быть в норме, повышены или понижены;
- повышенное количество лимфоцитов вытесняет другие виды лейкоцитов;
- присутствие в крови незрелых лимфоцитов, чего в норме быть не должно;
- понижение показателей эритроцитов и гемоглобина, что говорит об анемии;
- снижение количества тромбоцитов;
- увеличение скорости оседания эритроцитов (СОЭ).

Если происходит снижение количества эритроцитов и тромбоцитов, это говорит о поздних стадиях острого лимфолейкоза. Анемия и тромбоцитопения появляются в результате вытеснения из красного костного мозга всех ростков кроветворения кроме лимфоцитарного. Сами лимфоциты не успевают созревать и выходят в периферическую кровь в виде лимфобластов или молодых незрелых клеток. Для определения лейкоцитарной формулы проводится анализ мазка крови. Она наносится на лабораторное стекло, затем окрашивается специальными красителями. Анализ проводится визуально под микроскопом путем подсчета количества лейкоцитов разных видов. Устанавливается не только их соотношение, но и наличие молодых и бластных клеток. При остром лейкозе в крови присутствуют и молодые клетки, и зрелые лимфоциты.
Еще один показатель, который свидетельствует о тяжести течения болезни – это уровень ЛДГ – фермента лактатдегидрогеназы. В норме у лиц мужского пола после 13 лет он составляет 11,4 мккат/л, у женщин – 7,27. Повышенное содержание фермента в крови является диагностическим маркером. ЛДГ повышается при повреждениях органов. В частности изоферменты (разновидности) ЛДГ-3 и ЛДГ-4 содержатся в тканях селезенки. В случае развития в ней злокачественных клеток лимфоцитов уровень фермента повышается. Чем выше его показатель в крови, тем тяжелее протекает заболевание. Для проведения анализа кровь забирается из вены.
Показатели крови при хроническом лимфолейкозе
Хронический лимфолейкоз разворачивается годами. На начальных стадиях изменения в крови незначительные. Больной находится под наблюдением врача, но лечение не проводится до тех пор, пока лимфолейкоз не перейдет в развернутую стадию и показатели крови не достигнут следующих величин:
- резко повышается количество лимфоцитов – до 80 – 98%, в абсолютных цифрах – до 100 х 109 /л;
- в крови присутствуют зрелые лимфоциты, молодые и бластные формы занимают не более 5 – 10%;
- обнаруживаются остатки ядер разрушенных лимфоцитов – так называемые тени Боткина-Гумпрехта;
- происходит снижение количества эритроцитов и тромбоцитов;
- в крови появляются ректикулоциты – незрелые эритроциты.

Уменьшение количества эритроцитов (нормохромная анемия) и тромбоцитов связана с аутоиммунными процессами, когда происходит образование антител к кроветворной ткани костного мозга, молодым и зрелым элементам крови – эритроцитам и тромбоцитам.
Происходит почти полное замещение кроветворной ткани лимфоцитами. При этом сами лимфоциты, являясь морфологически зрелыми клетками, утрачивают свою функциональность, то есть они не в состоянии выстраивать иммунную защиту. Терминальная стадия манифестируется появлением в крови большого количества лимфобластов – до 60 – 70%.
На поздних стадиях хронического лимфолейкоза изменяются некоторые показатели и в биохимическом анализе крови. В ней наблюдается снижение общего белка и гаммаглобулина. Если болезнь затрагивает печень, то повышаются показатели АЛТ – это фермент, по которому можно судить о повреждениях гепатоцитов – клеток печени. Норма АЛТ для мужчин – 41 ед./л, для женщин – 31 ед./л.
В каком случае нужно срочно сделать анализ крови?
Лимфолейкозы чаще всего маскируются под острые респираторные заболевания. Поэтому постановка диагноза часто происходит с опозданием, когда врач увидит результаты анализа крови пациента. В лучшем случае обычный человек делает его не чаще 1 раза в год, а то и реже, предпочитая переносить недомогание на ногах. Общий анализ крови стоит сделать, если чувствуется:
- непреходящая слабость;
- потеря аппетита и веса;
- бледность и потливость, особенно ночная или при малейших физических нагрузках;
- беспричинные подъемы температуры.
Более серьезными признаками неблагополучия являются боли в костях и позвоночнике, увеличенные подкожные лимфоузлы, диспепсические явления, появление кровоподтеков на коже. Эти симптомы могут сопровождать и другие патологии, но лучше сразу исключить самый страшный диагноз.
Забор анализов – клинического и биохимического проводится утром натощак. Перед сдачей крови нельзя пить воду, есть и курить, это делает результаты недостоверными. Анализы можно сдать по направлению участкового терапевта в любой районной поликлинике. Без направления можно обратиться в частную клинику или лабораторию и пройти платную процедуру.
Не стоит самостоятельно расшифровывать анализ. Это должен сделать квалифицированный врач, который по совокупным признакам поставит правильный диагноз.
Источник