Клинический анализ крови миелоциты что это
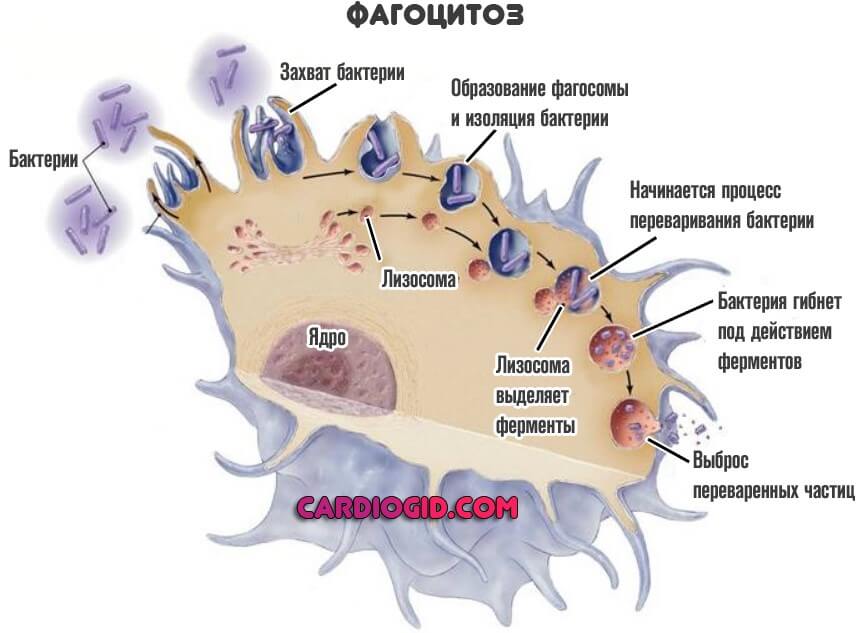
Все клетки крови условно можно подразделить их на грануцлоциты и агранулоциты.
Первые имеют в структуре ядро, также некоторые другие включения. Вторые гомогенны по внутреннему строению, обеспечивают иные функции.
Миелоциты — это незрелые предшественники гранулоцитов. Чтобы лучше понять что к чему, стоит обратиться к микробиологическим знаниям.
Что такое миелоциты и их виды
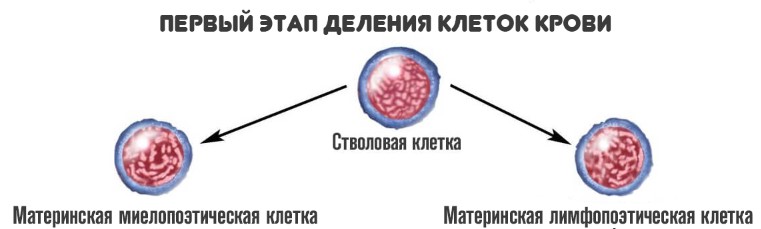
Предшественником абсолютно любой клетки крови считается особая стволовая клетка. Она обладает двумя важными особенностями:
- Способна превратиться в любую другую цитологическую структуру. То есть дифференцироваться.
- Не погибает после некоторого числа делений. Как это случается с обыкновенной, функционально определенной клеткой.
В специальных структурах, известных как отростки костного мозга, происходит дифференциация цитологических единиц. Миелоциты в крови — это особые промежуточные клетки, уже не стволовые, но еще и не функционально активные. В норме в анализе их быть не должно.
Допустимы некоторые исключения. Например, при приеме препаратов, угнетающих гемопоэз. Но это скорее редкие возможные случаи, а не закономерные изменения и процессы.
На первой стадии стволовые клетки дифференцируются на два вида:
- Материнские миелопоэтические. Из них образуются собственно сами гранулоциты, но не сразу. То есть клетки, которые в основном отвечают за иммунный ответ. Также из этих структур появляются эритро — и тромбоциты.
- Материнские лимфопоэтические. Как и следует из названия, в результате дальнейшего созревания образуются лимфоциты — агранулоцитарные разновидности иммунных клеток.
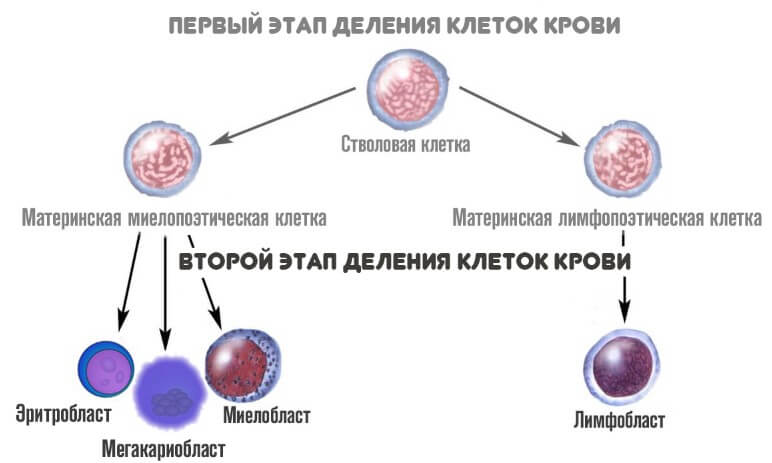
На второй стадии из миелопоэтической клетки появляется три новых вида более зрелых вариантов:
- Эритробласт. Из него формируются эритроциты.
- Мегакариобласт. Предшественник тромбоцитов.
- Миелобласт. Из него образуются все гранулоциты.
На третьем этапе из миелобласта появляется промиелоциты и затем миелоциты, о которых идет речь. Если рассматривать схему более подробно, то миелоцитов существует три типа: нейтрофильные, базофильные и эозинофильные.
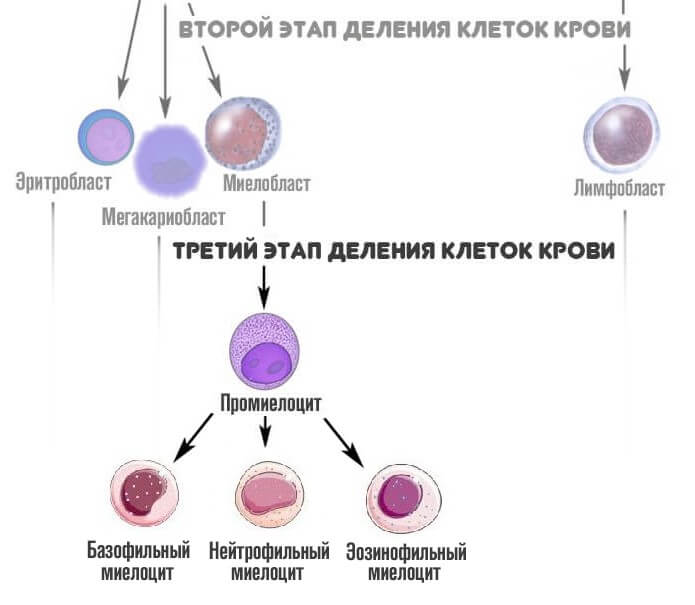
На следующей стадии, миелоциты делятся на метамиелоциты это предшественники гранулоцитов, особых клеток иммунной системы человека, которые участвуют в работе защитных сил тела.
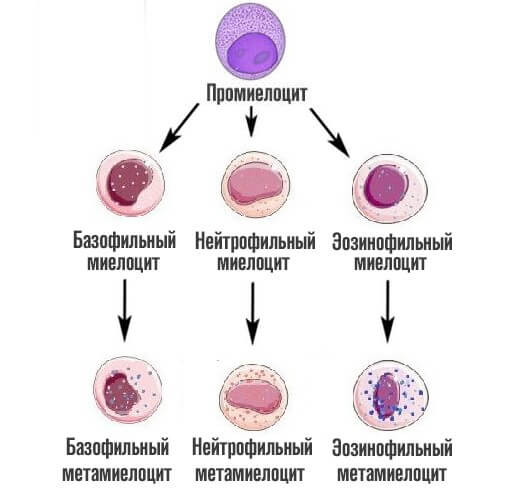
Как только заканчивается эта стадия, начинается финальная. Из предшественниц цитологических структур образуется 3 вида лейкоцитов — клеток миелоидного ряда.
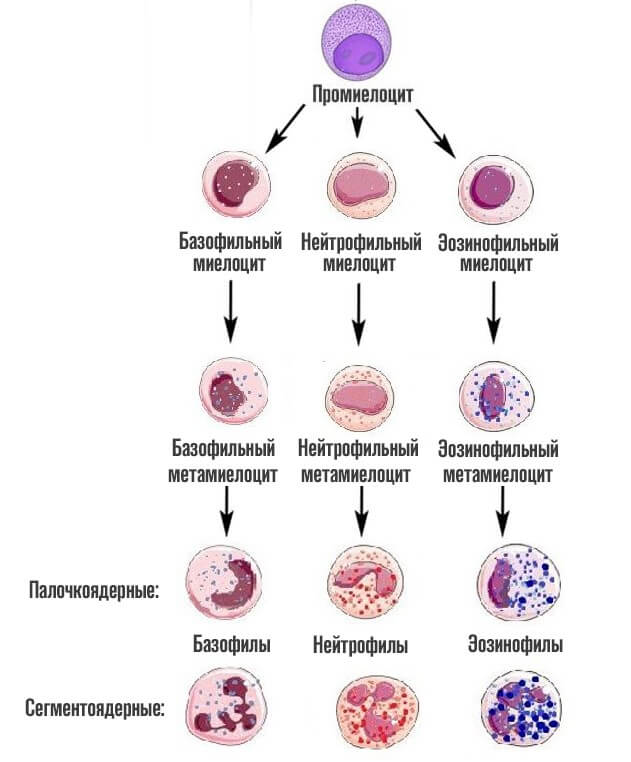
Базофилы
Наиболее крупные белые клетки крови. Намного больше прочих из названной группы. Обладает способностью инактивировать бактерии и вирусы. Это происходит благодаря особому строению клетки.
- С одной стороны, она способна к фагоцитозу. То есть поглощению инородного объекта.
- С другой — выделяет гистамин и прочие токсические вещества в окружающую среду для уничтожения инородных агентов.
- С третьей — несет на себе особые иммуноглобулины, которые подавляют развитие бактерий и вирусов.
Базофилы играют основную роль в аллергических реакциях. В крови всего около 1% от общей массы гранулоцитов.
Эозинофилы
Имеют округлую форму и сдвоенное ядро в виде перемычки. Как и названные выше клетки, обладает способностью к фагоцитозу. Однако основная функция эозинофила — противопаразитарная.
Благодаря особому строению наружной мембраны, цитологическая структура прилипает к личинкам гельминтов и растворяет их. Это главная задача, однако не единственная.
Как и базофилы, клетки способны бороться с вирусами и бактериями. Созревают они порядка 12 часов, после чего выходят в кровеносное русло. Это отличает их от предыдущих структур, которым нужно почти двое суток на «подготовку».
Эозинофилия также часто указывает на аллергию. Количество цитологических структур этого типа — почти 5%.
Нейтрофилы
Наиболее многочисленные. Составляют по разным оценкам, до 80% от общей массы гранулоцитов. Есть и другие выкладки. По всей видимости, разночтения связаны с динамикой процесса кроветворения, созревания клеток. Вариантов несколько.
Сами по себе нейтрофилы неоднородны. В кровеносном русле обнаруживаются их модификации. В том числе незрелые. Либо же сегментоядерные, палочкоядерные.
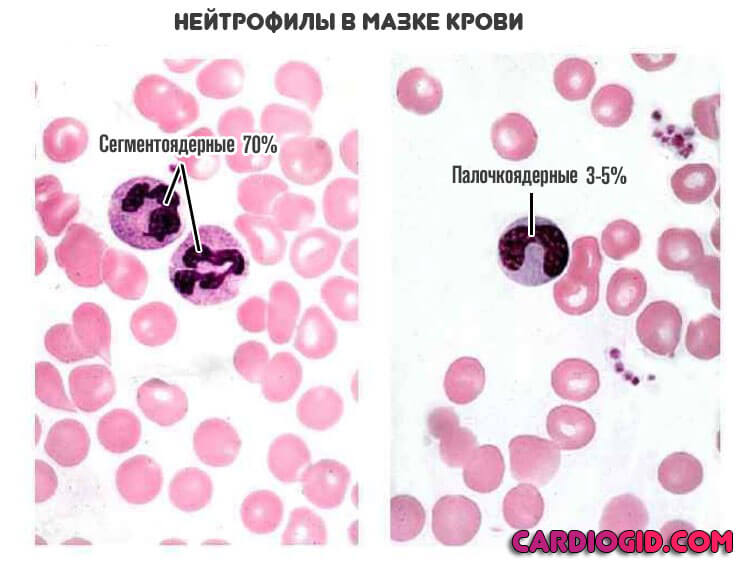
Они выполняют разные функции, но оба поглощают и переваривают чужеродные структуры. Это так называемый микрофагоцитоз.

Примерная продолжительность жизни нейтрофилов составляет 12 дней. Плюс-минус.
Подробнее о нормах и причинах отклонений концентрации нейтрофилов в крови читайте здесь.
Норма содержания миелоцитов в крови
Обычно миелоциты отсутствуют в организме человека. Их быть не должно. В крайнем случае возможны погрешности на уровне 0.3-0.5% от общей массы клеток. Но чаще всего отклонения связаны с патологическими процессами.
О нормах можно говорить скорее в отношении зрелых клеток. Нейтрофилов, базофилов, эозинофилов и гранулоцитов в общем.
Причины повышения
Факторов роста показателей может быть довольно много. Вот лишь некоторые из возможных виновников.
Острые инфекционные процессы
Не важно какого плана, бактериальные, вирусные или грибковые. Сопровождаются соответствующей симптоматикой. Иногда протекают без проявлений. Почему в этом случае растет концентрация предшественников, незрелых клеток?
Причина простая — организм стремится как можно быстрее справиться с нарушением. Локализовать участок, отграничить его от прочих и побороть инфекцию.
Для этих целей синтезируется много нейтрофилов и иных структур. Но при столь активной работе ткани дают сбой, часть незрелых цитологических единиц поступает в кровеносное русло.
Лечение. Нужна ли терапия именно этого процесса? Нет, по мере выздоровления кроветворение перейдет в нормальное состояние. Все вернется на круги своя.
Важно скорректировать основной патологический процесс — собственно инфекционное заболевание. Для этой цели применяются антибиотики, противовирусные.
Если всему виной грибковые агенты — то фунгициды. Также противовоспалительные нестероидного происхождения (глюкокортикоиды угнетают иммунитет), антипиретики, чтобы сбить жар. Например, Нурофен, Ибупрофен. Важно обратиться к врачу за назначением курса терапии.
Длительность коррекции — около 2 недель в среднем. Плюс-минус. Постепенно все придет в норму само. Специальной терапии чрезмерной выработки предшественников не требуется.
Опухоли
В основном злокачественные, с распадом тканей аномальной структуры. Как правило, речь идет о запущенных стадиях патологического процесса.
Раковые клетки крайне прожорливы. Питания на всех уже не хватает. В определенный момент начинается гибель цитологических структур от недоедания. Все токсины выходят в кровеносное русло.
Иммунитет направляет к месту поражения «уборщиков», которые поглощают аномальные мертвые клетки. Однако, по мере прогрессирования заболевания, количество цитологических структур становится все больше.
Отсюда необходимость направлять дополнительные силы на борьбу с этим «мусором».
Появление промиелоцитов и миелоцитов в крови — результат гиперфункции костного мозга, в определенный момент он просто перестает справляться и выпускает в кровеносное русло незрелые клетки.
Лечение. Как и в предыдущем случае, нужно скорректировать основной патологический процесс — раковую опухоль. Здесь есть несколько вариантов.
Золотой стандарт — хирургическое вмешательство. Врачи удаляют неоплазию. Затем, по потребности, назначают химио— и лучевую терапию. Не всегда они эффективны, потому вопрос решает онколог. На месте.
Некроз тканей
Проще говоря, отмирание клеток. Происходит примерно тот же процесс, что и при раке. Только на сей раз гибнут не аномальные злокачественные, а вполне нормальные клетки, например, при массивных ожогах, гангрене.
Организм в миг встречается с потребностью как можно скорее удалить «мусор» из кровеносного русла. Это задача нейтрофилов, базофилов — гранулоцитов. Однако их недостаточно, приходится в авральном порядке вырабатывать новые. Наступает общий сбой.
Лечение. Необходимо как можно быстрее удалить отмершие клетки.
- В случае с гангреной — хирургическим путем.
- При ожогах применяют специальные растворы и мази, чтобы быстрее справиться с нарушением.
После этого в течение нескольких дней концентрация миелоцитов в крови должна быть около нуля или чуть больше. Незначительные погрешности также допустимы.
Анемия
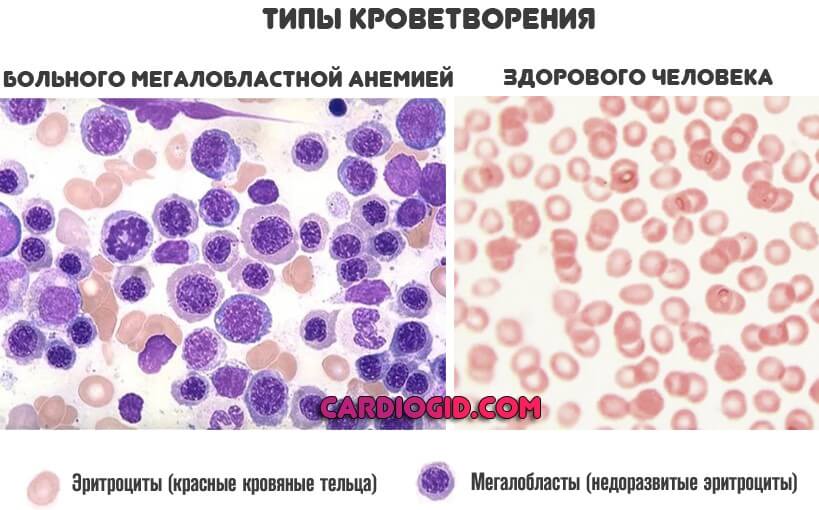
Развивается при недостаточном поступлении железа, витаминов B9, B12. Последние две формы называются мегалобластными. Причина довольно простая. Чтобы клетки крови нормально созревали, им нужны эти вещества.
Если концентрация, поступление недостаточны, кроветворение сначала замедляется, а затем переходит в аномальный формат. Именно об этом и идет речь.
Мегалобласты или миелоциты составляют значительную часть от общей массы клеток. Такого быть, конечно же, не должно. Чем более запущен процесс, тем серьезнее обстоит дело с патологией.
Лечение. Показаны ударные дозы витаминов группы B. По крайней мере, в течение нескольких недель. Вопрос сложный.
Иногда расстройство сопровождает заболевания пищеварительного тракта. В таком случае нужно лечение основной болезни. Иначе, как только концентрация витаминов снизится или их перестанут вводить, заболевание вернется на круги своя. Полумер недостаточно.
Отравления
Как правило, речь идет о бытовых расстройствах. Например, интоксикации этанолом. Реже тот же эффект происходит после приема дозы наркотиков опиоидного и каннабиоидного ряда.
Опасны синтетические, кустарные психоактивные вещества. Серьезные изменения картины крови наблюдаются у пациентов с приличным стажем приема всякого химического непотребства. Но не только.
Изначально высокие показатели наблюдаются у детей и подростков, склонных к наркомании, алкоголизму.
Лечение простое. Достаточно отказаться от психоактивного вещества. Провести специальные детоксикационные мероприятия с инфузионными растворами и препаратами особой группы (Дисоль, Трисоль, специфический антидот Налоксон). Вопрос решают специалисты по наркологии.
Воздействие радиации на организм
Ионизирующее излучение крайне негативно сказывается на состоянии костного мозга. При этом достаточно даже небольшой дозы. В быту люди встречаются с таким опасным фактором, например, при проведении частых рентгенов или лечении рака.
Прочие возможные варианты — это работа на урановых приисках, атомной электростанции, особенно при нарушении техники безопасности. Возможны идентичные проблемы и у подводников.
Лечение заключается в том, чтобы быстрее устранить последствия облучения. Для этого используют препараты йода.
Также назначают специальную диету с высоким содержанием белка, жиров. Например, кисломолочные продукты. Необходимо устранить и сам фактор поражения.
Редкие, тяжелые инфекционные процессы
Стоят особняком среди прочих. Можно назвать такие патологии, как тиф, запущенные формы сифилиса, генитальные поражения, герпетического и иного планов. Сюда же относят расстройства вроде туберкулеза, ВИЧ, СПИДа.
Они вызывают длительно текущие, если не сказать перманентные (постоянные) изменения картины крови. Поскольку сами по себе эти патологии протекают тяжело с высоким показателями миелоцитов.
Чем запущеннее отклонение, тем хуже обстоит дело с концентрацией незрелых цитологических структур в организме. Потому нужно начинать лечение как можно раньше.
Незавершенные формы не способны выполнять функции гранулоцитов. То есть бороться с инфекцией. Значит серьезно снижается иммунитет. На фоне СПИДа — это фактический приговор.
Терапия зависит от самого заболевания. Назначают иммуномодуляторы, антибиотики широкого спектра действия. В случае с туберкулезом — речь идет о фторхинолонах.
Прием некоторых медикаментов
Таковых довольно много. Например, противовоспалительные нестероидного происхождения. Также гормональные лекарства типа Преднизолона и его более мощных «собратьев» по группе.
Негативно сказываются на состоянии крови иммуносупрессоры: обнаружение миелоцитов в анализах возможно после химиотерапии Метотрексатом и прочими препаратами.
Нужно ли в этом случае специальное лечение? Нет, как таковая терапия не требуется. Достаточно отказаться от конкретного фармацевтического средства и/или заменить его другим. Не столь опасным для иммунной системы.
Но вопрос этот должен решать врач, поскольку без квалифицированной оценки легко навредить себе. При покупке препаратов настоятельно рекомендуется проверить в аннотации, как лекарство влияет на кроветворную систему.
Беременность
Не патологический процесс, а вполне естественное явление. Тем не менее, от этого не становится легче. Проблема в том, что ближе к третьему триместру беременности, когда плод набирает силу, возможны нарушения работы кроветворной системы матери и появление миелоцитов и метамиелоцитов в анализах.
Это результат скрытых патологических процессов и проблем со здоровьем. Например, часто так сказывается недостаточное питание, неправильный рацион не обеспечивает организм витаминами B9, B12. Начинается мегалобластная анемия.
Вопрос лечения стоит обсудить с гинекологом, который ведет пациентку. В относительно легких случаях делать не нужно ничего.
В более опасных, когда на кону жизнь, необходимо применять препараты для стимуляции кроветворения. Возможно назначение витаминов курсом, чтобы поддержать организм.
Вопрос сложный, все зависит от ситуации. Золотое правило — главное, чтобы предполагаемая польза превышала возможный вред.
Повышенные физические нагрузки
Встречается рост миелобластов в крови у пациентов, которые занимаются интенсивными физическими нагрузками. Причина в этом случае — активное образование продуктов-метаболитов жизнедеятельности.
В подобной ситуации концентрация растут несущественно. Норма восстанавливается сама, в течение нескольких часов после физической нагрузки. Поэтому специального лечения не требуется.
Это не полный список причин. Лишь наиболее частые варианты. Появление метамиелоцитов в крови означает, что течет патологический процесс со стороны пищеварительного тракта, кроветворной системы, онкологического плана.
Вариантов может быть много. Вопрос решается посредством диагностики.
Дополнительные обследования
Миелоидные клетки в анвлизе крови обычно отсутствуют, это клиническая норма. Однако, если обнаружены отклонения, нужны специальные мероприятия. Важно проверить что к чему.
Для этого одного лишь исследования крови, ОАК — недостаточно. Стоит обратиться к гематологу и под его присмотром пройти группу обследований.
- Опрос пациента. Врач уточняет жалобы, фиксирует симптомы и затем выдвигает гипотезы, что это может быть.
- Сбор анамнеза. Чтобы изучить вероятное происхождение патологического процесса.
- Расширенный анализ крови. Необходим, чтобы выявить возможные воспалительные явления в организме. В основном инфекционного происхождения.
- Также не обойтись без биохимии. Она необходима, чтобы определить концентрацию элементов вроде железа в крови. Это важная мера при обследовании на анемии разных типов.
- УЗИ пищеварительного тракта. На случай, если малокровие связано с отклонениями в работе желудочно-кишечных структур.
- Когда есть подозрения на опухоли — показана МРТ. Правда, нужно знать хотя бы примерную локализацию. В противном случае сканируют весь организм целиком.
- КТ назначают с теми же целями. Как в том, так и в другом случаях, проводят томографию с контрастным усилением. Гадолинием, йодом.
- Визуальная оценка тканей. С ее помощью можно обнаружить рожистые воспаления, участки некрозов, которые расположены на поверхности.
Перечень также примерный. Последнее слово остается за врачом-специалистом — гематологом и прочими.
Миелоциты в анализе крови — это промежуточные, незрелые клетки-предшественники эозинофилов, нейтрофилов и базофилов (гранулоцитов, одним словом). В норме их не должно быть вообще. Но встречаются редкие исключения из правила.
Источник

Миелоциты (син. миелобласты, промиелоциты, метамиелоциты) – являются компонентами, вырабатываемыми в костном мозге, которые относятся к категории лейкоцитов и предполагают наличие ядра, называющегося нейтрофилом. У здорового взрослого человека или ребенка такие вещества во время расшифровки анализов крови должны полностью отсутствовать.
Появлению таких веществ в периферическом кровотоке способствуют в основном различные патологические процессы и заболевания. Например, вирусные патологии и инфицирование кишечника, злокачественные образования и протекание некроза, внутренние кровоизлияния и болезни крови. Помимо этого, в качестве причины может выступать передозировка лекарственными препаратами.
Специфические клинические проявления, указывающие на присутствие миелоцитов в крови, отсутствуют. Симптоматическая картина будет состоять лишь из симптомов провоцирующего недуга.
Обнаруживаются такие вещества только в анализе крови, расшифровкой которого занимается врач-гематолог. Для выяснения причинного фактора необходимо комплексное лабораторно-инструментальное обследование.
В случае обнаружения миелоцитов в крови человека, прежде всего, необходимо заняться лечением основной болезни. Это объясняется тем, что в настоящее время не существует специальных препаратов, позволяющих вывести такие компоненты из главной биологической жидкости.
Миелоциты – это зрелые клетки, величина которых варьируется от 12 до 30 мкм.
Они обладают ядром, которое может быть:
- овальным;
- почковидным;
- круглым.
В качестве ядра выступают нейтрофилы, и располагается оно в подавляющем большинстве случаев эксцентрически. Помимо этого, оно обладает способностью приобретать красно-фиолетовый оттенок, что обуславливается его созреванием.
В случае развития в организме какого-либо заболевания, на борьбу с ним выходят зрелые лейкоциты. Однако, чем сложнее патология или чем дольше она протекает, тем больше молодых клеток вынуждена использовать иммунная система. При полном истощении запаса лейкоцитов в борьбу с недугом вступают миелоциты.
Именно этим обуславливается их появление в крови, чего при нормальном положении вещей происходить не должно, поскольку они формируются и в последующем локализуются только в костном мозге.
Всего существует 3 вида таких компонентов, отчего клиницисты выделяют:
- эозинофильный миелоцит – обладает слабобазофильной протоплазмой, состоящей из большого количества розовато-красных крупных зерен;
- базофильный – характеризуется присутствием оксифильной протоплазмы, окрашенной в фиолетовый цвет;
- нейтрофильный миелоцит – считается более зрелой клеткой, нежели предыдущая разновидность – включает в себя протоплазму розового оттенка.
Появление в крови таких веществ всегда свидетельствует о протекании заболевания в организме. Это означает, что норма – это полное отсутствие миелоцитов в крови.
Тем не менее в костном мозге человека может насчитываться миелоцитов:
- нейтрофильных – от 5 до 10%;
- базофильных – от 0.2 до 1%;
- эозинофильных – от 0.5 до 2%.
Клиницисты не считают такую концентрацию патологией.

Миелоциты
Если при расшифровке общеклинического анализа крови были обнаружены именно такие клетки, то это является тревожным сигналом, указывающим на протекание:
- широкого спектра бактериальных и вирусных инфекций;
- острой формы пиелонефрита;
- воспалительного процесса в червеобразном отростке;
- некроза, который может быть сформирован на фоне инфаркта или инсульта, гангрены или обширных ожоговых ранений;
- тяжелой интоксикации, например, тяжелыми металлами, химическими веществами или алкоголем;
- онкопатологий, в частности, в тех периодах, когда злокачественное новообразование уже подверглось распаду;
- брюшного тифа;
- бруцеллеза;
- паратифа;
- кори или гриппа;
- краснухи или лейкоза;
- В12-дефицитной анемии;
- лучевой болезни, которая может стать следствием длительного облучения организма, проведением химиотерапии или радиотерапии;
- злокачественных недугов крови;
- апластической формы малокровия.
Не редкостью является появление миелоцитов в случаях передозировки или неадекватного применения лекарственных препаратов, в частности, иммунодепрессантов или обезболивающих веществ.
Миелоциты в крови у ребенка могут возникнуть на фоне:
- врожденных пороков сердца;
- тяжелого отравления организма, например, свинцом или лекарствами, что негативно сказывается на функционировании костного мозга;
- воспалительного поражения легких;
- ангины и ацидоза;
- туберкулеза;
- острых гнойно-воспалительных процессов;
- формирования раковой опухоли;
- интоксикации токсинами, выделяемыми болезнетворными микроорганизмами;
- обширных внутренних кровоизлияний;
- болезней ЖКТ;
- сильнейшего обезвоживания;
- обильной рвоты;
- метастазирования онкологического процесса в костный мозг;
- коматозного или шокового состояния;
- некорректного использования медикаментов;
- различных болезней крови.
Примечательным является то, что у детей наличию миелоцитов в крови может способствовать чрезмерная физическая нагрузка.
Миелоциты в крови при беременности могут выступать в качестве как совершенно нормального явления, так и признака течения одного из вышеуказанных заболеваний. Они также могут означать присутствие обычной простуды или воспаления горла. В то же время они не оказывают никакого влияния на плод.
В норме, в периферической крови у представительницы женского пола во время вынашивания ребенка может присутствовать не больше 3% подобных веществ. Их возникновение обуславливается снижением сопротивляемости иммунной системы, в противном случае закрепление оплодотворенной яйцеклетки могло бы и не состояться.
Выявить наличие клеток в главной биологической жидкости у взрослых или у ребенка можно только при помощи общеклинического анализа крови. Для такого лабораторного исследования может потребоваться как капиллярный, так и венозный биологический материал. Что касается подготовки пациента, то в данном случае она полностью отсутствует.

Забор крови из вены
Однако даже при их обнаружении , результатов будет недостаточно для выяснения того, почему они появились в крови. Для выяснения причинного фактора необходимо всестороннее обследование организма.
Общая диагностика объединяет в себе следующие манипуляции:
- изучение истории болезни для поиска острой или хронической болезни-провокатора;
- сбор и анализ жизненного анамнеза – для врача важна информация, касающаяся образа жизни и приема каких-либо лекарственных препаратов;
- тщательный физикальный осмотр;
- детальный опрос пациента или его родителей – это укажет специалисту на полную симптоматическую картину – довольно часто такая манипуляция дает возможность понять, какой недуг стал причиной появления такого нарушения.
Дополнительные индивидуальные диагностические мероприятия представлены более обширными лабораторными исследованиями, широким спектром инструментальных процедур и консультациями специалистов из иных областей медицины.
На сегодняшний день не существует специфических процедур или лекарственных препаратов, которые были бы способны очистить кровь от таких клеток. В случае обнаружения того, что норма клеток нарушена, лечащий врач должен срочно составить индивидуальную схему лечения провоцирующей патологии, которая может быть:
- консервативной;
- операбельной;
- комплексной.
Если же появлению таких веществ способствовал прием медикаментов, то терапия будет заключаться в отмене препарата или его замене менее опасными аналогами. Если причина заключалась в недостаточном поступлении в организм питательных веществ, то необходимо скорректировать рацион и принимать витаминно-минеральные комплексы.
После того как тот или иной источник будет устранен, уровень придет в норму через несколько недель.
На фоне того, что такие клетки появляются в крови только при протекании какой-либо патологии, прежде всего, стоит предупредить ее возникновение. Для этого необходимо несколько раз в год проходить полное лабораторно-инструментальное обследование в медицинском учреждении с обязательным посещением всех клиницистов.
В качестве дополнительных мер профилактики выступают:
- полный отказ от вредных привычек;
- ведение активного образа жизни;
- здоровое и сбалансированное питание;
- недопущение длительного облучения и физического истощения организма;
- прием медикаментов строго по предписанию лечащего врача и с обязательным соблюдением всех рекомендаций;
- избегание попадания в организм химических и ядовитых веществ.
Само по себе присутствие миелоцитов в крови совсем не опасно, однако, необходимо учитывать факторы, которые привели к такому нарушению, поскольку каждое базовое заболевание обладает множеством собственных осложнений и последствий.
Источник


