Биохимический анализ крови при остром инфаркте миокарда
Анализ крови при инфаркте миокарда значительно ускоряет процесс диагностики. В крови вследствие отмирания тканей сердца появляются ферменты, которые в обычном состоянии там быть не должны.
Исследование позволяет выявить уровень белков и ферментов, а также подтвердить наличие патологического процесса в организме в начале его развития, что значительно повысит шансы на выживание.
Важны ли анализы крови в процессе диагностики инфаркта
Если в коронарную артерию попадает тромб, то затрудняется или полностью нарушается приток крови к сердечной мышце. Это состояние называют инфарктом. Так называют нарушения притока крови к сердечной мышце. Дефицит кислорода и питательных веществ приводят к омертвению тканей. В зависимости от степени гемодинамических нарушений, расположения и размера очага повреждения патология имеет разные последствия.
 Важную роль играет своевременность поставленного диагноза, так как с каждой минутой риск осложнений и смерти увеличивается. Для подтверждения проблемы назначают лабораторные и инструментальные исследования.
Важную роль играет своевременность поставленного диагноза, так как с каждой минутой риск осложнений и смерти увеличивается. Для подтверждения проблемы назначают лабораторные и инструментальные исследования.
Если подозревают приступ, то в первую очередь возникает необходимость в общем и биохимическом анализе крови.
В общем анализе во время инфаркта наблюдают повышение содержания белых кровяных телец. При биохимическом исследовании видно, что ферменты цитолиза попали в общий кровоток, и их количество возрастает. Обычно они не выходят за пределы легочной, сердечной тканей и тканей других органов. Но если наблюдаются мышечные повреждения, они попадают в сыворотку крови.
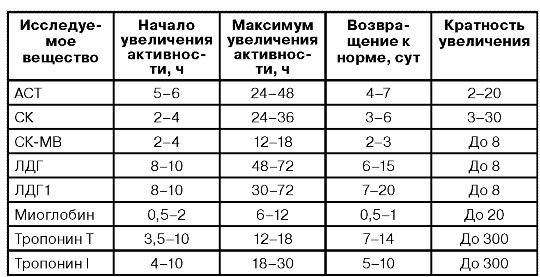
Ферментами цитолиза, которые содержатся в миокарде, называют:
- лактатдегидрогеназу;
- аспартатаминотрансферазу;
- креатинфосфокиназу.
Степень повышения показателей может быть разной, отличаются и нормы в зависимости от применяемого в лабораториях оборудования и реактивов.
Показатели анализа крови при инфаркте миокарда позволяют обнаружить патологический процесс в первые часы его развития. Хоть обычно он сопровождается яркими проявлениями, но иногда они отсутствуют.
Общий
Если учесть тот факт, что заболевание проявляется острым некрозом участков миокарда, с помощью общего анализа крови можно определить развитие воспалительного процесса.
Через 4 часа от начала развития некротических нарушений повышается содержание лейкоцитов в крови. Их уровень возрастает в несколько раз.
Молодые нейтрофилы воздействуют таким образом, что количество белых кровяных телец неуклонно растет.
Также меняется концентрация эозинофилов в крови:
- На протяжении первых суток их уровень резко снижается, и определить их в анализе крови практически невозможно.
- С началом лечения происходит усиление процессов регенерации тканей сердечной мышцы, и показатели восстанавливаются до привычных значений. Процесс продолжается в течение месяца.
 В результате приступа инфаркта в организме начинается воспалительный процесс. Это сопровождается нарушением скорости оседания эритроцитов. С началом острого приступа ишемии происходит резкое повышение СОЭ. На уровне выше нормы в 2-3 раза показатель держится в течение месяца. Благодаря правильному лечению течение воспалительного процесса затихает, что способствует снижению скорости оседания эритроцитов. Поэтому анализы крови больной будет сдавать неоднократно в процессе лечения.
В результате приступа инфаркта в организме начинается воспалительный процесс. Это сопровождается нарушением скорости оседания эритроцитов. С началом острого приступа ишемии происходит резкое повышение СОЭ. На уровне выше нормы в 2-3 раза показатель держится в течение месяца. Благодаря правильному лечению течение воспалительного процесса затихает, что способствует снижению скорости оседания эритроцитов. Поэтому анализы крови больной будет сдавать неоднократно в процессе лечения.
Общий анализ крови при инфаркте миокарда проводят в обязательном порядке, как и при любых других заболеваниях. Это исследование входит в список назначаемых во время обследования пациентов.
Биохимический
Биохимический анализ крови при инфаркте миокарда не позволяет определить конкретные значения показателей. В ходе исследования определяют максимальные и минимальные значения и определяют разницу между ними. Если возник острый приступ ишемии, то проводят определение:
- Уровня общего белка альбумина и глобулина, концентрация которых повышается во время активного развития ишемических нарушений. Это происходит в связи с нарушением обменных процессов в организме.
- Мочевины и креатинина. Эти показатели возрастают во время приступа, что говорит о серьезных сбоях в работе сердца.
- Холестерина. Повышение концентрации холестерина также свидетельствует об острой патологии. В норме его должно быть от 3,5 до 6,5 ммоль/л. Если развивается ишемическая болезнь сердца и атеросклероз, то значения возрастают в несколько раз.
- Ферментов аспарататаминотрансферазы и аланинаминотрансферазы. Их резкое увеличение всегда говорит о некротическом процессе в сердечной мышце.
- Ферментов амилазы и фосфотазы. Они повышаются, если происходит отмирание тканей в сердечной мышце. Отклонение от нормы также может свидетельствовать о неправильно проведенном лечении.
- Миоглобина. Раньше считали, что наличие его в крови свидетельствует об осложненном течении инфаркта. Но эту теорию удалось опровергнуть с помощью многочисленных испытаний. Врачи выяснили, что период выведения миоглобина составляет несколько часов. Поэтому он не может предоставлять точную информацию о развитии патологического процесса.
 Без биохимического анализа крови не обойтись в диагностике острых ишемических нарушений. С помощью этих показателей можно подтвердить наличие проблемы и подобрать подходящее лечение.
Без биохимического анализа крови не обойтись в диагностике острых ишемических нарушений. С помощью этих показателей можно подтвердить наличие проблемы и подобрать подходящее лечение.
При сердечно-сосудистых заболеваниях часто повышается уровень тяжелых металлов в крови. Если в организме больше кадмия или алюминия, то эти вещества оказывают токсическое влияние. При этом количество важных для здоровья микроэлемента снижается. Это заметно по падению уровня хрома, меди, марганца.
Негативное влияние на организм оказывает высокое содержание:
- Свинца. Это вещество вызывает серьезные нарушения в работе эндокринной системы. Кроме поражения сердца и сосудов, наблюдается ухудшение состояния печени. Большое количество свинца вызывает артериальную гипертензию и атеросклеротические изменения в сосудах.
- Кадмия. Избыточное содержание элемента сопровождается отравлением печени, развитием кардиомиопатии.
- Мышьяка. Из-за него происходит снижение проницаемости сосудов. Если их стенки утолщаются, то возрастает вероятность кардиогенного шока.
Изменения в концентрации тяжелых металлов происходит в связи с приступом инфаркта миокарда. Это значительно повышает риск развития осложнений.
Кардиомаркеры
Если подозревают острую форму ишемических нарушений в миокарде, то чтобы определить проблему, проводят анализ на:
- Креатинфосфокиназу. Этот фермент находится в мышцах сердца, скелета. Если его показатели отклоняются от нормы в сторону повышения, то этого говорит о травме. Поэтому если нужно выявить некротический процесс, необходимо провести определение уровня фракции КФК-МВ. Она находится в мозговой и легочной ткани. Значительное повышение основного показателя и его фракции подтверждает наличие инфаркта.
- С-реактивного белка. Он говорит о том, что в организме человека развивается воспалительный процесс. Это происходит при множестве заболеваний, в том числе и при инфаркте. Исследование на белок назначают для оценки риска развития патологии. Нормально, если С-РБ в организме от 0 до 5 мг/л.
- Тропонина. Они являются тканевыми ферментами. Содержатся только в мышцах миокарда. Если анализ крови показывает повышение, то это всегда свидетельствует о развитии инфаркта. В нормальном состоянии этого вещества в крови быть не должно. Если происходит некроз сердца, то белок просачивается в кровеносное русло. С помощью этого анализа поставить диагноз могут уже через несколько часов после приступа. Через два или четыре часа его содержание повышается и сохраняется на высоком уровне в течение двух-трех недель.
С помощью одних только лабораторных исследований точный диагноз не ставят. Если подозревают инфаркт, больному обязательно назначают ЭКГ-мониторирование. При необходимости проводят ультразвуковое исследование сердца. Выявление подозреваемого инфаркта осуществляют только в условиях стационара. Если диагноз подтвердится, то пациенту сразу же оказывают соответствующую помощь. В случае острого нарушения кровообращения в миокарде лечение важно провести как можно скорее. От этого зависит размер некротического очага и тяжесть осложнений, а также шансы пациента на сохранение работоспособности и жизни.
( 1 оценка, среднее 5 из 5 )
Источник
При
инфаркте миокарда (ИМ) в результате
некроза клеток сердечной мышцы в
кровеносное русло попадают содержащиеся
в них ферменты и белки. По их наличию,
времени появления и концентрации в
плазме крови можно оценить ущерб,
нанесенный сердечной мышце. Эти сведения
дополняют данные ЭКГ и помогают в
ранней диагностике ИМ, что позволяет
своевременно избрать правильную тактику
лечения.
Идеальный
биохимический маркер должен обладать
наивысшей специфичностью и чувствительностью
в отношении некроза миокарда, в течение
короткого времени после начала симптомов
ИМ достигать в крови диагностически
значимого уровня, этот уровень должен
сохраняться в течение многих дней. В
настоящее время маркера, полностью
отвечающего всем этим требованиям, не
существует, поэтому для диагностики ИМ
рекомендуется параллельно использовать
два маркера — «ранний» и «поздний».
Содержание «раннего» маркера при
ИМ диагностически значимо повышается
в крови в первые часы заболевания,
«поздний» —достигает диагностически
значимого уровня только через 6—9 ч, но
обладает высокой специфичностью в
отношении некроза миокарда.
Ранние
маркеры некроза миокарда:
Миоглобин
МВ-КФК
(сердечная форма креатинфосфокиназы
— КФК)Сердечная
форма белка, связывающего жирные кислоты
(сБСЖК)
Поздние
маркеры некроза миокарда:
Лактатдегидрогеназа
(ЛДГ)Аспартатаминотрансфераза
(АсАТ)Сердечные
тропонины I и Т
Среди
множества биохимических маркеров,
которые могут менять свою концентрацию
в плазме крови при ИМ, наиболее
кардиоспецифическими являются тропонины,
МВ-фракция креатенинфосфокиназы
(КФК-МВ) и миоглобулин, которые и
представляют наибольшую диагностическую
ценность.
Тропонин
— является ферментом «быстрого
реагирования», поскольку попадает в
периферический кровоток из зоны некроза
уже в первые часы повреждения миокарда.
Тропонины Т и I присутствуют только в
клетках миокарда, поэтому повышение
их концентрации в крови является
достоверным признаком ИМ и показателем
его распространенности. Отрицательный
тропониновый тест вначале сердечного
приступа и через 12 часов позволяет
исключить у больного ИМ и диагностировать
нестабильную стенокардию. Даже
незначительное повышение уровня
тропонинов в периферической крови через
6-12 часов после болевого приступа
расценивается как признак ишемии
миокарда ведущей к некрозу и позволяет
выявить ИМ без явных клинических
симптомов и ЭКГ-признаков заболевания.
МВ-фракция
креатенинфосфокиназы (МВ-КФК)
содержится преимущественно в клетках
миокарда, но в небольшом количестве
присутствует и в скелетных мышцах,
поэтому активность этого фермента в
крови может повышаться при повреждении
не только сердечной мышцы, но и других
мышечных групп. Судить о повреждении
миокарда на фоне сердечного приступа
позволяет нарастание активности МВ-КФК
в динамике. Для диагностики ИМ в первые
сутки от начала сердечного приступа ее
определяют 2-3 раза каждые 8 часов. Три
отрицательных результата позволяют
исключить ИМ, а нарастание концентрации
этого фермента в крови с высокой долей
вероятности свидетельствует об ИМ.
Уровень активности MB — КФК позволяет
определить величину инфаркта миокарда
и тяжесть заболевания.
Миоглобин
— очень ранний и чувствительный, но
менее специфичный маркер ИМ, поскольку
содержание этого мышечного белка в
крови может увеличиваться и по другим
причинам. Миоглобин при сердечном
приступе появляется в крови еще до
формирования очага некроза, на стадии
выраженного ишемического повреждения
сердечной мышцы. Повышение уровня
миоглобина в 10 раз и больше указывает
на некроз мышечных клеток.
Лактатдегидрогеназа
(ЛДГ)
—
фермент, принимающий участие в реакциях
гликолиза, катализируя превращение
лактата в пируват, при этом образуется
NADH. ЛДГ имеет пять изо-энзимов. В сердечной
мышце содержится преимущественно
изоэнзим ЛДГ-1. При ИМ концентрация ЛДГ
начинает превышать нормальный уровень
через 14—48 ч после начала симптомов,
достигает максимального значения на
3—6-е сутки заболевания и возвращается
к норме на 7—14-е сутки болезни. ЛДГ-1 была
обнаружена также в эритроцитах, почках,
мозге, желудке, повышение концентрации
этого белка в крови больных далеко не
всегда связано с некрозом миокарда.
Отношение ЛДГ-1/ЛДГ-2, превышающее 0,76,
обладает 90% специфичностью при выявлении
некроза миокарда. Это соотношение может
увеличиваться и в случае отсутствия
ИМ, если у больного имеются массивный
гемолиз, мегалобластическая анемия,
распространенное повреждение скелетных
мышц, тяжелое заболевание печени. Из-за
позднего повышения концентрации ЛДГ в
сыворотке крови этот маркер не применяется
для ранней диагностики ИМ и суждения
об успехе тромболитической терапии,
однако ЛДГ длительно использовалась
для диагностики ИМ в поздние сроки
заболевания.
Аспартатаминотрансфераза
(АсАТ)
– фермент, который катализирует
преобращение оксалоацетата в аспартат,
перенося NH3 на первую молекулу. Вторым
продуктом реакции является α-кетоглутарат.
Реакция играет важную роль в высвобождении
NH3 из аминокислот, который затем
перерабатывается в цикле мочевины, так
как аспартат, полученный в процессе
реакции, нужен для образования
аргининосукцината. У больных ИМ уровень
АсАТ превышает норму через 8—12 ч после
начала боли, достигает максимального
значения к 24—З6-му часу и возвращается
к норме за 3—4 дня. Большое количество
этого фермента содержится в тканях
печени, что сильно снижает его специфичность
в отношении некроза миокарда. АсАТ
неудобна как для ранней, так и для поздней
диагностики ИМ, она используется только
в сочетании с более чувствительными и
специфичными маркерами. Низкая
специфичность в отношении некроза
миокарда послужила причиной того, что
использование этого маркера, как и ЛДГ,
для диагностики ИМ в настоящее время
также признано нецелесообразным..
Повышение
АСТ, превышающее повышение АЛТ, характерно
для повреждения сердечной
мышцы;
если же показатель АЛТ выше, чем АСТ, то
это, как правило, свидетельствует о
разрушении клеток печени.
Неспецифическая
реакция
на повреждение миокарда включает
нейтрофильный лейкоцитоз
(появляется через несколько часов после
окклюзии и длится 3-7 сут, число лейкоцитов
достигает 12000-15000 в мкл). СОЭ
повышается медленнее, достигает пика
в 1-ю неделю и часто остается повышенной
в течение 1-2 нед.
сБСЖК
по последовательности аминокислот
идентичен БСЖК, содержащемуся в
поперечнополосатой мышечной ткани
скелетных мышц, однако представлен в
скелетной мускулатуре в минимальном
количестве. Максимальное количество
сБСЖК находится в ткани миокарда — 0,5
мг/г. Единственная мышца, в которой
имеется относительно большое количество
сБСЖК, — это диафрагма (примерно 25% от
содержания в ткани миокарда). Некоторое
количество сБСЖК содержится в тканях
аорты, и можно предположить, что содержание
его повышается, в крови при расслаивающей
аневризме аорты. Так как сБСЖК в основном
свободно расположен в цитоплазме клеток,
в случае повреждения клеточной мембраны
кардиомиоцита он быстро попадает в
кровоток. В крови здоровых людей
циркулирует небольшое количество сБСЖК.
Соседние файлы в предмете Лабораторная диагностика
- #
- #
- #
- #
- #
- #
- #
Источник
Инфаркт миокарда – это заболевание, сопровождающееся некрозом одного или нескольких участков сердечной мышцы в результате острого нарушения кровотока в коронарных артериях, питающих миокард. Острый инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST являются разновидностями острого коронарного синдрома, который включает также нестабильную стенокардию.
Инфаркт миокарда – ведущая причина смертности в большинстве стран, в том числе в России. Своевременная госпитализация во многих случаях позволяет предотвратить необратимые повреждения сердечной мышцы, однако часто пациенты неправильно оценивают возникающие симптомы и пытаются справиться с ними самостоятельно, что приводит к позднему обращению к врачу. Поэтому при острой боли в груди или других тревожных симптомах необходимо как можно раньше проконсультироваться со специалистом.
Риск инфаркта миокарда повышается с возрастом – чаще заболевают люди старше 60 лет. Однако в последнее время увеличилось количество ранних инфарктов миокарда – у людей моложе 40 лет. Среди пациентов младше 70 лет преобладают мужчины, однако после 70 количество мужчин и женщин с инфарктом миокарда становится одинаковым. Это может быть связано с защищающим действием эстрогенов (женских половых гормонов), которые снижают вероятность атеросклероза – главного фактора риска развития сердечного приступа.
Прогноз инфаркта миокарда зависит от обширности поражения сердечной мышцы, наличия сопутствующих заболеваний, времени обращения за медицинской помощью и возраста пациента. Смертность при остром инфаркте миокарда достигает 30 %.
Синонимы русские
Сердечный приступ, ИМ.
Синонимы английские
Heart attack, acute myocardial infarction, MI, myocardial infarction.
Симптомы
Основным симптомом острого инфаркта миокарда является резкая боль в груди, которая чаще всего ощущается как резкое сдавливание. Она продолжается обычно дольше 15 минут и не купируется приемом нитроглицерина. Боль может распространяться на левое плечо, лопатку, шею, нижнюю челюсть, может сопровождаться холодным потом, тошнотой и рвотой, потерей сознания. В некоторых случаях боль имеет нетипичную локализацию – в животе, в позвоночнике, левой или даже правой руке.
Иногда инфаркту предшествуют неспецифические симптомы: в течение нескольких дней до сердечного приступа человек может ощущать слабость, недомогание, дискомфорт в области груди.
Инфаркт может не сопровождаться характерным болевым синдромом и проявляться лишь такими признаками, как одышка, учащенное сердцебиение, слабость, тошнота. Неявная симптоматика инфаркта миокарда особенно характерна для женщин.
Таким образом, основными симптомами острого инфаркта миокарда являются:
- боль в груди,
- одышка,
- холодный пот,
- чувство страха,
- потеря сознания,
- тошнота, рвота.
Общая информация о заболевании
Инфаркт миокарда развивается в результате нарушения кровоснабжения сердечной мышцы, что приводит к недостатку кислорода и питательных веществ и некрозу (омертвению) участка миокарда. Основной причиной нарушения кровотока в сосудах, питающих миокард, является атеросклероз коронарных артерий – отложение атеросклеротических бляшек, состоящих в основном из холестерина, на внутренней поверхности сосудов. Затем происходит разрастание соединительной ткани (склероз) стенки сосуда и формирование отложений кальция (кальциноз) с дальнейшей деформацией и сужением просвета сосуда вплоть до полной закупорки. Впоследствии в атеросклеротической бляшке может развиваться так называемое асептическое воспаление, которое при воздействии провоцирующих факторов (физической нагрузке, повышении артериального давления и др.) способно приводить к надрыву бляшки. В области повреждения скапливаются тромбоциты, выделяются биологически активные вещества, которые еще больше усиливают адгезию (слипание) форменных элементов крови, и в итоге образуется тромб, закупоривающий просвет коронарной артерии. Возникновению тромба также способствует повышенная свертываемость крови. В случае, если кровоток в сосудах не восстанавливается в ближайшие шесть часов, происходят необратимые изменения в тканях миокарда.
Редко инфаркт миокарда случается при резком спазме или тромбоэмболии патологически неизмененных коронарных артерий, однако это наблюдается лишь в 5 % случаев.
Чаще всего инфаркт миокарда локализуется в передней стенке левого желудочка, реже – в задней стенке левого желудочка и межжелудочковой перегородки. Инфаркт в области правого желудочка возникает редко. Выделяют трансмуральный и субэндокардиальный инфаркт миокарда. При трансмуральном патологические изменения затрагивают всю стенку сердца, при субэндокардиальном – от ? до ½ толщины стенки. Существует также деление на инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST. Наличие изменений сегмента S-T на электрокардиограмме позволяет заподозрить полную закупорку коронарной артерии и обширное повреждение миокарда с более высоким риском развития необратимого некроза тканей. Подъем сегмента S-T не наблюдается при частичной закупорке артерии – это может говорить об инфаркте миокарда без подъема сегмента S-T или нестабильной стенокардии. Однако лишь при инфаркте миокарда изменяется активность кардиальных энзимов.
При нарушении кровоснабжения миокарда гибель клеток начинается, прежде всего, в области эндокарда, а затем зона повреждения распространяется по направлению к перикарду. Обширность поражения зависит от степени закупорки артерии, ее длительности, системы коллатерального кровообращения.
Некроз в тканях сердечной мышцы вызывает острую боль. Обширное повреждение миокарда может приводить к нарушению сократительной функции сердца, что проявляется острой левожелудочковой недостаточностью с развитием отека легких и кардиогенного шока. Кардиогенный шок, в свою очередь, усугубляет течение инфаркта миокарда за счет ухудшения коронарного кровообращения. В результате возникают тяжелые нарушения ритма сердца, в том числе фибрилляция предсердий.
Трансмуральный инфаркт в некоторых случаях может приводить к разрыву стенки сердца или к аневризме – локальному истончению и выпячиванию участка миокарда.
Кто в группе риска?
Основной причиной развития инфаркта миокарда (до 90 % всех случаев) является атеросклероз. Поэтому факторы риска развития атеросклероза увеличивают и вероятность развития сердечного приступа. В группу риска входят:
- мужчины старше 45 лет и женщины старше 65 лет,
- страдающие ожирением, дислипидемией, артериальной гипертензией, сахарным диабетом,
- люди, родственники которых страдают сердечно-сосудистыми заболеваниями и/или перенесли инфаркт миокарда,
- курильщики,
- ведущие малоподвижный образ жизни,
- употребляющие наркотики (кокаин, амфетамины могут спровоцировать спазм коронарных артерий),
- испытывающие сильный стресс.
Диагностика
Острый инфаркт миокарда во многих случаях протекает малосимптомно или атипично, что затрудняет его диагностику. Существует ряд заболеваний, проявления которых зачастую могут быть схожи с проявлениями сердечного приступа: аневризма аорты, стенокардия, заболевания печени и желчевыводящих путей, депрессия, эзофагит и другие. Поэтому при подозрении на инфаркт миокарда необходимо провести ряд лабораторных и инструментальных исследований, позволяющих отличить инфаркт миокарда от другой патологии и выявить обширность и локализацию повреждения, продолжительность ишемии, постинфарктные осложнения. Кроме того, важно распознать признаки сопутствующих заболеваний: патологии почек и дыхательной системы, сахарного диабета, анемии. Все это определяет дальнейшую схему лечения и прогноз заболевания.
Лабораторная диагностика
- Общий анализ крови. При остром инфаркте миокарда может наблюдаться лейкоцитоз. Количество лейкоцитов увеличивается со второго часа после возникновения нарушений кровообращения и достигает пика на 2-4-е сутки. Важно обратить внимание и на количество эритроцитов, так как анемия усугубляет кислородное голодание сердечной мышцы.
- Лейкоцитарная формула. Возможен лейкоцитоз со сдвигом лейкоцитарной формулы влево и анэозинофилией.
- Скорость оседания эритроцитов (СОЭ). Повышение СОЭ свидетельствует об остром воспалительном процессе.
- Тропонин I (количественно) – белок, который участвует в мышечном сокращении. При сердечном приступе его уровень обычно повышается начиная с 4-6-го часа, максимум на 2-е сутки и нормализуется в течение 6-8 дней от начала заболевания.
- Миоглобин. Это белок, который содержится в мышечной ткани, в том числе в миокарде. При инфаркте миокарда уровень миоглобина увеличивается в течение 4-6 часов.
- Аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (АСТ). При инфаркте миокарда уровень этих ферментов является показателем обширности повреждения сердечной мышцы.
- Креатинкиназа MB. Увеличение ее концентрации специфично для повреждения сердечной мышцы. Ее уровень возрастает с первых часов и сохраняется повышенным в течение 2-3 суток.
- Лактатдегидрогеназа (ЛДГ) общая – фермент, который содержится практически во всех клетках организма и участвует в утилизации глюкозы. Уровень ЛДГ повышается при инфаркте миокарда, патологии печени, крови, почек. При инфаркте миокарда остается повышенным в течение 10-14 дней.
- Лактатдегидрогеназа 1, 2 (ЛДГ, 1, 2 фракции). Формы фермента лактатдегидрогеназы, которые содержатся в основном в клетках сердца, коркового вещества почек, печени. Эти показатели могут быть использованы для оценки обширности поражения при инфаркте миокарда.
- Антитромбин III. Синтезируется в клетках эндотелия сосудов и клетках печени, участвует в инактивации ряда факторов свертывания крови. Уменьшение количества антитромбина III говорит о повышенном риске тромбоза. Понижен его уровень при тромбоэмболии, атеросклерозе.
- Волчаночный антикоагулянт, скрининговый тест (LA1). Волчаночный антикоагулянт представляет собой комплекс антител против фосфолипидов. Их наличие может свидетельствовать об аутоиммунных заболеваниях, а также является признаком повышенного риска тромбообразования.
- Протромбиновый индекс (ПИ), международное нормализованное отношение – МНО). Анализ используется для оценки внешнего пути свертывания крови и активности I, II, V, VII, X факторов свертывания. Гиперкоагуляция увеличивает риск образования тромбов. При инфаркте миокарда протромбиновый индекс может быть повышен.
- Гликированный гемоглобин (HbA 1c, гликозилированный гемоглобин, гликогемоглобин). Образуется при присоединении глюкозы к гемоглобину. Данный показатель позволяет оценить количество глюкозы в крови на протяжении последних 120 дней – это средняя продолжительность жизни эритроцита. Высокий уровень гликированного гемоглобина говорит о высокой концентрации глюкозы за последние три месяца и свидетельствует о большой вероятности осложнений сахарного диабета, который, в свою очередь, увеличивает риск инфаркта миокарда. Тест на гликированный гемоглобин используется для оценки эффективности лечения и прогноза инфаркта миокарда у пациентов с сахарным диабетом.
- Глюкоза в плазме. Также используется для диагностики сахарного диабета.
- Железо в сыворотке. Железо входит в состав цитохромов и участвует в клеточном дыхании. При инфаркте миокарда уровень железа может быть повышен.
- Электролиты сыворотки. При остром инфаркте миокарда может меняться уровень натрия, калия, магния, кальция, хлора. Однако это происходит не всегда, при неосложненном течении инфаркта миокарда уровень электролитов может быть не изменен.
- Мочевая кислота в сыворотке. При нарушении кровоснабжения миокарда происходит некроз клеток сердечной мышцы с распадом органических веществ и выделением продуктов распада, в том числе мочевой кислоты. Это, в свою очередь, провоцирует развитие воспаления в зоне повреждения миокарда. Таким образом, уровень мочевой кислоты при обширном инфаркте миокарда может быть повышен.
- С-реактивный белок, количественно. При инфаркте миокарда бывает повышен за счет воспалительной реакции.
- Триглицериды. Образуются в кишечнике из жиров пищи. Депонируются в жировой ткани и расходуются клетками по мере необходимости для получения энергии. Повышенный уровень триглицеридов может свидетельствовать о высоком риске атеросклероза.
- Холестерол общий. Это соединения, которые участвуют в формировании атеросклеротических бляшек. Его концентрация может быть увеличена при инфаркте миокарда, возникшем в результате атеросклероза коронарных артерий.
- Холестерол – липопротеины высокой плотности (ЛПВП) – фракция общего холестерина, которая препятствует формированию атеросклеротических бляшек.
- Холестерол – липопротеины низкой плотности (ЛПНП) – фракция холестерола, участвующая в формировании атеросклеротических бляшек.
- Холестерол – липопротеины очень низкой плотности (ЛПОНП). Это липопротеины, которые образуются в печени. Являются переносчиками фосфолипидов, триглицеридов, холестерола. При попадании из печени в кровь подвергаются химическим превращениям с образованием липопротеинов низкой плотности
- Коэффициент атерогенности. Это соотношение «вредных» (ЛПНП, ЛПОНП, триглицеридов) и «полезных» липопротеинов (ЛПВП). Повышение коэффициента атерогенности говорит о высоком риске развития атеросклероза.
Другие методы исследования
- Электрокадиография (ЭКГ). Позволяет подтвердить диагноз «инфаркт миокарда», определить локализацию и степень повреждения сердечной мышцы, выявить признаки нарушения сердечного ритма.
- Рентгенография органов грудной клетки. Используется для выявления аневризмы сердца.
- Ультразвуковое исследование сердца. Позволяет выявить участок поражения миокарда, оценить сократительную способность сердца.
Лечение
Терапия назначается индивидуально в зависимости от возраста пациента, тяжести состояния и обширности поражения сердечной мышцы. Огромное значение имеет восстановление кровоснабжения миокарда в течение первых 12 часов после появления первых признаков инфаркта миокарда. Это может предотвратить или уменьшить степень некроза тканей. Основными направлениями терапии при остром инфаркте миокарда являются купирование болевого синдрома, тромболитическая и антикоагулянтная терапия, снижение нагрузки на миокард, предупреждение и лечение возникших осложнений.
Профилактика
Здоровое питание с низким содержанием насыщенных жиров и большим количеством овощей и фруктов.
Достаточная физическая активность.
Отказ от алкоголя и курения.
Своевременное прохождение профилактических медицинских осмотров для выявления заболеваний, повышающих риск развития инфаркта миокарда.
Рекомендуемые анализы
- Общий анализ крови
- Лейкоцитарная формула
- Скорость оседания эритроцитов (СОЭ)
- Тропонин I (количественно)
- Миоглобин
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Антитромбин III
- Волчаночный антикоагулянт, скрининговый тест (LA1)
- Коагулограмма № 1 (протромбин (по Квику), МНО)
- Гликированный гемоглобин (HbA 1c)
- Глюкоза в плазме
- Железо в сыворотке
- Калий, натрий, хлор в сыворотке
- Креатинкиназа MB
- Лактатдегидрогеназа (ЛДГ) общая
- Мочевая кислота в сыворотке
- С-реактивный белок, количественно
- Триглицериды
- Холестерол общий
- Холестерол – липопротеины высокой плотности (ЛПВП)
- Холестерол – липопротеины низкой плотности (ЛПНП)
- Холестерол – липопротеины очень низкой плотности (ЛПОНП)
- Коэффициент атерогенности
- Лабораторная диагностика острого коронарного синдрома и инфаркта миокарда (оптимальный)
- Лабораторная диагностика острого коронарного синдрома и инфаркта миокарда (минимальный)
- Лабораторное обследование сердца и сосудов
Источник


