Анализы крови при болезни кавасаки

Поскольку этиология болезни Кавасаки (БК) неизвестна, диагностический тест для определения заболевания отсутствует. Лабораторные показатели при острой болезни Кавасаки неспецифические, но довольно характерные. Полный анализ крови выявляет либо нормальный, либо повышенный уровень лейкоцитов с преобладанием нейтрофилов. Пониженное количество лейкоцитов с преобладанием лимфоцитов при БК было бы явно необычным. Может присутствовать нормохромная, нормоцитарная анемия, которая спонтанно разрешается при разрешении болезни Кавасаки.
Количество тромбоцитов в первую неделю болезни в норме, хотя сообщалось о тромбоцитопении, которая ассоциируется с более тяжелым исходом заболевания. Для подострой фазы БХ характерен тромбоцитоз, при котором количество тромбоцитов иногда превышает 1000000/ мм3, достигая пика во вторую или третью неделю после начала лихорадки. Этот признак, как и околоногте-вая десквамация, не помогает установить диагноз БК в первую неделю лихорадки. У пациентов с анемией и низкими уровнями альбумина риск заболевания коронарных артерий может быть повышен. При острой болезни Кавасаки обычно наблюдается незначительное повышение уровня трансаминаз печени. Иногда развивается обструктивная желтуха.
Водянка желчного пузыря, которая сопровождается болью в верхнем правом квадранте живота, разрешается спонтанно и не требует хирургического вмешательства. Часто наблюдается также стерильная пиурия. Реактанты острой фазы, такие как С-реактивный белок (СРБ) и СОЭ при острой БК характерно повышены, и показатель СРБ иногда применяется для контроля клинического ответа у пациентов, устойчивых к терапии ВВИГ. При проведении этой терапии СОЭ нельзя использовать для контроля клинического ответа, поскольку внутривенное введение иммуноглобулина само по себе временно повышает СОЭ.
а) Специальные методы исследования. Чтобы определить, развивается ли у ребенка с болезнью Кавасаки (БК) расширение коронарных артерий, необходима эхокардиография на момент установления диагноза, через 2-3 недели и через 6-8 недель после начала лихорадки. Полный анализ крови, измерение показателей СРБ и СОЭ также проводятся на 2-3 и 6-8 неделях после начала заболевания, чтобы контролировать процесс разрешения воспаления. Пиковое время для обнаружения изменений в коронарных артериях — вторая/третья неделя после начала лихорадки, в период подострой фазы заболевания. В некоторых медицинских центрах делают дополнительную эхокардиограмму через год после начала заболевания, но через год редко обнаруживаются признаки аномалий коронарных артерий, которые отсутствовали бы в течение первых двух месяцев после начала лихорадки. Электрокардиограмма обычно показывает удлинение интервала PR и/или неспецифические изменения сегмента ST и зубца Т.

в) Дифференциальная диагностика болезни Кавасаки. Ребенок, страдающий болезнью Кавасаки с длительной высокой температурой, выраженной конъюнктивальной инъекцией, краснотой и отечностью кистей и стоп, эритематозной сыпью, покрасневшими, растрескавшимися и кровоточащими губами при наличии выраженного повышения показателей СОЭ и/или СРБ, а также числа лейкоцитов периферической крови с преобладанием нейтрофилов, имеет очень характерные признаки заболевания, диагностика которого обычно затруднений не вызывает. Если пациенты имеют лишь отдельные клинические признаки БК, и если клинические признаки у них не так четко выражены, необходимо тщательно исключить другие диагнозы.
В тех регионах, где еще распространена корь, дифференцировать эти два заболевания иногда затруднительно. В классических случаях кори высыпания у пациентов начинаются на лице, в области за ушами, и в форме пятен Коплика в полости рта, но ни один из этих признаков не наблюдается при БК. В более позднем течении заболевания высыпания приобретают диффузный характер, а пятна Коплика становятся незаметными. Конъюнктивальная инъекция и отеки кистей и стоп могут наблюдаться при обоих заболеваниях. В случаях неосложненной кори количество лейкоцитов в периферической крови и скорость оседания эритроцитов обычно низкие. При появлении коревых высыпаний обычно всегда присутствуют IgM-антитела к вирусу кори, и тест на эти антитела является наилучшим анализом для дифференцирования этих двух заболеваний.
В дифференциальный диагноз пациента с болезнью Кавасаки и скарлатиноподобной сыпью должна входить инфекция стрептококков группы А, которую исключают при отрицательном результате посева из зева. Диагностическое сомнение может возникнуть в случае пациента с БК, который является носителем стрептококков группы А. Назначение терапии антибиотиками с последующей повторной оценкой через 24-48 часов обычно проясняет диагноз; у детей с вызванным стрептококками группы А фарингитом наблюдается быстрый ответ на терапию, в то время как при болезни Кавасаки антибиотики неэффективны. Аденовирусная инфекция также может имитировать болезнь Кавасаки. Аденовирусную инфекцию в качестве наиболее вероятного диагноза можно предположить при наличии экссудативного конъюнктивита и экссудативного фарингита.
Иногда длительную лихорадку вызывают другие вирусы, в частности энтеровирус; в дифференциальной диагностике пациентов с болезнью Кавасаки и больных с неосложненной вирусной инфекцией помогают лабораторные анализы, такие как СОЭ, СРБ и анализ мочи, поскольку пиурия и значительно повышенный уровень реактантов острой фазы относятся к признакам, более типичным для болезни Кавасаки.
Реакции лекарственной гиперчувствительности также могут имитировать болезнь Кавасаки. Язвы в полости рта и на слизистых оболочках, которые наблюдаются при синдроме Стивенса-Джонсона, отсутствуют при болезни Кавасаки. Отек лица, особенно вокруг глаз, более характерен для лекарственной реакции, чем для болезни Кавасаки. В случае реакций лекарственной гиперчувствительности показатели СОЭ и СРБ обычно либо в норме, либо лишь слегка повышены.

Синдром стафилококковой обожженной кожи (ССОК) легко отличить по классическому признаку болезненности кожи при ССОК, которая не наблюдается при БК, и по признаку Никольского, который характерен для ССОК, но отсутствует при болезни Кавасаки.
Хотя гипотензия для болезни Кавасаки необычна, она иногда развивается, и дифференциальным диагнозом для таких пациентов является синдром токсического шока. Поражение почек и повышение уровня креатинин фосфокиназы более вероятны при синдроме токсического шока, чем при болезни Кавасаки. Назначение ВВИГ в случае предположительного диагноза БК может служить вспомогательной терапией для синдрома токсического шока.
Ювенильный ревматоидный артрит является диагнозом исключения, иногда пациенту с этим заболеванием может быть вначале поставлен диагноз неполной БК и проведено соответствующее лечение. Верный диагноз может стать очевидным, если лихорадка возвращается после сокращения терапии высокими дозами аспирина, что указывает на первоначальный клинический ответ на аспирин, а не на ВВИГ.
Следующие заболевания входят в дифференциальный диагноз болезни Кавасаки в соответствующем эпидемиологическим контексте: (1) лептоспироз, который преимущественно встречается в регионах с тропическим климатом; (2) пятнистая лихорадка скалистых гор, заболеваемость которой в значительной мере регионально обусловлена и (3) отравление ртутью, которое в настоящее время встречается довольно редко.
г) Диагностика неполной болезни Кавасаки (БК). Комитет Американской ассоциации кардиологов по ревматоидной лихорадке, эндокардиту и болезни Кавасаки опубликовал алгоритм, чтобы помочь врачам в диагностике неполной болезни Кавасаки. В этом алгоритме для постановки диагноза подчеркивается важность комбинации клинических признаков, лабораторных показателей и данных эхокардиограммы. В трудных случаях рекомендуется консультация специалиста по болезни Кавасаки. Если у пациента, не получавшего лечения по поводу БК, после разрешения лихорадки развивается типичная околоногтевая десквамация, а альтернативный диагноз, который мог бы объяснить это явление (например, скарлатина) не установлен, необходимо повторить эхокардиограмму.
У детей < 6 месячного возраста, клинические признаки болезни Кавасаки могут быть легкими или слабо выраженными, но риск развития аномалий коронарных артерий при этом высокий. Поэтому детям с лихорадкой в течение недели и дольше, которая не имеет иного объяснения, проводятся лабораторные анализы. Если имеются данные о воспалительном процессе, назначается эхокардиограмма и предполагается диагноз болезни Кавасаки, даже в отсутствие других клинических признаков болезни.

— Рекомендуем далее ознакомиться со статьей «Осложнения, прогноз, лечение болезни Кавасаки»
Редактор: Искандер Милевски. Дата публикации: 24.2.2019
Источник
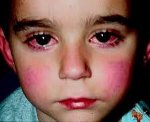
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.
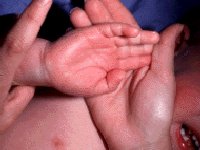
Болезнь Кавасаки
Причины возникновения болезни Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Дифференциальный диагноз болезни Кавасаки необходим с корью, скарлатиной, инфекционным мононуклеозом, краснухой, гриппом, аденовирусной инфекцией, ювенильным ревматоидным артритом, микоплазменной пневмонией, синдромом Стивенса-Джонсона.
Лечение болезни Кавасаки
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
Источник
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания органов пищеварения
Заболевания сердца, сосудов и крови
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Аллергии и аутоиммунные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Врожденные и обменные заболевания
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания костей, мышц и суставов
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания мочеполовой системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания нервной системы
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов дыхания
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания органов пищеварения
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания сердца, сосудов и крови
Заболевания эндокринной системы
Заболевания эндокринной системы
Заболевания эндокринной системы
Заболевания эндокринной системы
Заболевания эндокринной системы
Заболевания эндокринной системы
Заболевания эндокринной системы
Заболевания эндокринной системы
Ревматические и системные заболевания
Ревматические и системные заболевания
Ревматические и системные заболевания
Ревматические и системные заболевания
Ревматические и системные заболевания
Ревматические и системные заболевания
Ревматические и системные заболевания
Ревматические и системные заболевания
Источник


