Анализ крови при жировом гепатозе печени
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
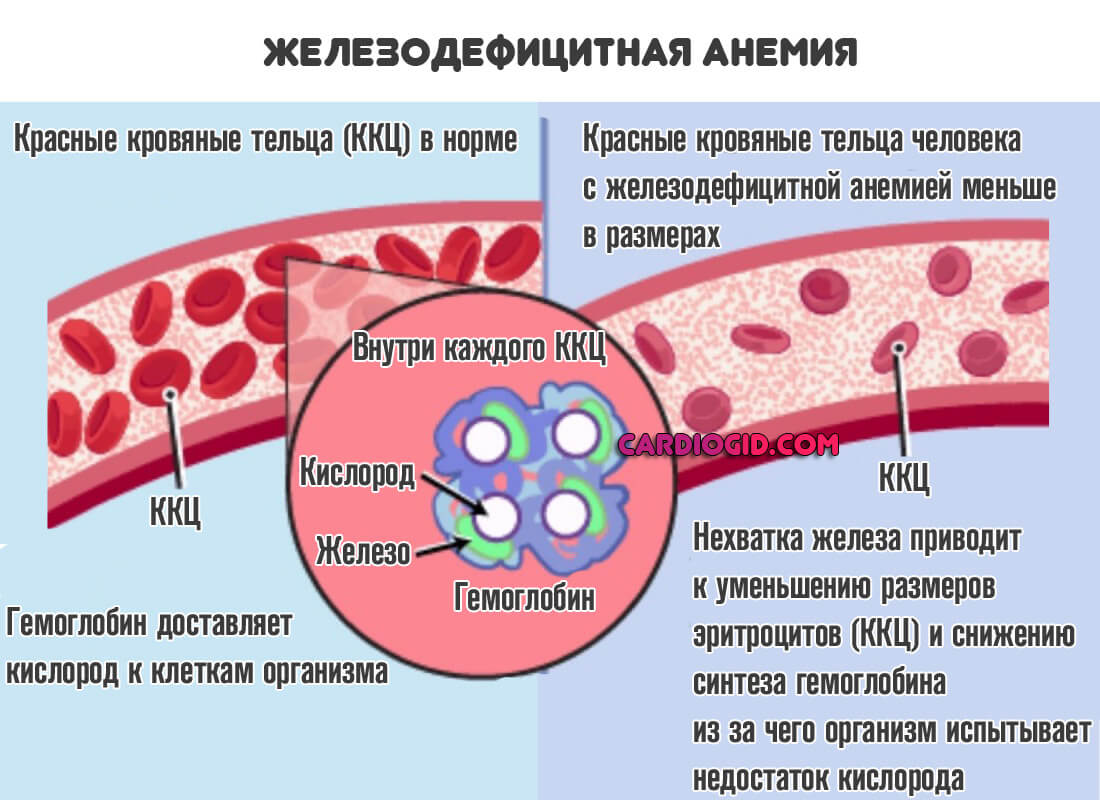
Ферменты печени
Печень выполняет роль защитного фильтра в организме человека. При помощи этого органа все клетки и ткани очищаются от вредных и токсических веществ. Помогают печени очищать организм ее энзимы или ферменты, которые содержатся внутри паренхиматозного органа. При возникновении какого-либо заболевания органа, вещества высвобождаются из него и попадают в кровь в большом количестве. По анализам энзимов можно судить об протекающем в человеческом организме заболевании.
Ферменты и их функции
Печеночные энзимы играют важную роль в человеческом организме — они нужны для процесса метаболизма (переваривание питательных веществ, функция свертываемости крови). Если при анализе крови выявляется повышение или понижение определенных энзимов, это первый признак того, что в организме протекает патологический процесс, или паренхиматозный орган поврежден. Энзимы печени подразделяются на 3 группы:
- Индикаторные — к ним относятся такие энзимы как аланинаминотрансфераза, аспартатаминотрансфераза, лактатдегидрогеназа. Данные вещества содержатся внутри клеток печени. При поражении органа энзимы высвобождаются из клеток и проникают в кровь в больших количествах;
- Секреторные — к данной группе принадлежат ферменты холинэстераза и протромбиназа. Эти вещества нужны для процесса свертываемости крови, и при нарушениях данной функции организма происходит снижение ферментов;
- Экскреторные — к этой группе энзимов относится такой фермент как щелочная фосфатаза. Данное вещество синтезируется и выделяется вместе с желчью. При нарушении оттока желчи, уровень щелочной фосфатазы значительно превышает норму.
Почему ферменты могут быть повышены
Повышенные показатели печеночных энзимов могут указывать на определенные патологии в человеческом организме. Незначительное повышение энзимов в крови наблюдается при применении каких-либо медикаментозных препаратов (сульфаниламиды обезболивающие средства), накоплении ядовитых веществ (чрезмерное употребление алкоголя и тяжелой пищи). Выраженное превышение нормы ферментов практически всегда свидетельствует о развитии заболеваний:
- гепатоз печени (жировой);
- вирусные гепатиты;
- панкреатит;
- опухоли злокачественного и доброкачественного характера;
- цирроз печени;
- сердечная недостаточность;
- инфекционный миокардит;
- инфаркт сердечной мышцы (миокарда);
- желчекаменная болезнь.
Многие полагают, что проблемы с печенью являются следствием неправильного образа жизни или злоупотребления алкоголем. Такие болезни, как жировой гепатоз, могут возникать и из-за совершенно других факторов, о которых вы можете узнать, а также как лечить этот недуг.
Уровень АСТ, АЛТ и щелочной фосфатазы может увеличиваться у женщин при беременности. Во время ожидания малыша женский организм работает с двойной нагрузкой, особенно тяжело приходится печени. Незначительное превышение данных энзимов в крови не несет в себе явной угрозы, однако если уровень ферментов повышен намного, это может свидетельствовать о развитии гестационного сахарного диабета, воспалении желчных протоков.
Какие анализы необходимо сдать
Самым распространенным анализом, позволяющим определить наличие заболевания, является биохимия крови. Его назначают при подозрении на любую патологию в человеческом организме, а также для профилактики. Врач обращает внимание на показатели АСТ и АЛТ в крови человека и на уровень щелочной фосфатазы. Данные ферменты измеряются в ЕД/л (международная единица на литр).
У мужской и женской половины населения показатели ферментов незначительно отличаются:
- Для мужчин считается нормой от 10 до 40 Ед/л АЛТ и от 15 до 30 Ед/л АСТ.
- Для женщин норма АЛТ от 12 до 32 Ед/л и от 20 до 40 Ед/л АСТ.
- При повышении показателей АСТ рассматривается поражение печеночных клеток (механическое или некротическое).
- Повышенный уровень АЛТ указывает на развитие инфекционного процесса в организме.
Такие ферменты как глутаматдегидрогеназа и лактатдегидрогеназа также считаются немаловажными показателями печеночных ферментов. ГДГ у женщин не должен превышать 3 Ед/л, а у мужчин 4 Ед/л. Уровень ЛДГ в норме — 140-350 Ед/л. Значительное превышение данных ферментов свидетельствует о развитии инфекционных процессов, онкологических новообразований, интоксикации ядовитыми веществами и дистрофии паренхиматозного органа (печени).
Очень важным показателем в биохимическом анализе крови является уровень щелочной фосфатазы. Для мужского населения данное вещество не должно превышать 120 Ед/л, у женщин щелочная фосфатаза должна быть менее 90 Ед/л. Если данный энзим превышен нормы в 3-4 раза, это указывает на проблемы с оттоком желчи (воспалительный процесс желчных протоков, камни в желчном пузыре и др.).
Соотношение АСТ и АЛТ
При биохимическом анализе крови всегда учитывается показатель АСТ и АЛТ, отклонения данных энзимов позволяет уточнить нарушения, происходящие в конкретном органе:
- АСТ присутствует во всех тканях человеческого тела, но больше всего данного фермента содержит сердечная мышца (миокард). Именно поэтому превышение данного вещества указывает на заболевания сердечной деятельности.
- Фермент АЛТ в наивысших количествах содержится только в печени, поэтому значительное превышение его нормы свидетельствует о нарушениях работы этого паренхиматозного органа.
Соотношение АСТ и АЛТ на медицинском языке носит название коэффициент де Ритиса, следовательно, при биохимическом анализе крови можно определить, какой орган поражен. При проблемах с сердцем уровень АСТ возрастает до 8-10 раз больше нормы, АЛТ же увеличивается всего на 1,5-2 раза больше. При таких показателях пациенту ставится диагноз — инфаркт сердечной мышцы.
При заболеваниях печени, например, гепатите, картина обратная:
- АЛТ повышается до 8-10 раз, а АСТ всего до 2-4 раз.
- В большинстве случаев коэффициент де Ритиса имеет пониженную цифру, так как фермент АЛТ увеличивается в значениях чаще чем АСТ.
- Но при некоторых заболеваниях (гепатит алкогольного характера, цирроз печени, поражение мышечной ткани), повышается именно уровень АСТ, что и позволяет дифференцировать одну патологию от другой.
У здорового человека коэффициент де Ритиса не превышает значения 0,91-1,75. Если коэффициент превысил допустимую норму, у человека диагностируются проблемы с сердечной деятельностью. При инфаркте сердечной мышцы коэффициент де Ритиса (соотношение АСТ к АЛТ) будет больше 2. При значении коэффициента ниже нормы у больного диагностируется нарушение работы печени (например, при гепатитах A или B соотношение АСТ к АЛТ будет от 0,55 до 0,83).
Любому человеку, даже считающему себя абсолютно здоровым, необходимо регулярно сдавать биохимический анализ крови на показатели печеночных энзимов. Паренхиматозный орган не имеет нервных окончаний, поэтому очень часто печень может не болеть и не беспокоить человека долгое время. Только анализ крови на показатели энзимов печени способен выявить наличие тяжелых заболеваний, что позволит больному начать как можно раннее и эффективное лечение патологии.
Также вы можете, посмотрев это видео, узнать какие три анализа необходимо сдавать, чтобы вовремя предотвратить множество заболеваний печени.
Указания на ожирение печени: основные симптомы и лечение
Жировой гепатоз — это ожирение печени, симптомы, лечение этого недуга хорошо изучены. Многие считают данную патологию настоящим бичом современного общества. Это болезнь, при которой происходит жировое перерождение печени. Болезнью в равной степени могут страдать как мужчины, так и женщины. Патология относится к разряду излечимых, в особенности, если заниматься лечением уже при первых проявлениях болезни, выяснив причины.
Причины возникновения данного состояния
Наиболее часто жировая инфильтрация печени возникает при неправильном питании и при злоупотреблении вредной пищей. Вы едите слишком много жирной пищи и тем самым подвергаете себя опасности. Также в группе риска находятся люди, злоупотребляющие алкоголем. Ожирение печени может возникнуть в результате некорректного процесса обмена веществ, вследствие эндокринных патологий. Процесс ожирения печени вызывает и неалкогольная жировая болезнь печени.
Симптомы данного заболевания
Жировое перерождение печени в самом начале его развития проходит достаточно мягко или не проявляется симптоматически. Вы можете получить ожирение печени еще и в том случае, если отравились токсинами или соблюдаете какую-либо популярную диету. Среди таковых особенно опасны следующие:
- голодание белковое;
- голодание витаминное.
Признаки ожирения печени:
- Нарушение обычной работы органов пищеварения.
- Ощущение тошноты, переходящей в рвоту.
- Ощущение тяжести в зоне правого подреберья.
Когда заболевание прогрессирует, появляются и другие симптомы. Так, например, ухудшается внутреннее состояние, наступает слабость, вялость, утрата работоспособности, тонус организма понижен. В иных случаях жировая инфильтрация печени проявляется в виде желтухи, кожного зуда. Орган может увеличиться в размерах. Можно даже прощупать увеличенную печень самостоятельно. Верхняя часть будет гладкой и ровной, но при давлении на край печени человек будет испытывать болевые ощущения.
Эти признаки являются общими для большой группы болезней: они относятся и к симптомам жирового гепатита печени, возникают при заболеваниях поджелудочной железы, желудочно-кишечного тракта. Эти же признаки имеет неалкогольная жировая болезнь печени. Поэтому не нужно думать самим, как лечить ожирение печени,если вы заметили подобные симптомы.
Нужно сразу же обращаться к врачу в целях проведения диагностики и установления точного диагноза. Врач назначит лабораторные исследования (анализ крови биохимический) и исследования при помощи приборов (УЗИ брюшной полости). Если и эти исследования не помогли установить диагноз — пациента ждет биохимия.
Лечение данной патологии печени
К сожалению, жировой гепатоз — заболевание сложное. Человеку, который переносит эту болезнь, нужно приготовиться к сложной и долгой процедуре лечения. Вдобавок, необходимо отказаться от вредных привычек, таких как курение и алкогольное злоупотребление, и даже уволиться с работы, если вы работаете на вредном производстве. Лечение ожирения печени имеет несколько аспектов, один из них — соблюдение очень строгой диеты. Диета должна соблюдаться не только во время лечения, но и после него. Возможно соблюдение диеты, которая назначена при жировом гепатозе. Оно должно продолжаться в течение двух лет. Любое расширение списка продуктов, добавление в него чего-то нового согласовывается с врачом.
Недопустимы к употреблению:
- консервированные продукты;
- копченое;
- острое;
- продукты маринованные;
- блюда жареные;
- кондитерские жиры в сдобе;
- алкоголь.
В освободившееся место в вашем меню следует добавлять множество других продуктов, полезных для печени и поддерживающих ее работу.
К таковым относятся:
- нежирные сорта мяса;
- отварная рыба;
- свежие овощи и фрукты;
- черный хлеб;
- растительные масла, где содержится полезный жир;
- кисломолочные продукты с минимумом содержания жира;
- одно яйцо в день.
Медикаменты, необходимые для лечения болезни
Помимо строгой диеты нужно прекратить алкогольное злоупотребление. Жирная печень в дальнейшем лечится медикаментозно. Терапия лечения препаратами, прежде всего, решает задачу возвращения к нормальной работе печени и желчевыводящих путей. Эффективными препаратами при лечении гепатоза являются лекарства из гепатопротекторов:
- Эссенциале форте;
- Резалют;
- Урсосан.
Принимать данные препараты необходимо не менее двух месяцев. Пациенты, у которых болезнь находится в запущенной стадии, должны готовиться к тому, что данные препараты необходимо принимать всю жизнь. Конечно же, делать это нужно в меньших количествах, чем когда проходит непосредственное лечение болезни. Но, в целях профилактики, это нужно делать регулярно. Кроме того, в целях лечения этой болезни рекомендуется принимать витаминные комплексы. К наиболее подходящим следует отнести:
- БиоМакс;
- Алфавит;
- Компливит.
Периодичность приема витаминных комплексов — до двух раз в год.
В категорию важных для восстановления и поддержания работы печени витаминов входят:
- витамин Е;
- кислота никотиновая;
- кислота фолиевая;
- рибофлавин.
В процессе восстановления печени и лечения ее в стадии обострения врачи осуществляют неустанный контроль за больным, а пациент выполняет советы врача. Так, огромное внимание уделяется жировому обмену печени. В большинстве случаев липидный обмен требует корректировки. Для этого назначаются препараты, понижающие уровень холестерина. Важную роль в процессе лечения болезни печени играет здоровый образ жизни человека. В это понятие, прежде всего, включаются регулярные физические нагрузки. Именно физические нагрузки являются самым лучшим способом профилактики набора избыточного веса.
Физические нагрузки смогут повысить тонус организма и укрепить его. Но это может быть слишком утомительно. Поддерживать здоровье можно и легкими нагрузками. Чаще гуляйте на свежем воздухе, ходите много пешком, совершайте легкие пробежки, запишитесь на плавание. Гепатоз — это не приговор. Можно избавиться от патологии, если правильно подходить к лечению и выполнять рекомендации медиков.
Есть шансы на абсолютное избавление от этой болезни, если обратиться к врачам как можно раньше. И, напротив, если запустить болезнь, не обращаться к врачам сразу, то можно дождаться негативного развития болезни, которое в конце концов приведет к циррозу печени.
Как предупредить ожирение
Профилактика очень простая. Состоит она в исключении факторов, которые могут способствовать развитию заболевания. Основой профилактических мер является здоровый образ жизни. Он подразумевает отказ от вредных привычек, регулярные занятия спортом, утренние зарядки. Желательно осуществлять частые прогулки на открытом воздухе пешком. Людям, имеющим сердечно-сосудистые заболевания, нарушения эндокринной системы, очень важно держать под контролем уровень глюкозы и холестерина в своей крови. Делать это лучше методом регулярной проверки крови. Особенно актуально это для людей в возрасте выше 45 лет.
Source: lechenie-pechen.ru
Источник
Без грамотного и своевременного лечения жировой гепатоз приводит к воспалению в печени и разрушению ее клеток, что чревато тяжелыми осложнениями.
Чем опасен жировой гепатоз?
В борьбе с воспалением клеток печени (гепатоцитов) помогают препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ).
Перейти к примеру…
Имеются противопоказания. Необходимо проконсультироваться со специалистом.
Имеются противопоказания. Необходимо проконсультироваться со специалистом.
Чтобы избежать лишних расходов при лечении, выбирайте препараты, обладающие фиксированной доступной ценой.
Ознакомиться с примером…
Большинство из нас имеет лишь общие представления о функциях печени и полагает, что главная ее роль – детоксикация, то есть очищение крови. Это, безусловно, важная задача, но только одна из многих. Печень активно участвует в обмене веществ и, в частности, в обмене жиров. Именно в этом органе происходит их расщепление с выделением энергии. К сожалению, клетки печени не только участвуют в метаболизме жира, но и накапливают его, что приводит к развитию серьезного заболевания – неалкогольной жировой болезни печени (НАЖБП), или жирового гепатоза.
Что такое жировой гепатоз?
Неалкогольная жировая болезнь печени (НАЖБП) – заболевание, имеющее множество названий: стеатоз, стеатогепатит, жировая дегенерация печени, жировая дистрофия печени, жировой гепатоз. Однако суть его остается неизменной: за счет накопления в гепатоцитах (клетках печени) жира в количестве, превышающем 5–10% от веса печени, начинается повышенное образование свободных кислородных радикалов, что может привести к разрушению клеточной оболочки. В результате в органе начинается воспаление (неалкогольный стеатогепатит) и, как следствие, могут развиваться цирроз и рак печени.
Выделяют 4 степени жирового гепатоза:
- 0 степень – в отдельных группах печеночных клеток содержатся мелкие частички жира;
- I степень – размеры капель жира в клетках увеличиваются, образуются отдельные очаги пораженных клеток (33% пораженных гепатоцитов в поле зрения);
- II степень – капли жира разных размеров содержатся в 33–66% клеток печени (мелкокапельное, среднекапельное, крупнокапельное внутриклеточное ожирение);
- III степень – жир «выходит» за пределы клеток, образуются внеклеточные жировые образования – кисты (диффузное крупнокапельное ожирение с внеклеточной локализацией) – более 66% пораженных гепатоцитов в поле зрения.
Медицинская статистика
По данным эпидемиологического исследования DIREG_L_01903, в России НАЖБП отмечается у 27% из 30 754 пациентов, обратившихся к терапевтам поликлиник с той или иной проблемой. В США при обследовании потенциальных доноров жировой гепатоз обнаруживается у 33% обследованных1, а в ходе ультразвукового исследования печени признаки заболевания выявляются у 12-16% пациентов2.
Причины заболевания
Первой и наиболее очевидной причиной развития жирового гепатоза является избыточная масса тела. Если индекс массы тела (показатель, который рассчитывается как масса тела в килограммах, поделенная на рост в квадратных метрах) превышает 30, то вероятность возникновения жирового гепатоза составляет до 40%. Также к факторам риска относятся:
- сахарный диабет 2 типа (от 15 до 60% пациентов, по разным данным, страдают от жирового гепатоза);
- гиперлипидемия (повышенный уровень липидов в крови);
- гиперхолестеринемия (повышенное содержание холестерина в крови);
Симптомы жирового гепатоза
На первоначальной стадии жировой гепатоз может протекать бессимптомно, что представляет для пациента дополнительную опасность: диагноз ставится тогда, когда в тканях печени уже начали происходить серьезные изменения. Пациенты, правда, могут отмечать у себя такие симптомы, как тяжесть, боль или дискомфорт в правом подреберье, где находится печень, ощущение горечи во рту, метеоризм, тошноту и т.д. Однако эти проявления сопровождают и другие заболевания печени, а также желудочно-кишечного тракта.
На последних стадиях возможно увеличение размера печени: с «выходом» за реберную дугу на расстояние до 5 см. Также пациенты отмечают признаки, характерные для печеночной недостаточности: отсутствие аппетита, апатию, общее ухудшение самочувствия. Могут возникать отеки, желтуха, серьезные нарушения обмена веществ. Однако обычно пациенты обращаются к врачу-гастроэнтерологу на более ранней стадии, когда симптомы еще не столь выражены и для диагностики жирового гепатоза нужно провести лабораторные и инструментальные исследования.
Диагностика
Пациентам с подозрением на жировой гепатоз назначается биохимический анализ крови. При этом заболевании в крови повышается уровень особых белков, участвующих в обмене веществ: аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ). Их наличие в определенном количестве говорит о цитолизе – разрушении клеток и воспалении. При этом соотношение АСТ к АЛТ должно быть меньше единицы. Также в крови может повышаться содержание глюкозы, холестерина и особенно триглицеридов.
Для справки
Нормы содержания АСТ у мужчин составляют до 37 Ед/л, у женщин – до 31 Ед/ли, у детей – до 47 Ед/л. АЛТ в здоровом организме содержится в количестве до 41 Ед/л у мужчин, до 31 Ед/л и до 39 Ед/л у женщин и детей 6-12 лет соответственно. Для грудных младенцев и детей младше 6 лет норма показателей выше и снижается с возрастом.
В настоящее время в медицинской среде началприменяться неинвазивный метод идентификации фибротических изменений в печени – NAFLD fibrosis score. Это тест, который на основе анализа результатов биохимического исследования крови в автоматическом режиме определяет степень фиброза тканей печени. Отметим, что эта методика не учитывает множества косвенных факторов и симптомов, а потому не может быть принята в качестве эталонной, требуя подтверждения результатами дополнительных исследований.
УЗИ печени позволяет оценить увеличение ее размеров, а также неоднородность тканей, пораженных жировым гепатозом. К сожалению, на КТ- и МРТ-снимках очаги воспаления тканей печени видны плохо, поэтому если у врачей есть сомнения в диагнозе или если необходимо определить степень поражения печени, проводят биопсию. Это наиболее точное и информативное обследование.
К неинвазивным методам изучения структур печени можно отнести эластографию. Методика имеет целью изучение эластичности тканей печени с помощью ультразвука и позволяет оценить объем разрастания соединительной ткани.
Лечение жирового гепатоза
Если пациенту поставлен диагноз «жировой гепатоз», лечебные мероприятия должны проводиться по нескольким направлениям: медикаментозная терапия при одновременном пересмотре образа жизни и питания. Остановимся на отдельных моментах подробнее.
Под изменением образа жизни понимается пересмотр режима и состава питания, повышение уровня физической активности. Рекомендуется употреблять в пищу нежирную рыбу, кисломолочные продукты, орехи, овощи, особенно капусту. Следует ограничить употребление жирных продуктов. Необходимы отказ от алкоголя и анализ принимаемых медикаментозных препаратов на предмет их негативного влияния на печень (некоторые из таких препаратов мы перечисляли выше). Помните, что патология печени может быть вызвана работой на вредном производстве.
В литературе нередко описываются различные рецепты народной медицины или упоминаются гомеопатические препараты. Больным предлагается принимать травяные и ягодные отвары (их компонентами могут быть шиповник, рябина, крапива и другие растения). Однако важно помнить, что эффективность такого лечения клинически не доказана, и оно может оказать на организм вредное воздействие или же не дать никакого результата.
Медикаментозное лечение жирового гепатоза состоит в нормализации обмена веществ, защите и восстановлении клеток печени, создании условий для предотвращения образования свободных радикалов и воспаления. О конкретных лекарственных препаратах для лечения НАЖБП мы расскажем чуть ниже.
Препараты для лечения и профилактики гепатоза печени
Для лечения стеатоза (гепатоза) и неалкогольного стеатогепатита врачи назначают гепатопротекторы на основе глицирризиновой кислоты, эссенциальных фосфолипидов, аминокислот (адеметионина), урсодезоксихолевой кислоты, антиоксидантов и витаминов (групп В и Е), а также веществ природного происхождения (экстракта артишока, расторопши пятнистой и т.д.).
Стоит отметить, что препараты, включающие только эссенциальные фосфолипиды, следует отнести скорее к группе профилактических средств (они укрепляют мембраны клеток печени, улучшая биохимические показатели, функции железы, снижают жировую дистрофию и некроз гепатоцитов). Урсодезоксихолевая кислота затормаживает синтез холестерина в печени, оказывает желчегонный эффект. Витамины и аминокислоты снижают вредное действие свободных радикалов и поддерживают функции биомембран клеток. Препараты на основе натуральных экстрактов обладают желчегонными, защитными свойствами, нормализующими белковосинтетическую функцию. Также они стимулируют процесс восстановления клеток.
В отдельную группу можно вынести препараты на основе глицирризиновой кислоты в сочетании с эссенциальными фосфолипидами.
На сегодняшний день это сочетание лекарственных веществ является единственным из перечисленных выше, (согласно утвержденному Правительством РФ Перечню жизненно необходимых и важнейших лекарственных препаратов для медицинского применения) которое включено в раздел «Препараты для лечения заболеваний печени».
Отметим, что глицирризиновая кислота в сочетании с фосфолипидами входит в указанный Перечень уже более 5 лет, что еще раз подтверждает положительные результаты, полученные в ходе клинических исследований. Другим фактором в пользу этого лекарственного состава является то, что согласно исследованиям компании Synovate Comcon3, он занимает первое место по назначениям терапевтами препаратов для лечения заболеваний печени в крупнейших городах России.
Согласно данным клинических испытаний, глицирризиновая кислота оказывает противовоспалительное, антиоксидантное и антифибротическое действие, что крайне важно, исходя из особенностей протекания жирового гепатоза.
Сегодня в наиболее крупной базе медицинской информации PubMed размещено более 1400 публикаций, посвященных изучению свойств глицирризиновой кислотыСогласно проведенным клиническим исследованиям, глицирризиновая кислота в рамках лечения НАЖБП достоверно уменьшает степень воспаления в печени, снижая уровень АЛТ и АСТ в крови. Аналогичные результаты были получены в ходе клинических исследований по изучению влияния данного лекарственного вещества на алкогольное поражение печени. Фосфолипиды, входящие в данный состав, повышают биодоступность основного действующего вещества – глицирризиновой кислоты, тем самым увеличивая терапевтический эффект проводимого лечения.
Таким образом, сочетание фосфолипидов и глицирризиновой кислоты является наиболее действенной комбинацией для комплексного лечения и профилактики развития заболеваний печени.
________________________________________________________
1Browning J, Szczepaniak L, Dobbins R, Nuremberg P, Horton J, Cohen J, et al. Prevalence of hepatic steatosis in an urban population in the United States: impact of ethnicity. Hepatology 2004; 40:1387-95.
2Bellentani S, Saccoccio G , Masutti F, Croce LS, Brandi G, Sasso F, et al.Prevalence of and risk factors for hepatic steatosis in northern Italy. Ann Intern Med2000; 132:112-7.
3Настоящая информация основана на исследованиях, проводимых ООО «Синовейт Комкон», и действительна по состоянию на ноябрь 2014 года.
Источник