Анализ крови на реакцию малена
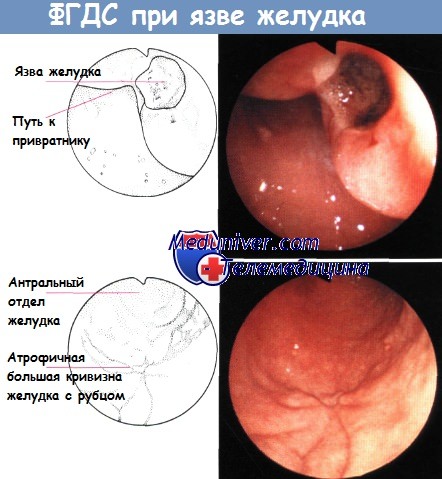
Проба Уффельмана. Проба Пальмера. Мелена. Кровавая рвота.
Lambling проводит во всех случаях фракционное исследование желудочного сока с максимальной стимуляцией секреции гистамином (0,5 мг под кожу) С помощью этой простой, применимой в обычной практике методики можно легко устанавливать степень кислотности.
Положительный результат пробы Уффельмана (Uffelmann) на молочную кислоту с большой вероятностью говорит о раке желудка. Однако эта проба выпадает положительно также и при ахилических стенозах привратника иной этиологии. Отрицательный результат этой пробы ни при каких обстоятельствах не следует расценивать как противоречащий диагнозу рака.
Проба Пальмера для обнаружения активной язвы: если имеются клинические признаки язвы, а соответствующие рентгенологические данные отсутствуют, эта проба может дать дополнительное подтверждение диагноза.
Посредством тонкого зонда извлекается натощак желудочное содержимое, затем желудок промывают физиологическим раствором и вводят 200 мл 10 N раствора НCl. Если через несколько минут возникают характерные боли, которые исчезают после извлечения желудочного содержимого, диагноз активной язвы представляется очень вероятным. Эта проба может быть положительной также и при изъязвившемся раке, однако при гастритах и в норме она отрицательна.
Химическое определение крови в кале (проба с бензидином). Положительная бензидиновая реакция бывает как при гастритах, так и при язвенной болезни и раке. Правда, при гастритах это наблюдается редко, при язве—периодически, а при раке— почти постоянно. При раке желудка кровь в кале обнаруживается в 50—90% случаев. На 132 наших наблюдения реакция с бензидином была положительной в 99 случаях, отрицательной — в 33. Даже многократно отрицательная бен зидиновая проба не исключает рака желудка; особенно при скирре реакция на скрытую кровь в кале часто отрицательна. При положительной реакции всегда следует иметь в виду возможные источники ошибок.
Бензидиновую реакцию надо проводить только спустя 3 дня после проведения безмясной диеты и при соблюдении определенных предосторожностей (предупреждение кровотечения из десен вследствие механических факторов). В качестве возможного источника кровотечения следует учитывать также геморроидальные узлы.

Melaena: при обильном выделении крови с испражнениями дифференциально-диагностически надо искать прежде всего:
— язву желудка и двенадцатиперстной кишки;
— варикозные расширения вен пищевода при циррозе печени;
— рак желудка.
В общем при дифференциальной диагностике прежде всего можно ограничиться этими тремя заболеваниями, особенно если одновременно имеется кровавая рвота, которая указывает, что источник кровотечения должен располагаться выше тощей кишки.
В наше время широкого применения кортизона надо иметь в виду также возможность возникновения острой кровоточащей язвы при лечении производными кортизона, а также бутадионом и аспирином (Levrat и Lambert). Эти медикаменты особенно способствуют реактивации старых язв. В некоторых случаях, однако, отсутствуют какие-либо анамнестические указания на язву желудка.
Fraenkel и Truelove на 540 случаев кровавой рвоты могли установить следующую частоту вызывающих причин.
Реже приходится иметь в виду следующие заболевания:
— массивное кровотечение из желудка при гастрите;
— геморрагические диатезы;
— хроническую гипертонию воротной вены со спленсмегалией;
— дивертикулы кишечника;
— полипоз желудка.
Другие причины чрезвычайно редки, например, прорыв желчного камня в двенадцатиперстную кишку с последующим кровотечением, закупорка нижней полой вены, кишечная липодистрофия (Уипла), варикозные расширения вен желудка, желудочные кровотечения при заболеваниях нервной системы (сухотка спинного мозга, опухоли мозга и т. д.).
При отсутствии кровавой рвоты необходимо исключить с помощью пальцевого, ректоскопического и рентгенологического исследований возможные источники кровотечения, расположенные в кишечнике, и прежде всего раковые изъязвления его. Реже наблюдаются туберкулезные язвы и терминальный илеит.
Очень поучительны в этом отношении катамнестические данные. Birke и Engstedt проследили дальнейшую судьбу 191 больного (15% всех больных с melaena и кровавой рвотой, находившихся на излечении в Каролинской больнице Стокгольма в 1941 —1951 гг.) с не установленной при первичной госпитализации причиной кровотечения. У 86 больных не было симптомов, у g—кровотечения продолжались, причем источники их не удалось установить и при последующих исследованиях, у 49 больных в дальнейшем были обнаружены язвы желудка или кишечника, у 6— найдены доброкачественные, а у 24—злокачественные опухоли.
— Также рекомендуем «Лабораторные методы диагностики язвы. Рентгенологические признаки язвы желудка.»
Оглавление темы «Диагностика боли в животе.»:
1. Боли в животе. Причины болей в животе.
2. Болезни желудка. Острый гастрит. Характер болей при гастрите.
3. Признаки рака желудка. Диагностика рака желудка.
4. Проба Уффельмана. Проба Пальмера. Мелена. Кровавая рвота.
5. Лабораторные методы диагностики язвы. Рентгенологические признаки язвы желудка.
6. Рак желудка. Дифференциальная диагностика рака и язвы желудка.
7. Стеноз привратника. Саркома и полипоз желудка.
8. Вторичные формы гастрита. Болезни оперированного желудка.
9. Желчная колика. Причины и диагностика желчной колики.
10. Холецистит. Причины и диагностика холецистита.
Источник
Образование и распад красных кровяных телец — эритроцитов является физиологическим явлением. Однако в некоторых случаях под воздействием определенных факторов данный процесс приобретает патологический характер. И тогда обнаруживают гемолиз крови при сдаче анализов. Причин подобного перерождения несколько. Однако оно требует скорейшего разрешения, ведь эритроциты являются переносчиками молекул кислорода в кровяном потоке. А нарушение их функционирования неизменно отразится в кислородном голодании всех клеток.
Что это такое
Для того, чтобы понять, что такое гемолиз, необходимо разобрать процесс жизнедеятельности красных телец крови. Для эритроцитов, как и для множества клеток человеческого организма, свойственно образование и распад. Их жизненный цикл в среднем длится в пределах 120 дней. Распад данных клеток получил название гемолиз эритроцитов. Он может наблюдаться в селезенке, где разрывается поверхностный слой эритроцита и гемоглобин, содержащийся в нем, поступает в кровяной поток.
Этот процесс является физиологическим и необходим для полноценной работы органов и систем человеческого организма. Суть еще одного вида гемолиза заключается в разрушении эритроцита в сосудах. В результате образуется лаковая кровь. Для выведения образовавшийся гемоглобин связывается с белком, который предназначен для этого, и выводится в печень. В этом органе происходит несколько реакций, в результате которых гемолизированный гемоглобин преобразуется в билирубин — конечный продукт распада.
Разновидности гемолиза
Существует несколько классификаций гемолиза. Критериями деления являются различные основания. При разделении по способу образования выделяют гемолиз:
- физиологический, характеризующийся естественностью и необходимостью (эритроциты погибают потому, что выполнили свои функции и больше не способны их реализовывать — их место занимают молодые клетки);
- биологический, возникающий под влиянием на организм человека таких факторов, как яд насекомых, продукты метаболизма различных микроорганизмов, переливание донорской крови, несовместимой с кровью заболевшего человека;
- химический, вызванный реагентами химической природы (они разрушают оболочку эритроцита, высвобождая гемоглобин);
- электрический, возникающий при поражении электрическим током (часто при несоблюдении правил эксплуатации бытовых приборов);
- осмотический, характерный для гипотонической среды, когда концентрация растворенных в ней веществ ниже растворителя.
- термический, характерный для процессов замораживания и размораживания.
- механический, возникающий при воздействии на кровь фактора механической природы (например, если встряхивают пробирку с биологической жидкостью).
В зависимости от места возникновения гемолиз делят на:
- внутрисосудистый, когда разрушение эритроцитов происходит в сосудистом русле (часто выявляют при содержании в плазме большого количества свободного гемоглобина, а в моче — высокого уровня гемосидерина);
- внутриклеточный, происходящий в таких органах, как селезенка, костный мозг, печень (часто развивается как наследственная патология).
Причины патологии
Причины гемолиза различны. Они включают в себя большую группу провоцирующих факторов. Обычно к ним относят:
- воздействие бактериальных токсинов (чужеродный агент гемолизирует оболочку эритроцита, высвобождая гемоглобин);
- паразитарное заражение;
- отравление токсическими веществами;
- отравление ядовитыми грибами;
- неправильное применение некоторых медикаментозных препаратов;
- возникновение аутоиммунных реакций;
- наличие механического повреждения, что свойственно при постановке искусственного сердечного клапана;
- развитие гемотрансфузиологической реакции, например, при переливании донорской крови, несовместимой с кровью больного;
- наличие резус-конфликта между матерью и плодом;
- инфекционные процессы;
- развитие ревматических болезней;
- развитие патологии, при которой человеческий организм вырабатывает антитела к собственным кровяным тельцам и клеткам эритроцитарной природы;
- наличие врожденной анемии, когда сильно сокращена продолжительность жизни эритроцитарной клетки.
Иногда распад красных телец наблюдается за пределами организма человека. Подобное может произойти при заборе крови. Причинами становятся несоблюдение правил работы с биологическим материалом и халатное отношение к профессиональным обязанностям со стороны медицинского персонала.
Развитие гемолиза в крови при сдаче анализов возникает в результате:
- нарушения правил забора крови;
- быстрого забора биологического материала;
- наличия загрязнений в пробирке;
- несоблюдения пищевого режима перед проведением анализа;
Возникновение гемолиза крови после сдачи анализов происходит в связи с:
- недостатком в пробирке необходимых консервантов;
- халатным отношением к транспортировке крови и ее хранению;
- несоблюдением температурного режима.
Исходя из указанных причин взятие крови должно осуществляться строго в соответствии с необходимыми требованиями по забору биологической жидкости. Иначе будет неправильно поставлен диагноз. К тому же придется провести повторный анализ, что в некоторых случаях представляет определенные трудности (например, у маленьких детей).
Признаки проявления патологии
Огромное значение для разрешения патологического процесса играют симптомы гемолиза эритроцитов. Их своевременное выявление позволит поставить вовремя диагноз и обратиться к врачу, который назначит лечение. Признаками раннего проявления патологического гемолиза является:
- слабость;
- появление тошноты;
- лихорадочное состояние с явлениями озноба;
- желтушность склер.
По мере развития состояния происходит нарастание симптоматики:
- усиливается слабость;
- беспокоит головная боль;
- появляются рвотные позывы;
- беспокоят болезненные ощущения в области живота, поясничной зоне;
- моча становится бордового цвета, что свидетельствует о том, что в ней содержится гемоглобин.
При отсутствии лечения развивается эритропения. В анализе крови можно выявить яркий ретикулоцитоз (проявляется в повышенном уровне незрелых красных телец). Происходит повышение температуры тела до 39 градусов. Увеличивается печень в связи с нарушением ее функционирования. Развивается почечная недостаточность. Впоследствии это отражается проявлениями желтухи и повышением уровня билирубина в крови.
В почках также происходят значительные нарушения их работы. В связи с тем, что канальцы в почечной ткани засоряются продуктами разрушения гемоглобина, развивается олигурия (нарушение процесса образования мочи) с последующей анурией (отсутствие попадания мочи в мочевой пузырь).
Особенности терапевтического воздействия
Суть лечебного процесса, независимо от причины патологического разрушения красных телец, схожа в разных ситуациях. Он включает в себя следующие основные этапы:
- Устранение первопричины. Если имеет место врожденная патология принимаются меры для снижения ее негативного воздействия на организм человека.
- Ускорение выведения вредных продуктов метаболизма. С этой целью проводят форсированный диурез, назначают очистительную клизму, промывают желудок, осуществляют гемосорбцию и гемодиализ.
- Проведение терапии возникших осложнений, которые представляют угрозу здоровью.
- Проведение симптоматической терапии.
- Лечение недостаточной работы почек и печени.
При наличии врожденных заболеваний терапевтический процесс будет несколько отличаться. Все зависит от специфики заболевания и запущенности процесса. В любом случае врожденная патология требует обязательного контроля со стороны врача.
Гемолиз красных телец является необходимым процессом. Однако в некоторых ситуациях он становится вредным для организма, преобразуясь в патологический. Для предотвращения развития осложнений необходимо вовремя обратиться за медицинской помощью при обнаружении первых симптомов ухудшения здоровья. К тому же актуальным остается проведение профилактических мероприятий: своевременное лечение возникших болезней, предотвращение отравления различными химическими веществами и правильное соблюдение требований по применению лекарственных средств. Подобные меры позволят сохранить нормальное течение всех процессов в организме.
Вконтакте
Google+
Одноклассники
Источник: krov.expert
Источник
Впервые была описана Gate и Papacosta. Эта проба неспецифична. Реакция положительная обычно сочетается с высокими показателями у-глобулинов и фибриногена и уменьшением альбуминов. У здоровых людей формоловая реакция сыворотки и плазмы крови отрицательная.
Л. А. Лещинский (1960) рекомендует следующую методику: к 1 мл сыворотки или плазмы добавить 2 капли 40%-ного раствора формальдегида (предварительно нейтрализованного NaoH). При этом резко положительной реакция считается, если через 2 часа произошла полная желатинизация, через 24 часа — положительная реакция; через 48 часов — слабо положительная реакция. При отсутствии желатинизации — реакция отрицательная.
Таким образом, положительной формоловой реакцией считается переход сыворотки из состояния золя в гель под влиянием формалина. Таким свойством сыворотка здоровых людей не обладает.
Формоловая реакция нашла применение в клинической практике, она бывает положительной при острых инфекционных заболеваниях, лейкозах, тяжелых формах туберкулеза, ревматических болезнях.
Согласно исследованиям И. Д. Михалева (1965), формоловая проба малочувствительна при активной фазе ревматизма; при неактивной форме реакция всегда отрицательная. По данным других исследователей, положительные результаты указанной пробы наблюдаются чаще при септическом эндокардите. У больных, страдающих затяжным септическим эндокардитом, положительная формоловая реакция определяется параллельно с повышенным показателем РОЭ.
Что касается механизма появления положительной формоловой реакции, то нужно отметить, что она сопровождается увеличением концентрации грубодисперсных фракций глобулинов.
Положительный результат формоловой пробы
Положительный результат формоловой пробы обнаружен Г. М. Трофимовой в 3,07% случаев ревматизма и ревматоидного полиартрита, а Р. Г. Куценко-Скопина с соавт. (1967) — у 88% больных ревматоидным полиартритом в фазе обострения. В то же время из 76 больных в фазе ремиссии положительная формоловая проба наблюдалась только у 42. Сравнивая формоловую и йодную пробу, Р. Куценко-Скопина с соавт. (1967) отмечают, что формоловая проба оказалась особенно отчетливой, резко положительной у больных более молодого возраста (от 20 до 40 лет). Авторы считают, что этот факт, по всей вероятности, обусловлен не столько гипергаммаглобулинемией, сколько гиперфибриногенемией и гиперальфаглобулинемией, поскольку последняя чаще возникает в молодом возрасте.
Таким образом, формоловая проба может применяться для диагностики септического эндокардита и в отдельных случаях для уточнения степени активности ревматоидного полиартрита.
Реакция Маллена (йодная проба). В 1950 г. Малленом с соавт. была рекомендована простая проба для определения функционального состояния печени. Авторы отмечали, что предложенная ими реакция осаждения с крепким реактивом Люголя редко бывает положительной у здоровых и связана с изменением альбумино-глобулинового коэффициента.
Положительная реакция Маллена чаще отмечается у больных в активной фазе ревматизма с латентным и подострым течением, у больных ревматоидным полиартритом. По данным В. А. Тихонравова (1963), у половины больных ревматизмом с подострым течением, как и у больных инфектартритом, отмечается интенсивно выраженная реакция (два—четыре плюса).
Положительная реакция Маллена совпадает со сдвигами у-глобулинов и альбумино-глобулиного коэффициента. В. А. Тихонравов (1963) у больных ревматизмом сопоставил данные реакции Маллена с другими, принятыми в последнее время в клинике показателями активности процесса.
Гепариносаждаемая фракция
Из 13 сравниваемых лабораторных тестов, характеризующих активность процесса, реакция Маллена по частоте положительных результатов находится на пятом месте у больных ревматизмом и на восьмом — среди страдающих ревматоидным полиартритом.
Р. Г. Куценко-Скопина с соавт. наблюдали положительную йодную пробу у 92% больных ревматоидным полиартритом с признаками активного течения болезни. При этом указанная проба была более отчетливой у больных в возрасте от 41 до 60 лет, а у молодых она нередко оказывалась сомнительной даже при выраженной активности процесса. Из 76 больных ревматоидным полиартритом в фазе ремиссии йодная проба была положительной только у 12. У всех больных с активным течением заболевания, наряду с положительной йодной пробой, авторы закономерно обнаруживали и гипергаммаглобулинемию.
Таким образом, как показатель остроты и активности процесса и показатель эффективности лечения реакция Маллена может быть рекомендована в тех случаях, когда не представляется возможным производить другие, более сложные.
Гепариносаждаемая фракция плазмы. С 1955 г. в литературе начали появляться сообщения о диагностической ценности нового лабораторного теста — гепариносаждаемой белковой фракции (ГОФ) (В. П. Лазовой, 1969).
Установлено, что в плазме крови здоровых людей реакция на ГОФ, как правило, отрицательная и даже слабо положительные ее результаты должны указывать на наличие какой-либо патологии. Подчеркивая неспецифичность пробы, исследователи указывают на ее большую чувствительность в диагностике воспалительных и некротических процессов.
Метод постановки реакции для определения гепариносаждаемой фракции плазмы весьма прост. Натощак у больного берут кровь из вены в пробирку, содержащую раствор гепарина «Рихтер» из расчета 0,05—0,1 мл на 1 мл крови. Пробирку встряхивают, затем центрифугируют при 2000 оборотах в 1 мин.
загрузка…
Источник

