Анализ крови на патологии беременности первый триместр

Во время нахождения малыша в утробе матери, женщина подвергается массе исследований. Стоит отметить, что некоторые анализы на патологию плода позволяют выявить массу заболеваний, которые не лечатся. Именно об этом и пойдет речь в данной статье. Вы узнаете, каким образом проводится диагностика патологии плода при беременности (анализы и дополнительные исследования). Также выясните, какими в норме должны быть результаты того или иного обследования.

Анализы на патологию плода
Почти каждые две недели будущей маме приходится сдавать анализы: кровь, мочу, мазок на флору и другие. Однако данные исследования никак не показывают состояние малыша. Анализы на патологию плода сдаются в определенные периоды, установленные медициной. Начальное исследование проводится в первом триместре. Оно включает в себя анализ крови на патологию плода и ультразвуковую диагностику. Далее, исследование показано только тем женщинам, у которых первые результаты были не очень хорошие. Стоит отметить, что это касается только исследования крови. Ультразвуковая диагностика (анализ на патологию плода) осуществляется во втором и третьем триместрах.
Кому назначается исследование
Сдать анализ на хромосомные патологии плода в первом триместре может по желанию каждая будущая мама. Однако есть категории женщин, которым данная диагностика назначается без их желания. К таким группам лиц относятся следующие:
- женщины, чей возраст более 35 лет;
- если родители — кровные родственники;
- те будущие мамы, у которых уже были патологические беременности или преждевременные роды;
- женщины, у которых есть дети с различными генетическими патологиями;
- будущие мамы с долгой угрозой прерывания беременности или те, кому пришлось принимать запрещенные препараты.
Безусловно, вы можете оспорить решение врача и отказаться от таких исследований. Однако этого делать не рекомендуется. В протвном случае малыш может родиться с некоторыми отклонениями. Многие беременные женщины избегают подобных анализов. Если вы уверены, что ни при каком исходе событий не будете прерывать беременность, то смело пишите отказ от диагностики. Однако перед этим взвесьте все за и против.
Когда проводится диагностика патологий плода
Итак, вам уже известно, что исследование проводится в первом триместре. Сдача анализа может быть осуществлена в срок с 10 до 14 недель беременности. Однако многие медики настаивают на том, чтобы в 12 недель была проведена диагностика, чтобы выяснилось, есть ли патология развития плода. Причины (анализы показывают положительный результат) и диагнозы выясняются несколько позже.
Если на первом исследовании крови был получен положительный результат, то проводят дополнительное исследование на сроке с 16 до 18 недель. Также данный анализ может быть проведен некоторым группам женщин при их собственном желании.
Ультразвуковая диагностика на выявление патологий проводится в 11-13 недель, 19-23 недели, 32-35 недель.
Что позволяет выявить исследование
Анализ на патологию плода (расшифровка будет представлена далее) позволяет выявить вероятность следующих заболеваний у малыша:
- Синдромы Эдвардса и Дауна.
- Синдром Патау и де Ланге.
- Нарушения в работе и строении сердечной системы.
- Различные дефекты нервной трубки.
Помните, что результат анализа не является окончательным диагнозом. Расшифровка должна быть проведена генетиком. Только после консультации со специалистом можно говорить о наличии или отсутствии вероятности патологии у младенца.
Исследование крови на патологии
Перед диагностикой необходима некоторая подготовка. За несколько дней рекомендуется отказаться от жирной пищи, копченных колбасных и мясных изделий, а также большого количества специй и соли. Также нужно исключить из рациона возможные аллергены: шоколад, яйца, цитрусовые плоды, красные овощи и фрукты. Непосредственно в день забора материала стоит отказаться от любого приема пищи. Пить воду можно не позднее, чем за четыре часа до забора крови.
Сдать анализы на патологию плода довольно просто. Вам нужно лишь оголить локтевой сгиб руки и расслабиться. Лаборант проведет забор крови и отпустит вас домой.
Как проводится анализ крови?
Медики внимательно исследуют полученный материал. При этом учитывается возраст женщины, вес и рост. Лаборанты изучают хромосомы, которые находятся в крови. При некоторых отклонениях от норм результат заносится в компьютер. После этого вычислительная техника выдает заключение, в котором прописана вероятность той или иной болезни.
При первом скрининге диагностика проводится на двух гомонах. Позже, во втором триместре, лаборанты исследуют от трех до пяти веществ. В срок от двух до четырех недель будущая мама может получить готовые анализы на патологию плода. Норма при этом всегда указывается на бланке. Рядом же выводится полученный результат.
Анализ на патологию плода: норма, расшифровка
Как уж говорилось выше, заключительный диагноз может поставить только врач–генетик. Однако расшифровку результата может предоставить и ваш гинеколог. Каковы же нормы результатов анализов? Все зависит от срока беременности и уровня хорионического гонадотропина в крови женщины на момент исследования.
Недели беременности | Белок РАРР | Хорионический гонадотропин |
10-11 | От 0.32 до 2.42 | От 20000 до 95000 |
11-12 | От 0.46 до 3.73 | От 20000до 90000 |
12-13 | От 0.7 до 4.76 | От 20000 до 95000 |
13-14 | От 1.03 до 6.01 | От 15000 до 60000 |
Во втором же триместре еще оцениваются следующие показатели: Ингибин А, Плацентраный лактоген и Неконъюгированный эстриол. После расчетов вычислительной техники выдается результат, в котором могут быть следующие значения:
- 1 к 100 (риск патологии очень высокий);
- 1 к 1000 (нормальные значения);
- 1 к 100000 (риск очень низок).
Если полученное значение ниже, чем 1 к 400, то будущей маме предлагают пройти дополнительные исследования.

Ультразвуковая диагностика на патологии
Помимо анализа крови, будущая мама должна пройти ультразвуковую диагностику. Первый скрининг оценивает общее строение будущего малыша, но особое внимание уделяется размеру носовой кости и толщине воротникового пространства. Так, в норме у детей без патологий хорошо видно носовую кость. ТВП должна быть менее 3 миллиметров. Обязательно во время диагностики необходимо учитывать срок беременности и размер малыша.
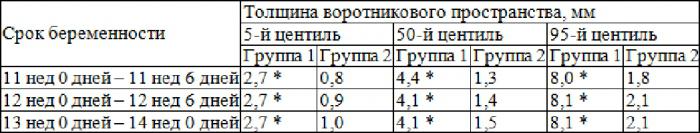
Во втором триместре ультразвуковая диагностика позволяет выявить патологии сердечной системы, мозга и других органов. В этот период ребенок уже достаточно большой и можно хорошо рассмотреть все его части тела.
Дополнительная диагностика
Если во время диагностики был выявлен большой риск патологии, то будущей маме рекомендуют пройти дополнительные исследования. Так, это может быть забор крови из пуповины или же взятие материала из амниотической жидкости. Такое исследование может точно выявить возможные отклонения или опровергнуть их. Однако помните, что после диагностики есть высокий риск преждевременных родов или самопроизвольного выкидыша.
В случае если вероятность патологии подтверждается, то будущей маме предлагают прервать беременность. Однако последнее решение всегда остается за женщиной.
Подведение итогов
Итак, теперь вы знаете, какие существуют диагностические мероприятия по выявлению патологий у будущего малыша. Проходите все исследования вовремя и всегда слушайте рекомендации врача. Только в этом случае вы можете быть уверены в том, что ваш ребенок полностью здоров и не имеет никаких отклонений.
Есть одно поверье: чтобы беременность протекала нормально, нужно связать маленькую детскую вещь, например берет. Схема вязания (вязание крючком) берета может быть найдена в журнале по рукоделию. Также вы можете купить уже готовое изделие. Хороших вам результатов анализов и приятной беременности!
Источник
Беременность – это важнейший этап в жизни женщины, который требует множества сил и соблюдения некоторых правил. Отсутствие каких-либо нарушений в период гестации не является стопроцентной гарантией того, что ребенок родится здоровым. Необходимо на ранних сроках провести диагностику на хромосомные аномалии и патологии плода. УЗИ и исследование крови способны помочь обнаружить некоторые патологии еще в момент закладки жизненно важных органов. Важно знать, что такое инвазивные и неинвазивные методики, а также быть осведомленным об их опасности.
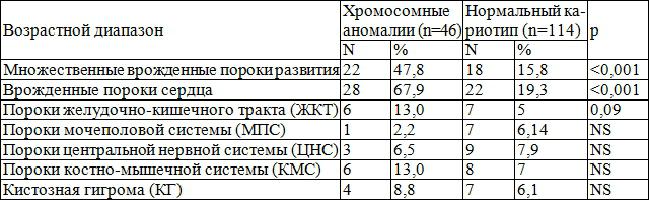
Хромосомные и другие патологии плода, которые можно диагностировать при беременности
Зачастую причинами аномалий оказываются инфекционные заболевания, патологии эндокринной системы, болезни внутренних органов, сильный токсикоз, угроза выкидыша и аборты у женщины. Также негативно влияют на плод лекарственные препараты. Заболевания, вызванные мутацией хромосом, принято делить на 2 группы:
- Патологии, которые развились из-за аномального количества хромосом. В числе распространенных – синдромы Дауна (3 хромосомы в 21 паре), Патау (плюс одна хромосома в 13 паре) и Эдвардса (трисомия 18 пары). Возможна трисомия 9 и 14 пар.
- Аномалии, возникшие из-за неправильной структуры хромосомы. К такой группе можно отнести синдромы Шерешевского-Тернера, Клайнфельтера, “кошачьего крика”, Вольфа-Хиршхорна, Альфи, Орбели.
Таких заболеваний существует очень много, при этом они могут иметь разную степень тяжести. Мутации генов провоцируют внешние уродства и болезни внутренних органов разной сложности. Аномалии, вызванные увеличением количества хромосом, подразделяются на анеуплоидию и полиплоидию. Первым термином обозначают лишние 1–2 хромосомы в паре, ребенок в большинстве случаев рождается с некритичными патологиями. Второй означает кратное увеличение числа хромосом, и плод, как правило, погибает еще до родов.
На каком сроке проводится исследование?
Внутриутробная диагностика отклонений плода – это сложный метод, обладающий большой информативностью. Отказываться от проведения скрининга нельзя, обследование помогает исключить генетические мутации еще на ранних сроках. Наиболее часто комплекс мероприятий для выявления патологий назначают несколько раз: в 12, 20 и 30 недель. Обычно проводят анализ крови на наличие биохимических сывороточных маркеров хромосомных аномалий и УЗИ.
Методы диагностики
Существует несколько диагностических способов выявления хромосомных патологий у плода. К числу эффективных методов относят УЗИ и анализ крови. Также проводятся инвазивные процедуры: биопсия хориона, исследование плаценты, забор и анализ околоплодной жидкости. Инвазивные методики более точные, но применяются только при очевидных показаниях из-за риска выкидыша. УЗИ и анализ крови не дают 100-процентного подтверждения или опровержения аномалий плода, процедуры необходимы для расчета риска.
Анализ крови
В первом триместре проводится двойной тест на два показателя – свободную бета-субъединицу хорионического гонадотропина (ХГЧ) и PAPP-A (это плазменный протеин А). Во время 2 триместра необходим тройной тест на хромосомные аномалии у плода. Он включает общий ХГЧ, свободный эстриол и альфа-фетопротеин (белок АФП). Результаты анализов оценивают вместе с заключением после проведения УЗИ, поэтому необходима комплексная диагностика. При подозрении на какое-либо отклонение может потребоваться инвазивное исследование.
УЗИ плода
С помощью УЗИ выявить хромосомные аномалии удается не всегда. При проведении процедуры на 12 неделе специалист замечает отклонения в ЦНС и костно-мышечной системе, синдром Дауна. Далее на 20 неделе возможно диагностировать видимые нарушения в развитии, ведь организм почти полностью сформировался. К 30 неделе плод слишком большой, поэтому видны не все мутации. Повторно исследование проводится на 28–30 неделе для подтверждения или опровержения результатов, полученных при предыдущих обследованиях.
Сонолог не способен во время УЗИ выявить такие отклонения, как слепота или глухота, умственная отсталость, непроходимость печени. Метод не позволяет определить генетические заболевания и другие патологии, которые развились из-за нарушенного количества хромосом или их структуры (синдром Патау, Тернера).
Расшифровка результатов, риски хромосомных патологий
Расшифровать результаты можно только в специальной компьютерной программе, которая необходима для этих целей. Как правило, она разрабатывается индивидуально для конкретной лаборатории, поэтому рекомендуется проходить все исследования в одной клинике. Сделать вывод о риске хромосомных аномалий, полагаясь только на результаты анализа или УЗИ, невозможно. Врачи оценивают все в комплексе, чтобы получить более точный прогноз.
Низкий уровень PAPP-A и высокий бета-ХГЧ дают все основания задуматься о возможном синдроме Дауна у ребенка. Пониженный уровень бета-ХГЧ сигнализирует о наличии синдрома Эдвардса. Оценивают абсолютно все УЗ-маркеры и показатели крови: ингибин А, эстриол, лактоген. После получения плохих результатов требуется прохождение повторного УЗИ и инвазивных исследований для подтверждения или опровержения диагноза. Если в ходе ультразвукового исследования мутаций не выявлено, то рекомендуется сделать повторный анализ на патологию плода или подождать скрининга второго триместра.
Значение результатов 1:100 считается высоким, 1:1000 – средним, т. е. вероятность аномалии все же сохраняется. Пороговый риск хромосомной патологии 1:100000 означает отсутствие патологий, т. е. ребенок родится абсолютно здоровым (с точки зрения генетики).
Дальнейшая терапевтическая тактика при обнаружении аномалий или их высоком риске
После выявления высокого риска рождения ребенка с генетическими мутациями по расшифровке результатов требуется пройти полное медицинское обследование. Лучше провести скрининг сразу в этой же лаборатории (при риске 1:100 и выше), а далее обратиться к генетику за консультацией. Специалист назначит дополнительные инвазивные исследования в зависимости от срока беременности. Результаты будут готовы через 1–3 недели.
При подтвержденных аномалиях плода на 14–16 неделе, вероятнее всего, придется прервать беременность. Если же патологии выявлены позже (после 20 недели), то вызывают искусственные роды. В некоторых случаях родители решаются сохранить беременность, принимая особенности ребенка.
Анализ крови и УЗИ – самые главные процедуры, проводимые в период вынашивания малыша. Исследования помогают выявить множество нарушений, в числе которых и хромосомные аномалии. Они могут быть как тяжелыми, так и более легкой степени. В зависимости от показателя риска развития таких патологий врачи и будущие родители принимают решение о дальнейшей судьбе ребенка.
Врач акушер-гинеколог, репродуктолог, консультант по грудному вскармливанию, окончила ЧГУ им. Ульянова со специализацией гинекология, маммология Подробнее »
Источник
Первый триместр – самый важный этап беременности, в течение которого производит основное формирование эмбриона и его жизненно важных органов. В первые 12 недель жизни малыша будущей маме необходимо привыкнуть к своему новому положению, встать на учет в медицинском учреждении и пройти ряд необходимых обследований, установленных перечнем Министерства здравоохранения РФ.
Список анализов на первом триместре беременности
Первый триместр беременности (анализы, назначаемые гинекологом будущим мамам, приведены ниже в статье) отсчитывается с 1-го дня начала последней менструации и продолжается до 12-13 недели.
1-4 недели
Чаще всего первый визит к гинекологу женщина проводит на 3-4 недели, обнаружив отсутствие менструального кровотечения. В большинстве случаев, на осмотре специалист обследует девушку на кресле, осматривает шейку и пальпирует матку, определяя ее твердость и размер, по которым можно подтвердить наличие беременности.
Помимо гинекологического осмотра проводится:
- Анализ на ХГЧ. Хорионический гонадотропин — основной гормон беременности, активно вырабатывающийся у будущей мамы. По уровню содержания ХГЧ в биологических жидкостях можно определить зачатие на 8-9-й день с момента оплодотворения яйцеклетки. Показатель ХГЧ, превышающий в крови 15-20 млг. 100% означает беременность. Стоимость такого исследования составляет 350-400 руб. и проводится в платных медицинских центрах. На 3-4 день с момента задержки очередной менструации женщина может самостоятельно подтвердить беременность по увеличению ХГЧ с помощью тест-полосок, помещаемых в емкость с утренней порцией мочи. Экспресс-анализ продается в любой аптеке и стоит от 200 руб.
- Трансвагинальная УЗИ-диагностика. Исследование можно делать на 4-5 недели беременности (4-7 сутки с момента задержки менструации). Стоимость процедуры составляет 600-800 руб.
Все эти указанные исследования проводятся только с целью подтверждения беременности. Получив радостное известие, женщине рекомендуется определиться с врачом, будущим вести ее беременность и встать на учет в женской консультации по месту жительства или заключить договор в платной клинике.
5-8 недели
1 триместр беременности (анализы, сдаваемые будущими мамами, прописаны в приказе Министерства здравоохранения и социального развития РФ) – считается важнейшим периодом жизни малыша, на протяжении которого происходит основное формирование тела и органов маленького человека.
На 5-8 неделе беременности женщина становится на учет в женской консультации или заключает договор с платным врачом.
При первом посещении акушер-гинеколог, выбранный для ведения беременности:
- Осматривает молодую маму на кресле, измеряет ее рост и вес. Данные записываются в обменную и медицинскую карты. Измерения необходимы для последующего контроля за изменением в организме беременной, и своевременного предупреждения патологической прибавки или недобора веса.
- Определяет объем таза, предполагая будущий способ родоразрешения.
- Измеряет уровня АД. Во время каждого осмотра доктор в обязательном порядке контролирует значения тонометра, поскольку резкий рост АД во время беременности указывает на развитие гипоксии, опасной для жизни и здоровья малыша.
- Делает забор биоматериала из влагалища на исследование флоры и наличия атипичных клеток.
Помимо гинекологического осмотра будущей маме выдается первый список лабораторных исследований, среди которых:
- ОАК. Забор проводится из пальца утром натощак и позволяет узнать, как функционирует организм женщины, определить наличие скрытых воспалений и количество гемоглобина, отвечающего за питание кислородом эмбриона (от 200 руб.).
- ОАМ. Сдается после ночного сна и утреннего туалета. Емкость для сбора жидкости должна быть строго стерильной, а во избежания попадания влагалищных выделений, половые органы нужно прикрывать ватным диском. Исследование назначается для контроля работы почек и мочевыделительной системы (от 200 руб.)
- Биохимия крови. Печеночная проба берется из вены и дает возможность судить о работе печени, подвергающейся сильной нагрузке во время вынашивания малыша (от 400 руб.).
- Анализ на группу крови и резус-фактор. Проводится в обязательном порядке для предупреждения опасности резус-конфликта молодой матери и ребенка. При установлении отрицательного резус-фактора у беременной исследованию подвергается отец ребенка (от 200 руб.).
- Коагулограмма. Сдается утром натощак. Помогает определить скорость свертываемости биологической жидкости (тромбообразования). Назначается для предупреждения тромбофлебита или кровотечения (от 200 руб.)
- Анализ крови на присутствие антител к ВИЧ-инфекции, сифилису, гепатитам В и С. Назначается до 3-х раз в течение всей беременности для установления опасности внутриутробного инфицирования малыша. При получении положительного результата женщина берется под особое наблюдение в специализированном центре (от 300 руб.).
- Исследование крови на TORCH-инфекций. Помогает установить в крови вирусы токсоплазмы, микоплазмы, герпеса, цитоплазмы, краснухи Бессимптомное течение скрытых инфекций способно спровоцировать появление патологий беременности, а заражение краснухой во время ожидания малыша, ведет к генетическим отклонениям в развитии эмбриона (от 1000 руб.).
- Анализ крови на сахар. Определение количества декстрозы проводится строго утром (до завтрака) и указывает на уровень глюкозы и работу поджелудочной железы. В случае обнаружения высокого количества декстрозы женщина ставится на контроль и помещается в стационар патологии беременных (от 200 руб.)
- Мазок влагалищной флоры и выделений из цервикального канала на ЗПП. Посев берется для установления наличие половых инфекций (хламидии, гонококки, гарднереллы) (от 1200 руб.)
Большинство анализов абсолютно бесплатно можно сделать в женской консультации, по месту жительства предоставив полюс ОМС. Анализ на TORCH-инфекции и посев на ЗППП проводится только в платных медицинских учреждениях. Стоимость их от 1000 руб.
В некоторых женских консультациях обязательным анализом считается так же мазок слизистых органов дыхания на носительство стафилококка.
Консультации специалистов узкого профиля
Помимо лабораторной диагностики на 7-8 неделе беременной женщине предстоит посетить узких специалистов:
- Терапевта. Во время визита специалист оценивает общее состояние здоровья женщины, измеряет уровень АД.
- Офтальмолога, для определения остроты зрения и уровня внутриглазного давления. По итогам исследования врач может дать заключение о необходимости проведения кесарева сечения.
- Отоларинголога. Специалист изучит лор-органы молодой мамы, диагностирует наличие хронических инфекций, пропишет (при необходимости) соответствующее исследование.
- Эндокринолога. Консультация этого врача не входит в обязательный перечень, но показана женщинам, имеющим проблемы в работе щитовидной железы или сахарный диабет.
- Кардиолога. Во время беременности в обязательном порядке проводится ЭКГ (по направлению терапевта), а в случае неудовлетворительного или сомнительного результата исследования женщина отправляется на прием к кардиологу.
- Стоматолога и пройти полную санацию ротовой полости. Во время беременности малыш постепенно высасывает кальций из организма женщины, провоцируя саморазрушение зубов. При наличии кариозных повреждений, пульпита необходимо срочно провести необходимое лечение.
Специалисты бесплатно принимают в поликлиниках по месту жительства. Стоимость платного приема около 1000 руб.
9-13 недели
1 триместр беременности (анализы, проводимые после постановки на учет, помогают своевременно обнаружить наличие скрытых инфекций и провести лечение) заканчивается на 13- неделе беременности, после первого скрининга, состоящего из анализа крови на гормоны и УЗИ-исследования.
На 10-й неделе женщина второй раз посещает гинеколога. Пациентку повторно измеряют, уточняют насколько изменился вес за проведшее время, проводят анализ мочи. По состоянию биологической жидкости, сданной натощак, сразу после сна, определяется функционирование почек и количество белка.
Во время консультации акушер-гинеколог изучает результаты других анализов женщины, делает заключение и назначает (при наличии инфекций) безопасное для малыша лечение.
На втором приеме молодой маме выдается направление на проведение первого (двойного) скрининга беременности. Диагностика проводится с целью раннего обнаружения генетических аномалий плода и возможных проблем, связанных с беременностью.
Скрининг назначается абсолютно всем пациенткам, но особенно необходим женщинам:
- имеющим в анамнезе невынашиваемость, две или более беременной закончившихся выкидышем или самопроизвольную гибель эмбриона;
- страдающих сахарным диабетом;
- забеременевшим в возрасте больше 35 лет;
- с отягченным генетическим анамнезом.
УЗИ-исследование
На первом этапе скрининга делается УЗИ, во время которого специалист определяет:
- одноплодность или многоплодность;
- наличие скрытых патологий;
- маточной или внематочной является беременность;
- срок, прошедший с момента появления эмбриона.
1 триместр беременности. Анализы включают в себя УЗИ исследование.
По УЗИ оценивается общее состояние малыша, в частности размеры носовой кости и воротниковой зоны, дающие основание предположить наличие у эмбриона синдрома Дауна. При обнаружении серьезных патологий (таких, как отсутствие конечностей, деформацию строения черепа) женщине может быть предложено прерывание беременности.
Анализ на гормоны
На втором этапе скрининга проводится анализ крови, для выявления содержания в ней ХГЧ и плазменного белка, дающих основание предполагать развитие патологий беременности.
Например:
- превышение ХГЧ свидетельствует о развитие синдрома Дауна или многоплодной беременности;
- низкий ХГЧ характерен для синдрома Эдвардса, внематочной беременности, патологических состояний.
- высокий плазменный белок диагностирует проблемы с вынашиванием беременности;
- низкий РАРР-А возможен при генетических отклонениях в развитии эмбриона.
Вывод о наличии генетических аномалий или проблем с беременностью делается по результатам обоих исследований, но не является окончательным.
Таблица анализов
Анализы, проводимые в 1-м триместре беременности (сводная таблица):
| Срок беременности | Наименование обязательного исследования | Возможные дополнительные анализы |
| 1-4 неделя | Исследование крови (или мочи), определяющее уровень ХГЧ. | |
| 1-я УЗИ-диагностика, подтверждающая беременность | ||
| 5-8 неделя | Анализы крови:
|
|
| Анализы мочи | ||
| общий |
| |
| Исследование крови на присутствие TORCH-инфекций (краснуха, цитомегаловирус, герпес). | ||
| Забор крови на наличие антител к ВИЧ-инфекции, сифилису, гепатитам В и С. | ||
| Анализ влагалищных выделений | ||
| ||
| Консультация гинеколога | ||
| 1. Пальпационный осмотр на кресле. 2. Измерение роста и веса беременной; 3. Контроль АД на обеих руках; 4. Исследование размеров таза. | Кольпоскопия (назначается при подозрении на эрозию шейки матки. | |
| Получение заключений от специалистов узкого профиля | ||
|
| |
| ЭКГ | ||
| 10-13 недели | Гинекологический осмотр. | |
| «Двойной скрининг» | ||
|
| |
Данные лабораторных исследований должен трактовать только лечащий врач.
Возможные отклонения:
| Наименование исследования | Диагноз | Отклонения от нормы |
| Общий анализ крови | Анемия | Снижение уровня гемоглобина |
| Присутствие в организме женщины скрытого воспалительного процесса | Повышение лейкоцитов и значений СОЭ | |
| Усиление аллергической реакции или появление глистов | Увеличение количества зоофитов | |
| Нарушение свертываемости крови и опасность развития гестоза | Любые изменения в тромбоцитах | |
| Биохимический анализ крови | Патология печени, гестоз | Повышение значений АЛТ и АСТ |
| Определение уровня сахара | Дистракционный диабет | Повышение уровня декстрозы |
| Коагулограмма | Аутоиммунные патологии | Любые отклонения от нормы |
| Гестоз | ||
| Тромбообразование | ||
| Угроза прерывания беременности | ||
| TORCH-инфекции | Наличие у беременной иммунитета вирусам из-за ранее перенесенных инфекций | Значение GM |
| Болезнь находится в активной фазе и требует своевременного лечения | М | |
| У женщины отсутствует иммунитет к возбудителям болезней | Отсутствие антител | |
| Общий анализ мочи | Воспалительный процесс мочеполовой сферы | Появление лейкоцитов, цилиндров бактерий |
| Гестоз беременной | Белок | |
| Дисфункция почек | Кристаллические образования мочевой кислоты | |
| Мазок на микроцитологию | Воспалительный процесс | Лейкоциты |
| Дисбактериоз влагалища | чистота 3-4-й степени | |
| ЗППП | Гонококки, трихомонозы |
Любые отклонения от показателей нормы требуют проведения соответствующей корректировки или назначения уточняющих исследований.
Показания к дополнительным исследованиям
1 триместр беременности (анализы, сдаваемые женщиной должны трактоваться только ее лечащим врачом) считается самым критическим периодом для жизни нерожденного малыша. При получении неудовлетворительных результатов анализов молодой маме может быть назначено дополнительное исследование, позволяющее уточнить образовавшуюся проблему и правильно выбрать лечение.
Анализ на антитела при беременности
В случае если у молодой мамы обнаруживается отрицательный резус-фактор, проверяется отец ребенка. Положительный резус-фактор отца в большинстве случаев означает опасность возникновения резус-конфликта, являющего причиной самопроизвольного выкидыша и невынашиваемости беременности в анамнезе.
В течение всех 9-ти месяцев состояние женщины будет подлежать постоянному контролю, а начиная с 20-й недели, будущая мама будет постоянно сдавать анализы для раннего обнаружения агрессивных антител, ведущих к гибели малыша. В экстренных случаях проводится переливание крови ребёнка, что приводит к улучшению состояния и снижению угрозы преждевременных родов.
Установление количества ДГЭА
Дегидроэпиандростероан сульфат вырабатывается надпочечниками и отвечает за молодой вид человека и полноценное функционирование репродуктивной системы. Увеличение количество ДГЭА во время беременности означает плохую работу плаценты, приводящую к самопроизвольному прерыванию беременности.
При наличии в анамнезе молодой мамы 2-х и более выкидышей обязательно проводится дополнительный анализ на гормоны, по результатам которого назначаются поддерживающие препараты.
Дополнительные УЗИ-исследования
Молодым мамам, имеющим хронические патологии органов брюшной полости, почек, сердечно-сосудистой системы терапевт назначает проведение дополнительного УЗИ-исследования, позволяющего диагностировать состояние органов и предупредить развитие осложнений, вызванных последующим ростом матки.
УЗИ также назначается в случае выявления неудовлетворительных результатов в биохимическом анализе или ОАМ.
Анализ мочи по методу Нечипоренко, Зимницкого
Повышение уровня белка или лейкоцитов в моче беременной дает возможность предположить появление дисфункции почек и мочевого пузыря, способные вызвать побочные эффекты развития плода или проблемы в материнском организме.
Сдача мочи по методу Нечипоренко проводится строго утром, после гигиены половых органов. Собирать следует только среднюю порцию жидкости, начиная и оканчивая опорожнение мочевого пузыря в унитаз. Такое исследование назначают беременным женщинам при превышении в моче уровня лейкоцитов и эритроцитов.
Это дает возможность установить или опровергнуть:
- развитие цистита или пиелонефрита;
- образования камней в почках;
- возникновение пиелоцистита.
Анализ по методу Зимницкого назначают беременным женщинам, страдающим болезнями почек или сахарным диабетом. Суть методики состоит в суточном сборе мочи в 8 разлучных баночек. Начиная с 9:00 утра, каждые 3 часа нужно мочиться в специальную емкость. При отсутствии желания опорожнить мочевой пузырь баночку следует оставить пустой.
Консультация генетика
Посещение генетика — обязательная мера в случае получения неудовлетворительных результатов «двойного скрининга» и при высоком риске рождения у женщины ребенка с генетическими аномалиями.
Биопсия хориона
Инвазивная методика, назначается только в случае раннего появления у женщины ребенка с генетическими патологиями или наличия в семье будущей мамы лиц, рожденных с отклонениями в развитии. Проводится в период с 10 по 13-ю неделю беременности в случае неутешительных результатов «двойного скрининга».
Стоимость исследования составляет около 8000 руб. и проходит только по желанию женщины, поскольку метод сопряжен с риском кровотечения и самопроизвольного выкидыша. Результат исследования становится известен через 10-16 дней. В случае получения неудовлетворительных данных может быть предложено медицинское прерывание беременности.
В первом триместре беременности в организме женщины начинаются серьезные гормональные и физиологические перестройки, помогающие выносить и родить здорового ребенка.
Список лабораторных исследований и врачебных консультаций, сформированный Министерством здравоохранения и социального развития РФ, имеет цель раннее диагностирование и предупреждение развития различных патологий беременности, а также направлен на своевременное исключение опасных факторов, способных нанести вред здоровью молодой мамы и ещё не рожденного малыша.
Оформление статьи: Ильченко Оксана


