Анализ крови на малярию методика

Малярия – это инфекционное заболевание, которое вызывает повторяющиеся приступы озноба и лихорадки. Возбудителем малярии является плазмодий – паразит, передающийся с укусами комаров – носителей инфекции. Каждый год от малярии умирает примерно один миллион людей по всему миру, но наиболее распространена она в странах с тропическим и субтропическим климатом.
Вакцины для предотвращения малярии не существует, однако при приеме профилактических средств риск заболеть снижается.
Успешность лечения зависит от вида плазмодия, состояния больного и других факторов.
Синонимы русские
Болотная лихорадка, перемежающаяся лихорадка, пароксизмальная малярия.
Синонимы английские
Malaria, Jungle fever, Marsh fever.
Симптомы
Для малярии характерно периодическое повторение приступов (каждые 48-72 часа, в зависимости от вида возбудителя). Приступ длится примерно 1-2 часа и сопровождается следующими симптомами:
- озноб – от умеренного до тяжелого,
- высокая температура тела (до 39-41 °С),
- кашель,
- обильное потоотделение (появляется в конце приступа и сопровождается снижением температуры до нормальной или ниже нормы).
Кроме того, могут появляться другие симптомы:
- головная боль,
- тошнота, рвота, понос,
- усталость, быстрая утомляемость,
- потеря аппетита,
- боль в мышцах,
- желтуха.
Как правило, малярия проявляется в течение нескольких недель после укуса зараженного комара. Однако некоторые паразиты могут находиться в организме несколько месяцев или лет, не вызывая никаких симптомов.
Общая информация о заболевании
Малярия – это инфекционное заболевание, которое вызывает повторяющиеся приступы озноба и лихорадки. Возбудителем являются четыре вида паразитов, передающихся с укусами комаров – носителей инфекции. Реже малярия распространяется через переливание крови или от матери к плоду. Чаще всего она встречается в странах с тропическим и субтропическим климатом.
Жизненный цикл малярийного паразита начинается, когда самка комара вида анофелес, питаясь кровью больного малярией, проглатывает паразитов. В процессе полового развития в организме комара из них развиваются спорозоиты (одна из жизненных форм паразита), располагающиеся в слюнных железах насекомого.
При укусе комар вводит слюну со спорозоитами в организм человека, где они размножаются бесполым путем в клетках печени. После периода созревания, длящегося от нескольких суток до нескольких месяцев, паразиты высвобождаются из клеток печени и проникают в эритроциты (красные кровяные тельца), что является началом активной фазы болезни. В эритроцитах происходит дальнейшее бесполое размножение паразитов; при разрыве оболочки эритроцита (каждые 48-72 часа) плазмодии оказываются в плазме крови, что обуславливает возникновение лихорадки и озноба. Затем они проникают в непораженные эритроциты и цикл повторяется. Промежуточные формы плазмодий способны сохраняться в организме (в печени) до нескольких лет, вызывая повторное развитие заболевания даже после курса лечения.
Малярия может привести к смерти, чаще всего от нее умирают дети в возрасте до 5 лет. Обычно летальный исход связан с осложнениями заболевания:
- церебральная малярия – зараженные эритроциты могут закупоривать мелкие кровеносные сосуды мозга, вызывая его отек или повреждение;
- дыхательная недостаточность из-за накопления в легких жидкости;
- повреждение органов – печеночная или почечная недостаточность, повреждение селезенки;
- тяжелая анемия как следствие уменьшения количества нормально функционирующих эритроцитов;
- низкий уровень сахара в крови (может быть спровоцирован как малярией, так и ее лечением).
Кто в группе риска?
Чаще всего малярией болеют люди, живущие в странах с тропическим и субтропическим климатом (африканские государства к югу от пустыни Сахары, индийский субконтинент, Соломоновы острова, Папуа-Новая Гвинея и Гаити), или гости этих стран.
Более тяжелому течению малярии подвержены:
- дети до 5 лет,
- туристы из регионов, где не распространено данное заболевание, посетившие субтропические или тропические страны,
- беременные и их еще не рождённые дети,
- бедные слои населения, не имеющие доступа к квалифицированной медицинской помощи.
Диагностика
Заподозрить заболевание позволяют периодические приступы лихорадки, особенно если пациент находился в очагах малярии за последние два года. Для подтверждения диагноза необходимо обнаружить паразита в мазках крови.
Лабораторные методы исследования
- Микроскопия мазка крови. Этот анализ до сих пор остается ведущим методом диагностики малярии. Он достаточно простой и недорогой, однако относительно трудоемкий. Кровь для приготовления мазка необходимо брать у пациента во время приступа лихорадки – это повышает вероятность обнаружения малярийных плазмодиев. После изготовления мазка и его окраски по специальной технологии можно обнаружить самих возбудителей заболевания или характерные изменения эритроцитов. В частности, при малярии в эритроцитах определяются пятна, обусловленные включениями плазмодиев. По результатам исследования мазка крови судят о наличии инфекции, а также определяют вид паразита и стадию заболевания.
- Определение антител к возбудителю малярии – молекул, вырабатываемых иммунной системой в ответ на попадание в организм малярийного плазмодия. Отрицательный результат анализа позволяет исключить диагноз «малярия».
- Определение белков возбудителя. Современный анализ, с помощью которого можно выявить в крови молекулы, входящие в состав малярийного плазмодия. Это быстрый, недорогой метод диагностики, обладающий высокой достоверностью в отношении малярийной инфекции.
- Определение генетического материала малярийного плазмодия методом полимеразной цепной реакции (ПЦР). Позволяет определить даже незначительное число возбудителей заболевания в крови. В силу высокой стоимости исследование широко не распространено.
- Общий анализ крови (без лейкоцитарной формулы и СОЭ).
- Гемоглобин и эритроциты. Так как при приступах малярии происходит разрушение эритроцитов (гемолиз), их уровень в крови, а также уровень содержащегося в них гемоглобина может быть снижен, свидетельствуя о развитии анемии.
- Тромбоциты. Снижение уровня тромбоцитов является характерным признаком малярии и наблюдается примерно у 70 % больных.
- Лимфоциты. При малярии в крови могут определяться измененные (атипичные)лимфоциты (белые кровяные тельца).
- Ретикулоциты – это созревающие эритроциты. Так как при приступах малярии зрелые эритроциты разрушаются, выработка ретикулоцитов возрастает.
- Лактатдегидрогеназа (ЛДГ) – фермент, который содержится во многих органах и тканях человека, в том числе в эритроцитах. Повышение ЛДГ является характерным признаком малярии.
- Аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ). Повышение уровня печеночных ферментов АЛТ и АСТ будет указывать на повреждение печени, вызванное малярией.
- Общий билирубин. Билирубин – конечный продукт распада гемоглобина. При усиленном разрушении эритроцитов его уровень повышается.
Другие методы исследования
- Компьютерная томография головного мозга. При признаках поражения центральной нервной системы может потребоваться выполнение компьютерной томографии головного мозга, которая позволяет выявить отек головного мозга и кровотечение в его оболочке.
Лечение
Лечение малярии предполагает прием специальных противомалярийных препаратов, а также устранение осложнений заболевания.
Отмечается устойчивость некоторых видов малярии к лекарствам. Вакцины, позволяющей полностью избавить пациента от этого заболевания, не существует, хотя ее поиски активно ведутся.
Профилактика
- Применение противомалярийных препаратов при путешествиях в регионы с высоким уровнем заболеваемости малярией.
- Предотвращение заражения через укус. Избежать укусов комаров можно с помощью:
- обработки стен дома специальными спреями,
- использования москитной сетки, пропитанной препаратами против комаров,
- ношения одежды, закрывающей тело, опрыскивания одежды противомоскитными спреями.
Рекомендуемые анализы
- Общий анализ крови
- Лактатдегидрогеназа
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Общий билирубин
Источник
Малярия — одно из опаснейших паразитарных заболеваний на планете, ежегодно поражающее сотни миллионов человек. Люди должны понимать, как проводятся исследования на малярию, как распознать симптомы и когда обратиться за лечением. Ежегодно из сотен миллионов заразившихся сотни тысяч умирают, несмотря на то, что существует лекарство, заболевание поддается лечению.
Что такое малярия?
Малярия — опасное и очень заразное паразитарное заболевание, легко передающееся через укусы комаров рода анофелис и через кровь, например, при переливании. Недуг сопровождается повторяющимися приступами лихорадки, наиболее широко распространен в странах с влажным и жарким климатом. После того как паразит попал в тело, он начинает размножаться, поражает клетки, разрушает их, лавинообразно наращивая свое присутствие. Посему решившие посетить жаркие тропические страны должны проявлять повышенную осторожность, и при наименьших подозрениях сдать анализ крови. Заражению особенно подвержены:
- люди с низким иммунитетом,
- дети до 5 лет,
- беременные женщины.
Вернуться к оглавлению
Виды плазмодий
Всего различают четыре различных вида малярии и четыре типа плазмодий, ее вызывающие:
- Plasmodium falciparum, что провоцирует тропическую лихорадку — одну из самих опасных и нуждающихся в срочном лечении разновидностей заболевания.
- Plasmodium vivax — провоцирует появление трехдневной малярии.
- Plasmodium malariae — является источником четырехдневной лихорадки.
- Plasmodium ovale — главная причина малярии овале (недуга вроде трехдневной).
Вернуться к оглавлению
Симптомы малярии
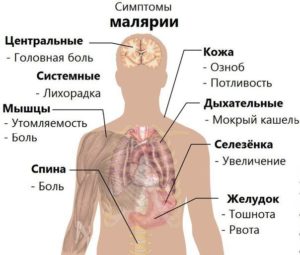 Главными (и самим очевидными) симптомами, проявляющимся при малярии, являются повторяющиеся с равными промежутками времени приступы лихорадки, повышение температуры и озноб. Длятся они несколько часов и сопровождаются такими признаками:
Главными (и самим очевидными) симптомами, проявляющимся при малярии, являются повторяющиеся с равными промежутками времени приступы лихорадки, повышение температуры и озноб. Длятся они несколько часов и сопровождаются такими признаками:
- повышение температуры до 41 °C;
- дрожь;
- проявления кашля;
- повышенная потливость (обычно сопровождает окончание приступа и снижение температуры).
Кроме того приступы могут сопровождаться такими явлениями как:
- расстройства пищеварительной системы,
- боль в разных частях тела, мышцах, голове,
- повышенная утомляемость,
- желтуха.
Хотя обычно симптомы при малярии проявляются спустя несколько недель после заражения, некоторые возбудители могут месяцами жить в организме незаметно. Во время острых приступов наблюдается тенденция к изменению состава крови, может возникать анемия, в особенности при тропической лихорадке. Возможно увеличение внутренних органов, например селезенки, но точную оценку может дать лишь врач.
Вернуться к оглавлению
Диагностические исследования малярии
 Для точного диагноза необходимо сделать общий анализ крови и мочи.
Для точного диагноза необходимо сделать общий анализ крови и мочи.
При обнаружении вышеперечисленных симптомов необходимо срочно провести диагностику малярии. Единственным основным способом диагностирования заболевания до сих пор остается непосредственное обнаружение плазмодиев в крови, которая берется у больного во время приступов. Самые распространенные способы анализа включают взятие крови на малярию методом толстой капли и мазка. Обнаружив плазмодии, можно определить, серьезно ли болен человек, каким именно штаммом. Проводятся также общее исследование крови, обследование мочи, биохимические исследования на содержание билирубина или уровень альбумина.
Вернуться к оглавлению
Общий анализ крови
Поскольку паразит влияет непосредственно на кровь, из-за лихорадки в ее составе наблюдаются различные изменения. Таким образом, показано проведение общего обследования крови для выявления малярии. Лейкоцитоз, анемия, тромбоцитопения — вот лишь немногие возможные последствия болезни.
В общий анализ входят:
- Сравнение уровня гемоглобина, а также эритроцитов — плазмодии влияют напрямую на кровяные тельца, разрушая их во время болезни.
- Оценка показания уменьшения тромбоцитов — наблюдается у подавляющего большинства больных, является одним их характерных признаков малярии.
- Проверка лимфоцитов — их уровень тоже может меняться во время болезни.
Вернуться к оглавлению
Другие анализы
 Толстая капля на малярию – простой метод обнаружения заболевания.
Толстая капля на малярию – простой метод обнаружения заболевания.
Можно также выделить ряд других анализов крови, что могут обнаружить малярию:
- Метод выявления антител к малярии — позволяет с помощью введения в организм плазмодия отслеживать реакцию иммунитета на него. Если итогом будет негативная реакция, это позволит исключить диагноз.
- Метод выявления белков плазмодия является одним из новейших возможных анализов, позволяющих определять составные молекулы возбудителя. При сравнительной быстроте способ обладает неплохой точностью, а также небольшими финансовыми затратами для пациента.
- Метод ПЦР, или полимеразная цепная реакция — непосредственно определяет генетический материал малярийного плазмодия. Проводя такой анализ крови можно определить точное число возбудителей, даже если оно небольшое. К сожалению, одним из недостатков является высокая стоимость процедуры.
Вернуться к оглавлению
Анализ толстой капли крови и мазка
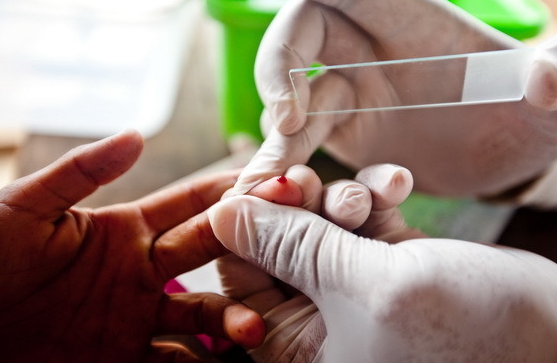
Анализ мазка и толстой капли крови являются наиболее дешевыми и простыми методами обнаружения малярии. В то же время они требуют внимательности и значительных трудозатрат, а также исполнения ряда рекомендаций. При необходимости обследовать более одного пациента необходимо подготовить инструментарий заранее. При тонком мазке кровь берут из безымянного либо среднего пальца на левой руке. При изготовлении мазка палец удерживается ранкой кверху. Мазок крови — небольшой, его располагают в центре стекла.
Толстая капля отличается от мазка возможностью исследовать больший объем материала. Если обычные мазки крови— тоненькие, то капля, наносимая на стекло этим методом, имеет размер с монету. В итоге, исследуется в десятки раз больший объем крови. В дальнейшем каплю подсушивают, и после окрашивания краской Романовского, промывания — исследуют. Лучше, если анализы будет проводить опытный исследователь, ведь неподготовленный может принять за паразитов различные загрязнения или образования: бляшки Биццоцеро, обломки лейкоцитов, различные микроорганизмы, включая грибок или простейших, случайно попавших на образец.
Источник
Диагностика малярии основана на данных клинических проявлений, эпидемиологического расследования и лабораторных методах исследования, включающих методики выявления паразитов, их количества, видовую принадлежность и обнаружение антител в организме исследуемого. Обследованию в первую очередь подлежат пациенты из группы риска — прибывшие из эндемичных по малярии регионов, лихорадка у которых появилась в первые два года после выезда из этих регионов.
Рис. 1. Забор крови для приготовления препарата «толстая капля».
Рис. 2. Окраска и вид препаратов «толстая капля» и тонкий мазок.
Диагностика малярии с использованием микроскопического метода
Микроскопия препарата «толстая капля» и тонкого мазка, позволяющая обнаружить паразитов, их количество и видовую принадлежность, является ведущим методом диагностики малярии. Она проводится при малейшем подозрении на это заболевание, независимо от температурной реакции пациента. Для определения видовой принадлежности паразитов и стадии заболевания используется тонкий мазок крови. В толстой капле локализуется больше паразитов, чем в мазке. Этот метод диагностики превосходит методику определения наличия возбудителей малярии в тонком мазке крови в 20 — 40 раз.
В периферической крови паразиты обнаруживаются через определенное время после заражения:
- при 3-х дневной малярии — через 8 — 12 дней,
- при тропической — от пяти с половиной дней до 12,
- при 4-х дневной — через 15 — 21 день,
- при малярии, подобной 3-х дневной — через 9 — 15 дней.
Паразиты в крови присутствуют как во время лихорадочного приступа, так и в межприступный период и при паразитоносительстве.
Рис. 3. Техника приготовления тонкого мазка.
Техника приготовления «толстой» капли
Полученная при проколе пальца капля крови наносится на предварительно очищенное и сухое предметное стекло и размазывается до получения пятна 1 см в диаметре. После подсушивания на воздухе предметное стекло заливается краской Романовского—Гимзы. По истечении 40-минутной экспозиции препарат ополаскивается под проточной водой и подсушивается при комнатной температуре, установленный в вертикальное положение.
Под микроскопом исследуется не менее 100 полей зрения. Более эффективным считается исследование 2-х толстых капель в течение 2,5 минут, чем 1-й капли в течение 5-и минут. 100 полей зрения просматриваются даже в том случае, когда малярийные плазмодии выявились уже в первых полях. Это производится для того, чтобы не пропустить микст-инфекцию.
Рис. 4. Микроскопия препарата «толстая капля» и тонкого мазка является ведущим методом диагностики малярии.
Порог обнаружения паразитов
Порогом обнаружения малярийных плазмодиев называется минимальная концентрация возбудителей, которую возможно выявить при микроскопировании препарата «толстая капля». При заболевании этот показатель составляет 5 паразитов в одном микролитре крови. При просмотре 100 полей зрения обследуется 0,2 мкл крови.
При наличии косвенных признаков малярии (пребывание в эндемичных зонах, гипохромная анемия, обнаружение пигмента в моноцитах) и отрицательных результатов исследования препаратов «толстая капля», исследование вновь повторяется более тщательно, и не одно, а серия, состоящая из 4 — 6 препаратов при одном уколе, либо полученных при заборе крови, который производится 4 — 6 раз в сутки в течение 2 — 3 дней.
Интенсивность паразитемии определяется знаком «+».
- 1 (+) обозначает выявление от 1 до 100 паразитов в 10 п/зр, что соответствует 5 — 50 плазмодиям в одном мкл крови;
- 2 (+) обозначает выявление от 10 до 100 паразитов в 10 п/зр, что соответствует 50 — 500 плазмодиям в одном мкл крови;
- 3 (+) обозначает выявление от 1 до 10 паразитов в 1 п/зр, что соответствует 500 — 5000 плазмодиям в одном мкл крови;
- 4 (+) обозначает выявление от 10 до 100 паразитов в 1 п/зр, что соответствует 5000 — 50000 плазмодиям в одном мкл крови;
- 5 (+) обозначает выявление более 100 паразитов в 1 п/зр, что соответствует более 50000 плазмодиям в одном мкл крови.
Интенсивность паразитемии можно вычислить по количеству паразитов на 100 эритроцитов в 10 полях зрения, либо по соотношению числа паразитов и лейкоцитов в 1 мкл крови.
По интенсивности паразитемии определяется прогноз при тропической малярии. При других видах заболевания более 2% эритроцитов не поражается.
Формы малярийных плазмодиев в разные фазы развития
В препарате крови «толстая капля» возможно определить плазмодии малярии, находящиеся на разных стадиях развития — трофозоида, кольца, шизонта, морулы, и гаметы.
Рис. 5. Plasmodium ovale имеет округлую форму.
Рис. 6. Молодой трофозоит Plasmodium vivax в эритроците.
Рис. 7. Юные трофозоиды Plasmodium falciparum.
Рис. 8. Кольцевидные трофозоиты Plasmodium vivax.
Рис. 9. Амебовидные шизонты Plasmodium vivax.
Рис. 10. Зрелые шизонты Plasmodium vivax.
Рис. 11. Женские гаметоциты возбудителей тропической малярии.
Рис. 12. Гаметоциты плазмодий тропической малярии имеют полулунную форму, плазмодии других видов заболевания — округлую.
Рис. 13. В процессе роста в цитоплазме паразитов накапливается пигмент. На фото Р. vivax.
Контроль эффективности лечения
При адекватном лечении малярии уровень паразитемии в течение суток снижается на 25% и более, а через 3 суток от начала лечения он должен составлять не более 25% от исходного. В случае обнаружения паразитов на 4-е сутки от начала лечения свидетельствует о развитии лекарственной резистентности возбудителей.
Кратность проведения исследования
При выявлении малярии микроскопическое исследование препаратов крови проводится ежедневно. При тяжелой форме тропической малярии микроскопия проводится 2 раза в день до исчезновения возбудителей в крови и далее еженедельно до 28 дня лечения с целью оценки его эффективности и выявления резистентности к противомалярийным препаратам.
Рис. 14. Эритроциты при инфицировании P. vivax и P. ovale увеличиваются, обесцвечиваются и деформируются, в них появляется токсическая зернистость.
При инфицировании P. malariae и P. falciparum форма и размеры эритроцитов не изменяется. На фото деформированные эритроциты больного малярией (микрофотография в сканирующем микроскопе).
к содержанию ↑
Иммунологические методы диагностики малярии
С помощью серодиагностики малярии возможно выявить в сыворотке крови пациента антитела и растворимые паразитарные антигены. Серологические реакции показаны к применению в случаях появления у больных лихорадки неясного генеза, гепатоспланомегалии, анемии, а также для исследования крови донора — предполагаемого источника инфекции. Серологические реакции применяются при эпидемиологическом наблюдении за лицами, проживающими в неблагополучных по малярии в прошлом территориях.
Чаще всего при диагностике малярии применяется НРИФ — непрямая реакция иммунофлуоресценции. Используются так же ИФА, РИГА и др. Внедряется в практику использование реакции энзим-меченых антител (РЭМА).
В случаях очень низкой паразитемии показано применение ПЦР (полимеразной цепной реакции). Дороговизна и сложность применения данной методики не позволяет широко ее использовать.
Разработаны новые методы диагностики малярии — экспрессного микроскопического анализа препаратов крови с использованием флюоресцирующих красителей, позволяющие в течение двух минут выявить паразитов тропической малярии, количество которых более 60 в 1 мкл гемолизированой крови.
При малярии антитела появляются на 8 — 27 день паразитемии. Первыми появляются антитела IgM, затем — антитела IgG. Антитела после перенесенной малярии и успешного излечения могут длительно сохраняться в крови человека — от 0,5 до 2 и даже 20 лет.
Рис. 15. Чаще всего при диагностике малярии применяется НРИФ — непрямая реакция иммунофлуоресценции.
к содержанию ↑
Дифференциальная диагностика малярии
Малярию следует отличать от гриппа и других ОРВИ, кишечных инфекций, лептоспироза, желтой лихорадки, злокачественных форм вирусных гепатитов, тифо-паратифозных заболеваний, сепсиса, бруцеллеза, сепсиса, геморрагических лихорадок, заболеваний крови.
При коматозном состоянии малярию следует отличать от эпидемического цереброспинального менингита, уремической, печеночной и диабетической комы.
Иногда малярию следует дифференцировать с холециститом, холангитом, абсцессом печени, пиелонефритом и лимфогранулематозом.
Рис. 16. Рутинное исследование препарата «толстая капля» в регионах эндемичных по малярии.
Статьи раздела «Малярия»
Самое популярное
ПОНРАВИЛАСЬ СТАТЬЯ?
Подпишитесь на нашу рассылку!
Источник
