В анализе крови новорожденного повышены лейкоциты в крови
Белые кровяные тельца препятствуют проникновению вирусов и бактерий в организм человека. Если лейкоциты у новорожденного повышены, речь идет о наличии патологических состояний, способных представлять опасность для жизни и здоровья ребенка. При обнаружении подобного отклонения в составе крови требуется тщательное обследование.
Признаки
Легкий лейкоцитоз у новорожденных протекает бессимптомно. Выраженное повышение уровня лейкоцитов в крови сопровождается появлением следующих признаков:
- вялость, отсутствие аппетита и двигательной активности;
- незначительное повышение температуры;
- кожная сыпь;
- периодически возникающие носовые кровотечения;
- обморочные состояния;
- замедление роста волос или их выпадение;
- нарушение координации движений;
- ухудшение функций органов зрения;
- учащенное поверхностное дыхание;
- мышечные и суставные боли, выражающиеся постоянным плачем;
- снижение веса при нормальном питании.
Другие симптомы патологического состояния возникают в зависимости от вида основного заболевания:
- Внутриутробное инфекционное поражение ЖКТ. Для этого заболевания характерно наличие кишечной колики, повышенного газообразования и жидкого стула.
- Бактериальное поражение мягких тканей или внутренних органов. Патология сопровождается выраженным повышением температуры, судорогами, синюшностью кожных покровов.
- Вирусные инфекции. Повышение уровня лейкоцитов в крови у грудничка сопровождается лихорадочным синдромом, появлением прозрачных выделений из носа и глаз. Состояние представляет опасность для ребенка до года, поэтому необходимо своевременное устранение причины лейкоцитоза.
Как правильно сдать анализ крови
Забор крови у новорожденного производится в первые часы после родов. Это помогает определить способность ребенка к адаптации и выявить опасные последствия внутриутробного инфицирования. Кровь нужно забирать из пуповины. Помимо общего анализа проводится исследование образца на наличие инфекций, способных передаваться ребенку от зараженной матери.
Через 3-4 суток в роддоме осуществляют забор крови из пятки. Пяточный тест показан всем новорожденным. Проведение анализа может быть отложено при недоношенности или дефиците массы тела. При обследовании соблюдают следующие правила:
- ребенка кормят за 2 часа до забора крови (употребление воды не запрещается);
- стрессовые ситуации должны исключаться;
- ребенок должен находиться в состоянии бодрствования (резкое пробуждение может вызвать стресс).
Расшифровка результатов
Расшифровка результатов общего анализа крови помогает оценить состояние организма и выявить косвенные признаки патологий.
Норма
Если инфекционные заболевания и врожденные пороки отсутствуют, лейкоциты в крови у малыша будут иметь нормальный уровень. Средним значением показателя для здорового ребенка является 9-30 млрд/л. Это намного выше, чем норма для взрослого пациента.
Отклонения
Отклонениями считаются как пониженные, так и повышенные лейкоциты у новорожденного.
К первой категории относятся значения ниже 9 млрд/л, ко второй — показатели, превышающие 30 млрд/л.
Низкий уровень лейкоцитов обнаруживается редко, он не оказывает выраженного влияния на состояние ребенка. Повышение показателя не должно оставаться без внимания.
Почему повышен уровень клеток у младенцев
Изменению состава крови у младенца могут способствовать различные факторы. Усиленную выработку белых кровяных телец вызывают как патологические состояния, так и некоторые физиологические причины.
Физиологический лейкоцитоз
Если повышенные лейкоциты в крови обнаруживаются в результате воздействия физиологических раздражителей, беспокоиться не стоит. Такая форма лейкоцитоза не требует медицинского вмешательства. Устранить отклонение помогает прекращение влияния раздражителя. К провоцирующим факторам относятся:
- повышенная двигательная активность ребенка перед забором крови;
- пережитые в недавнем времени стрессы, выражающиеся постоянным плачем;
- изменение температуры окружающей среды (купание в теплой ванне и прогулка в жаркую погоду могут влиять на состав крови);
- критические периоды (2 и 14 сутки после рождения, сопровождающиеся спонтанным повышением числа лейкоцитов);
- употребление кормящей женщиной большого количества белковой пищи;
- введение прикорма.
Патологический лейкоцитоз
Патологический лейкоцитоз у новорожденного является реакцией кроветворной системы на инфекционные, токсические, лучевые и воспалительные поражения. Отклонение вызывается повышенной вязкостью крови или недолеченными простудными заболеваниями матери.
Заболевания
Если забор крови для анализа был произведен правильно, а физиологические раздражители отсутствуют, повышение числа белых клеток свидетельствует о наличии патологии. К причинам лейкоцитоза у новорожденных и грудничков относятся:
- тяжелые аллергические реакции;
- инфекционные заболевания, сопровождающиеся нагноением (воспаление среднего уха и коры головного мозга, пневмония, холецистит);
- нарушение функций почек и кишечника;
- вирусные инфекции (острые респираторные заболевания, краснуха, корь);
- грибковые поражения ротовой полости, пищевода и кишечника;
- паразитарные инвазии;
- аутоиммунные воспалительные процессы;
- ожоги и травмы;
- кровопотеря;
- заболевания кроветворной системы;
- онкологические патологии;
- перенесенные в недавнем времени хирургические вмешательства.
Препараты
Повышению количества лейкоцитов у новорожденного способствует употребление матерью некоторых лекарственных средств. Препараты оказывают влияние на состав крови ребенка как в период внутриутробного развития, так и при питании грудным молоком. К лекарственным средствам, вызывающим лейкоцитоз, относятся:
- Метилурацил;
- гормональные противовоспалительные средства;
- противовирусные и иммуномодулирующие препараты;
- кровоостанавливающие средства.
Почему содержание понижено
Лейкопения у детей первого года жизни обнаруживается редко. Снижению числа белых кровяных телец способствуют сбои в работе кроветворной системы. Причинами подобного нарушения считаются следующие патологии:
- Токсоплазмоз. Паразитарное заболевание человеку передается от домашних животных. Будущая мать заражается при уходе за кошками и собаками. Инфицирование плода происходит при отсутствии антител в организме беременной женщины. У взрослого человека болезнь протекает бессимптомно, однако у ребенка могут возникать врожденные пороки развития.
- ВИЧ-инфекция. Вирус в организм ребенка может проникнуть на поздних стадиях внутриутробного развития, при прохождении по родовым путям или употреблении грудного молока. Лейкопения у новорожденного может быть вызвана введением высокоактивных антиретровирусных препаратов, препятствующих инфицированию плода. Ребенок будет здоровым, однако состав его крови будет изменен.
- Листериоз. Бактерии передаются ребенку от зараженной матери. Листерии провоцируют воспалительные процессы, негативно отражающиеся на составе крови.
- Цитомегаловирусная инфекция. Возбудитель нарушает функции иммунной системы.
- Врожденные пороки мочевыводящих путей.
- Туберкулез.
- Введение химиотерапевтических средств в период беременности.
Как привести уровень лейкоцитов в норму
Выбор способа лечения зависит от причины, по которой повышается у новорожденного число лейкоцитов. Врач должен обращать внимание и на общее состояние ребенка.
Повышенные значения
При физиологическом лейкоцитозе в крови у новорожденного показатели нормализуются после прекращения влияния раздражителя. В остальных случаях назначается медикаментозное лечение, в схему которого входят следующие препараты:
- Антибиотики (Ампициллин, Цефазолин). Антибактериальная терапия направлена на устранение очагов инфекции, провоцирующих усиленную выработку лейкоцитов. Инъекции делаются каждые 8 часов в течение недели.
- Интерфероны. Генферон и Виферон обладают антипролиферативным и иммуномодулирующим действием. Они нормализуют работу иммунитета и устраняют вирусные инфекции. Препараты применяются при остром течении заболевания, их можно сочетать с другими лекарственными средствами.
- Нестероидные и гормональные противовоспалительные средства (Гидрокортизон, Нимесил). Препараты прекращают развитие воспалительного процесса, нормализуя работу костного мозга.
- Антигистаминные средства (Фенистил, Зиртек). Применяются при лейкоцитозе аллергического происхождения.
- Химиотерапевтические препараты (Метотрексат). Назначаются при выраженном повышении числа белых кровяных клеток, представляющем опасность для жизни ребенка.
Дополнительно проводят плазмоферез (очищение крови от токсичных веществ) и лейкоферез (удаление лейкоцитов).
Пониженные показатели
При снижении числа лейкоцитов применяются следующие терапевтические методики:
- временное создание стерильных условий для проживания ребенка;
- устранения очагов инфекций;
- прекращение облучения и введения химиотерапевтических средств;
- своевременное лечение вирусных инфекций;
- введение противогрибковых средств;
- стимуляция выработки белых кровяных клеток;
- переливание донорской лейкоцитарной массы;
- введение лекарственных средств, нормализующих метаболические процессы (Метилурацила, Пентоксила);
- проведение дезинтоксикационной терапии (это значит, что из организма и крови ребенка удаляются токсичные продукты обмена и отравляющие вещества);
- введение препаратов, стимулирующих функции кроветворной системы (Филграстима).
Последствия отклонений
Если у ребенка в течение длительного времени повышены лейкоциты в крови, могут возникать следующие последствия:
- Заболевания кроветворной системы. Наиболее опасными считают гемолитическую анемию, лейкоз и лейкемию, характеризующиеся высокой вероятностью летального исхода.
- Ишемические поражения сердца и головного мозга. Сопровождаются болевым синдромом, нарушением кровообращения, задержкой психофизического развития.
- Гидроцефалия. Патология сопровождается накоплением жидкости в черепной коробке и сдавливанием структур головного мозга.
- Пороки сердечных клапанов.
Избежать возникновения подобных осложнений помогает своевременное устранение причин лейкоцитоза.
Источник
Детям часто приходится сдавать кровь на анализ. Это делается во время плановых осмотров или при болезни. Значение одного из основных показателей, лейкоцитов, может многое рассказать о состоянии ребенка. Чтобы понимать, почему они отклоняются от нормы, нужно знать основные функции «белых» кровяных телец.

Ребенок
Понятие лейкоцитов
Лейкоциты – «белые» клетки крови, находящиеся на страже иммунитета. Основная их задача – обнаружить вредоносные бактерии, вирусы и обезвредить их. Также они реагируют на инородные тела, шлаки.
Несмотря на определение, лейкоциты при ближайшем рассмотрении в микроскоп розово-фиолетовые. Они активно двигаются по организму, обнаруживая и идентифицируя опасные тела. Лейкоциты свободно перемещаются сквозь стенки капилляров, чтобы добраться до патогенных частиц.
Обратите внимание! «Белые» кровяные тельца стремятся в места скопления опасных вирусов и бактерий, они уничтожают их вместе с зараженными клетками. В результате образуется гной, это и есть лейкоциты, выполнявшие свою работу.
Виды и функции лейкоцитов
Выделяют следующие виды лейкоцитов:
- Нейтрофилы. Это самая обширная группа. Нейтрофилы находятся в тканях и формируют резерв, располагаясь в костном мозге. Как только организм испытывает в них нужду, они активизируются. Они первыми пребывают в места скопления микробов и токсинов. Быстро перемещаясь по организму, они стремятся уничтожить зараженные клетки и чужеродные частицы. Один нейтрофил убивает около 20-30 микробов, он действует на них собственными ферментами и бактерицидными веществами. Если он погибает, размножение бактерий не прекращается;
- Эозинофилы. Это немногочисленная группа лейкоцитов. Они также свободно двигаются по организму и проникают к месту опасности. Но, по сравнению с нейтрофилами, их не так много, поэтому роль у них не такая значительная. При возникновении аллергических реакций в организме активизируются тучные клетки, на уничтожение которых направляются эозинофилы. Поэтому их количество возрастает при заражении глистами, аллергиях. Также при этом разрушаются базофилы, еще один вид лейкоцитов. При борьбе с тучными клетками выделяется гистамин, который провоцирует симптомы аллергии. Если он попадает в кровь в больших количествах, возникает, например, отек слизистых оболочек, появляются высыпания на коже. Именно эозинофилы призваны уничтожить опасный гистамин;
- Базофилы. Вид лейкоцитов, производящий гистамин, который помогает расширить капилляры, что необходимо для заживления клеток и тканей. Еще базофилы выделяют гепарин, создающий препятствия для свертывания крови в области воспаления. Их количество увеличивается при аллергиях, стрессах и воспалениях;
- Моноциты. Это главная действующая сила против микробов. Они работают эффективнее нейтрофилов в этом направлении в несколько раз. Также они способны выжить и сохранить активность в кислой среде. Это еще одно преимущество перед нейтрофилами, погибающими в таких условиях. Они не только борются с микробами, но и очищают организм от погибших нейтрофилов;
- Лимфоциты. Этот вид лейкоцитов после того, как попадает в ткани, способен вернуться обратно в кровь. Они живут довольно продолжительное время, в отличие от других видов, зачастую существующих несколько дней.

Лейкоциты под микроскопом
Лейкоцитарная формула
Лейкоцитарная формула характеризует значения всех видов лейкоцитов. При этом определяют не только их абсолютные значения. Важно, сколько процентов занимает каждый вид в общем объеме кровяных телец.
Нормальные значения у ребенка
Нормальные значения у ребенка зависят от его возраста. Так показатели на первый день жизни и через месяц сильно отличаются.
Нормальные значения лейкоцитов у ребенка до года
| Показатель | Новорожденный | 1 месяц | 6 месяцев | 1 год |
|---|---|---|---|---|
| Лейкоциты, *〖10〗^9/л | 8,5-24,5 | 6,5-13,5 | 5,5-12,5 | 6,0-12 |
| Нейтрофилы палочкоядерные, % | 1-17 | 0,5-4 | ||
| Нейтрофилы сегментоядерные, % | 45-80 | 15-45 | ||
| Эозинофилы, % | 0,5-6 | 0,5-7 | ||
| Базофилы, % | 0-1 | |||
| Лимфоциты, % | 12-36 | 40-76 | 42-74 | 38-72 |
| Моноциты, % | 2-12 | |||
Изменение показателей позволяет оценить процессы, происходящие в организме, определить наличие вирусной или бактериальной инфекции.
Существует такое понятие, как сдвиг лейкоцитарной формулы:
- Влево она смещается, если растет количество палочкоядерных нейтрофилов. Значит, организм находится под воздействием инфекции;
- Вправо формула сдвигается, соответственно, при уменьшении палочкоядерных нейтрофилов и росте сегментоядерных. Это может свидетельствовать о проблемах с почками и печенью.
В любом случае только результаты анализов не представляют полную картину о состоянии ребенка. После осмотра, в частности, изучения горла, ощупывания лимфоузлов и беседы с родителями врач назначает дополнительные исследования, чтобы поставить точный диагноз и назначить лечение.
Обычно в первую очередь направляют на общий анализ мочи, чтобы исключить инфекцию мочевыводящих путей и проконтролировать работу почек.
Прием врача
Обратите внимание! Расшифровать результаты анализов может только специалист, который понимает, что могло увеличить и уменьшить основные показатели. Он сразу определит, идет ли речь об опасном заболевании или волноваться не стоит.
Диагностика лейкоцитоза
При лейкоцитозе количество «белых» кровяных телец возрастает, по сравнению с их нормальным значением. Повышение может быть незначительным или сильным.
Так, уровень лейкоцитов растет после еды или во время нагрузок. Это физиологические процессы, опасности они не несут. Через небольшой промежуток времени показатели приходят в норму. Если подобный рост рассматривается как патологическая реакция организма, речь идет о воспалительном процессе.
Известный педиатр Комаровский признает необходимость общего анализа крови. Он, в первую очередь, позволяет определить природу заболевания, бактериальную или вирусную. Это является основой для последующего лечения. Если организм атакуют бактерии, то без антибиотиков справиться будет тяжело, на вирусы же они не действуют. Поэтому их назначение не имеет смысла, так же, как и применение противовирусных препаратов. Иммунитет к ним обычно вырабатывается на 6-7 день, и организм сам справляется. Если этого не происходит, и болезнь развивается, скорее всего, присоединилась бактерия.
Возможные симптомы у ребенка
Когда лейкоциты повышены у ребенка, это указывает не только на то, что он болен, но и на то, что иммунная система активна. Защитные силы организма начали борьбу с патогенными микроорганизмами.
На лейкоцитоз у ребенка могут указывать следующие симптомы:
- Повышение температуры тела без установления причины;
- Слабость и головокружение;
- Нарушение пищеварения, отсутствие аппетита, потеря в весе;
- Тошнота, рвота;
- Головная боль и мигрень;
- Ломота в суставах и мышцах;
- Расстройство сна, чаще всего бессонница. Ребенок становится тревожным, вздрагивает;
- Усиленная потливость;
- Капризность и раздражительность.
Грудной ребенок не сможет рассказать о своем самочувствии, родителям лишь приходится догадываться о существующих проблемах. Насторожить должно то, что поведение малыша изменилось, он стал не таким, как раньше. Когда такое происходит один раз, а затем малыш снова становится собой, то беспокоиться не стоит. Если состояние затягивается, поведение и самочувствие ухудшаются, то необходимо обратиться к педиатру.

Расстроенный ребенок
Нужно помнить! У грудничка нормальной считается температура до 37,5°. При этом он спокоен и активен, никаких неприятных симптомов не наблюдается. Зачастую это связано с некомфортными условиями в помещении и слишком теплой одеждой. Если температура выше, и малыш начинает капризничать, стоит проконсультировать с врачом.
Как правильно сдавать кровь
Сдавать кровь нужно натощак: как минимум два часа до процедуры малыш не должен есть. Иначе это не только повлияет на результаты исследования, но может испортить сам материал – кровь младенца может свернуться, тогда забор придется повторить в другой день. Утром можно предложить ребенку только воду, в небольшом объеме. Лучше взять перекус с собой и сразу после процедуры обрадовать младенца.
Обратите внимание! Когда нет возможности сдать кровь натощак, то при повторном анализе нужно провести его в то же время и лучше не менять лабораторию. Главное – создать одинаковые условия, чтобы отследить изменение показателей.
Лучше осуществить процедуру с первого раза, чтобы малыш не испытывал лишний стресс, который также может повлиять на результаты анализов. Сильные эмоции, как и физическая нагрузка, приводят к росту лейкоцитов.
Если ребенок проходит медикаментозную терапию, то нужно предупредить об этом врача. Он определит, повлияет ли это на результат, или посоветует перенести прием лекарства на время после взятия анализа.
Чем меньше ребенок, тем сложнее ему объяснить значимость процедуры, поэтому придется его отвлекать. У плачущего младенца кровь взять намного сложнее, он вырывает и сжимает ручки, поэтому приходится добывать материал по капле. В результате процесс затягивается, у малыша от страха может начаться истерика.
Если младенец замерз, то нужно согреть его руки, чтобы ускорить процесс забора крови.
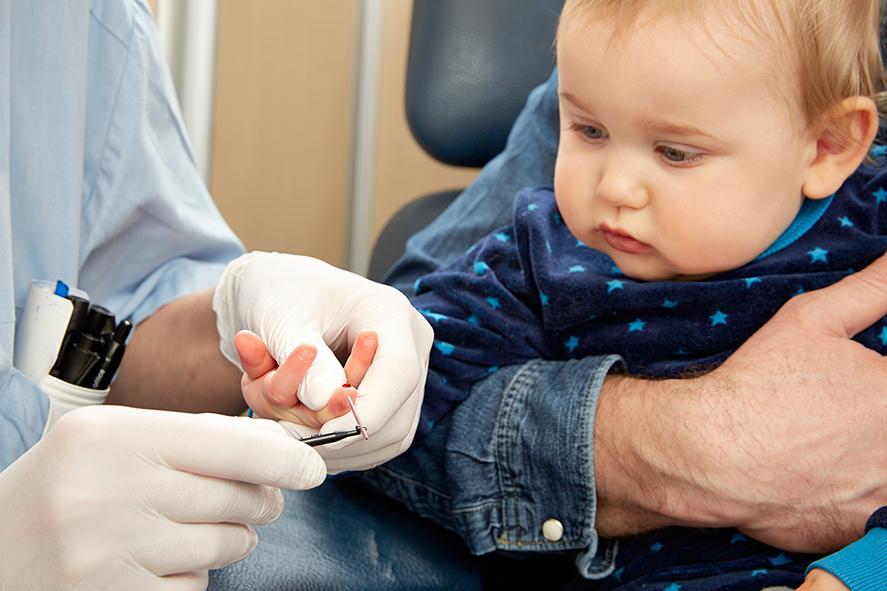
Забор крови
Нужно с самого детства объяснять детям, куда они идут и зачем. Нельзя пугать младенцев врачами и белыми халатами, они должны понимать, что люди работают для их блага, их задача – помогать и лечить.
О чем свидетельствует повышение лейкоцитов
Если в крови у ребенка повышены лейкоциты, значит, организм обнаружил угрозу и принялся с ней бороться. Возможно, он справится самостоятельно, но часто нужно обращаться к медикаментозной терапии, чтобы избавиться от воспаления и нормализовать состояние ребенка. По показателям врач определит, что стало причиной лейкоцитоза в крови у ребенка:
- Высокие лейкоциты обычно говорят о наличии бактериальной инфекции, если при этом растет СОЭ, и падает гемоглобин. Минимально допустимое значение последнего показателя – 110 г/л. Иногда, чтобы его поднять, приходится принимать препараты железа. При этом диагностируют анемию, которая часто сопровождается понижением тромбоцитов. Скорость оседания эритроцитов должна быть ниже 10 мм/час. Если все три показателя: лейкоциты, гемоглобин и СОЭ, не в норме, то, скорее всего, врач назначит антибактериальную терапию;
- Ростом нейтрофилов организм реагирует на распространение бактериальной или грибковой инфекции. Если показатели сильно завышены, то думают о панкреатите, болезнях костного мозга. Также такие изменения могут сопровождать сильные ожоги и гнойные процессы. После болезни нейтрофилы могут быть понижены, если они не успели восстановиться в результате борьбы с вредными телами. При этом обычно наблюдается рост лимфоцитов;
- Высокие значения моноцитов сигнализируют о наличии вирусной инфекции, часто указывают на развитие болезней герпесного типа;
- Превышение эозинофилов случается при глистной инвазии, аллергии. Так, например, у малышей с расстройством стула, без наличия других симптомов, можно заподозрить непереносимость белка коровьего молока;
- Роста базофилов у детей практически не наблюдается. Он сопровождает анафилактический шок, язвенные заболевания желудка;
- Высокие лимфоциты подтверждают распространение вируса. Это случается при детских инфекциях, таких как корь, краснуха, ветрянка. Также вызывают их рост коклюш и туберкулез. Чаще всего увеличение числа лимфоцитов связано с развитием аденовирусной инфекции, которая может затрагивать дыхательные пути, провоцировать конъюнктивит, расстраивать работу кишечника.
Обратите внимание! Все показатели нужно оценивать в совокупности. По значению одного из них нельзя поставить диагноз.
Когда повышены лейкоциты у ребенка, обязательно необходимо смотреть на другие показатели. Нужно связать их, чтобы перед глазами предстала точная картина, это сможет сделать только врач.
Профилактические меры
Профилактические меры должны быть направлены на восстановление и укрепление пониженного иммунитета ребенка. К ним относятся:
- Полноценное и здоровое питание;
- Прогулки на свежем воздухе и достаточная активность ребенка в течение дня;
- Комфортные условия дома, поддержание оптимальной температуры и влажности;
- Употребление необходимого по возрасту количества жидкости;
- Закаливание организма. Это не значит, что нужно обливать младенца ледяной водой. Можно, например, купать его в прохладной ванной, но делать это постепенно. Начиная с комфортной для младенца температуры воды, каждый день делать ее ниже на один градус. Для каждой возрастной группы определены минимальные ее значения. Так, детей до года не нужно купать в воде, температура которой ниже 26-27 градусов. После 12 месяцев можно принимать более прохладные ванны, но продолжать следить, чтобы вода была теплее 23-24 градусов.

Купание
Чтобы контролировать состояние ребенка, нужно своевременно приходить на плановые осмотры к педиатру, сдавать необходимые анализы. Если у карапуза обнаружены повышенные лейкоциты, и назначено лечение, то можно провести повторное обследование через 10-14 дней. Если понизить показатели не удалось, то необходимо менять тактику лечения, опираясь на новые результаты.
Лейкоциты в крови у ребенка повышаются, когда иммунитет начинает активно работать. Он борется с воспалением, уничтожая патогенные организмы и частицы. Его действий не всегда бывает достаточно, чтобы малыш выздоровел. Общий анализ крови подскажет, как помочь иммунитету и не навредить ребенку.
Видео
Источник
