Синдром шегрена в анализе крови

Медучреждения, в которые можно обратиться
Общее описание
Синдром Шегрена (СШ), его еще называют «сухим синдромом» — это аутоиммунное заболевание с преимущественным поражением экзокринных желез. Это приводит к возникновению сухости слизистых оболочек глаз, ротовой полости, носа, гортани, трахеи, бронхов, женских половых органов, желудка. Заболевание довольно редкое, им страдают, в основном, лица женского пола. Из десяти заболевших девять — женщины молодого и зрелого возраста. Часто СШ сочетается с другими системными заболеваниями и СПИДом.
Природа заболевания на сегодняшний день неизвестна, но известны причины, способствующие ее возникновению. Ими являются:
- генетическая детерминация;
- стрессовое состояние;
- переохлаждение организма;
- хроническое переутомление;
- хронические вирусные инфекции.
Как считается, сочетание этих факторов приводит к активации T и B лимфоцитов, которая, в конечном счете, заканчивается лимфоцитарной и плазмоклеточной инфильтрацией всех экзокринных желез, что является основным гистоморфологическим признаком СШ. Причем страдают все железы, независимо от их размера.
СШ не является жизнеугрожающим состоянием, однако существенно ухудшает качество жизни. Отсутствие адекватного лечения приводит к возникновению осложнений и инвалидизации пациентов.
Симптомы синдрома Шегрена
-
 ощущение сухости во рту, глотке, носу;
ощущение сухости во рту, глотке, носу; - затруднение проглатывания пищи, особенно сухой;
- образование язв в ротовой полости;
- частые носовые кровотечения;
- жжение, зуд, ощущение присутствия инородного тела в глазах;
- светобоязнь;
- покраснение конъюнктивы;
- увеличение околоушных слюнных желез;
- сухость кожного покрова;
- болезненность вагины во время коитуса у женщин;
- лихорадка;
- артралгии и скованность в суставах;
- миалгии;
- алопеция.
Диагностика синдрома Шегрена
Клиническая картина СШ весьма специфична, однако требует дополнительных лабораторно-инструментальных исследований. К ним относятся:
- ОАК: анемия, лейкопения, ускоренная СОЭ.
- ОАМ: протеинурия.
- Биохимический анализ крови: гиперпротеинемия, повышение уровней γ-глобулинов, фибрина, серомукоида, сиаловых кислот, ревматоидного фактора в максимальных титрах.
- Иммунологическое исследование: повышение уровней иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, увеличение количества В-лимфоцитов, уменьшение количества Т-лимфоцитов.
- Тест Ширмера: уменьшение слезной продукции (менее 10 мм за 5 мин.).
- Сиалография (контрастная Р-графия слюнных желез): визуализация полостей не менее 1 мм в диаметре.
- УЗИ слюнных желез.
- Биопсия слюнных желез для гистоморфологической верификации диагноза: лимфоплазмоклеточная инфильтрация из более чем одного очага, состоящего более чем из 50 лимфоцитов.
Диагноз СШ считается установленным, если соответствует 2-м из 3-х критериев, а именно: ксерофтальмия, ксеростомия, наличие у больного любого другого системного заболевания соединительной ткани.
Лечение синдрома Шегрена
Основная роль в патогенетическом лечении СШ принадлежит глюкокорткоидным гормонам и цитостатическим препаратам. Их назначение хорошо сочетается с эфферентной терапией: плазмаферезом и гемосорбцией.
Местная заместительная (симптоматическая) терапия проводится с целью устранения сухости слизистых и предупреждения вторичного инфицирования.
При адекватной поддерживающей терапии и отсутствии тяжелых осложнений прогноз для жизни благоприятный.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
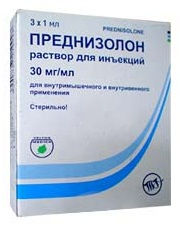

- Преднизолон (синтетический глюкокортикоидный препарат). Режим дозирования: в начальной стадии болезни Шегрена при отсутствии признаков системных проявлений и умеренных нарушениях лабораторных показателей целесообразно длительное лечение преднизолоном внутрь в малых дозах (5–10 мг/день). Пульс-терапия высокими дозами преднизолона 1000 мг метилпреднизолона внутривенно ежедневно в течение трех дней подряд с последующим переводом на умеренные дозы преднизолона (30–40 мг/день). Курс лечения длительный.
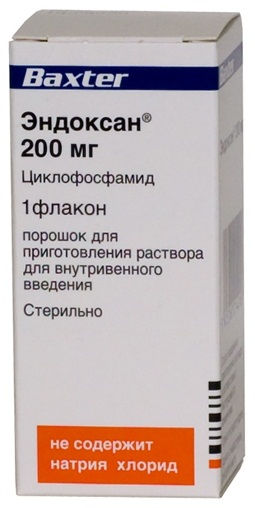
- Циклофосфамид (Циклофосфан, Эндоксан) — цитостатический препарат. Режим дозирования: пульс-терапия высокими дозами преднизолона и циклофосфана (1000 мг метилпреднизолона внутривенно ежедневно в течение трех дней подряд и однократное внутривенное введение 1000 мг циклофосфана) с последующим переводом на умеренные дозы преднизолона (30–40 мг/день) и циклофосфамида 200 мг внутримышечно 1–2 раза в неделю при отсутствии воздействия на печень, является наиболее эффективным методом лечения больных с тяжелыми системными проявлениями болезни Шегрена, как правило, хорошо переносится больными и позволяет избежать многих осложнений, связанных с длительным приемом высоких доз преднизолона и цитостатиков. Курс лечения длительный. Пациентам не рекомендуется употреблять в пищу грейпфрут или пить сок из грейпфрута, поскольку в грейпфруте содержится соединение, которое может нарушать активацию циклофосфамида в организме.
Рекомендации
Рекомендуется консультация ревматолога.
Что нужно пройти при подозрении на синдром Шегрена
Общий анализ крови
Отмечается анемия, лейкопения, ускоренная СОЭ.
Анализ мочи общий
Характерна протеинурия.
Биохимический анализ крови
Выявляются гиперпротеинемия, повышение уровней γ-глобулинов, фибрина, серомукоида, сиаловых кислот, ревматоидного фактора в максимальных титрах.
Иммунологические исследования
Отмечаетя повышение уровней иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, увеличение количества В-лимфоцитов, уменьшение количества Т-лимфоцитов.
Исследование биопсийного материала
Биопсия слюнных желез для гистоморфологической верификации диагноза: лимфоплазмоклеточная инфильтрация из более чем одного очага, состоящего более чем из 50 лимфоцитов.
Анализ крови на антитела к тиреоглобулину
Повышена концентрация антител к тиреоглобулину в 35% случаев.
Анализ на ревматоидный фактор
Титр РФ может быть понижен.
Анализ крови на маркеры системной красной волчанки
При синдроме Шегрена наблюдается высокая концентрация антител класса IgG к двуспиральной ДНК.
Источник
Ранняя диагностика и лечение синдрома Шегрена позволяют предотвратить развитие осложнений заболевания. К сожалению, своевременная постановка диагноза затруднена и, как показывает клиническая практика, с момента появления симптомов и до начала необходимого лечения проходит в среднем 3 года.

Клинические проявления синдрома Шегрена часто совпадают с другими аутоиммунными заболеваниями. Помимо этого, сухость слизистых (характерный симптом болезни) наблюдается при длительном приеме некоторых лекарственных средств (например, антидепрессантов, лекарств от аллергии и гипертонии). Всё это затрудняет своевременную постановку диагноза.
Общие сведения о болезни
Синдром Шегрена — аутоиммунное заболевание, то есть организм вырабатывает антитела к собственным тканям, вызывая их повреждение. При патологии чаще страдают железы внешней секреции, главным образом слюнные и слезные. Периодическая атака иммунной системы обуславливает хроническо-рецидивирующие течение заболевания, которое часто переходит в более сложное, системное расстройство. В процесс вовлекаются другие ткани и органы, такие как суставы, кожа, почки, легкие, нервная система и органы пищеварения. Характерно необычное накопление (инфильтрация) в тканях желез определенного типа лейкоцитов и лимфоцитов.
При синдроме Шегрена страдают количественный и качественный состав слюны и слезной жидкости, что приводит к появлению основного признака — ощущения сухости в ротовой полости и слизистой глаз. Возможно «пересыхание» и других слизистых. Ощущение песка в глазах, опухшие слюнные железы, трудности с глотанием и потеря вкуса или снижение его восприятия — основные жалобы.
Симптомы могут появиться в любом возрасте, но чаще всего синдром Шеринга диагностируется после 40 лет. У женщин болезнь выявляется в девять раз чаще, чем у мужчин. Считается, что это второе наиболее часто встречаемое аутоиммунное заболевание после системной красной волчанки.
Причина возникновения синдрома Шегрена неизвестна, ученые предполагают, что появление болезни — это сочетание генетических факторов и окружающей среды. Они считают, что триггером синдрома Шегрена у некоторых людей, которые генетически предрасположены, может быть как бактериальная, так и вирусная инфекция.
Патологическое состояние может быть как первичным, так и вторичным (появится на фоне другого заболевания):
- Первичный синдром Шегрена — развивается постепенно, снижение функции слюны и слезной железы нарастает медленно и без каких-либо других нарушений.
- Вторичный синдром Шегрена — возникает, когда у человека уже есть аутоиммунное заболевание, например такое как системная красная волчанка, полимиозит, склеродермия или ревматоидный артрит.
Осложнениями синдрома Шегрена являются инфекционное воспаление и опухоли слюнных желез, ротовой полости, повреждение глаз, заболевания почек и пневмония (воспаление легких). При беременности, если у женщины имеются аутоантитела, связанные с синдромом Шегрена, существует повышенная угроза выкидыша. С аутоиммунным повреждением слюнных желез связывают и повышенный риск развития лимфомы.
Довольно часто диагноз ставят с запозданием. Порой окончательный диагноз подтверждается через несколько лет после появления симптомов заболевания. Чтобы помочь практикующим врачам своевременно поставить диагноз, были разработаны классификационные критерии синдрома Шегрена. (Подробнее см. В разделе «Диагностика».)
Признаки и симптомы
Начало заболевания, тяжесть проявлений и скорость прогрессирования вариабельны и могут отличаться у разных пациентов. Характерно присутствие неспецифической симптоматики (хроническая усталость и лихорадка), а также симптомов, связанных с поражением кожи, суставов, легких, нервов, почек и пищеварительного тракта. Разнообразие и неспецифичность клинических симптомов обуславливает задержку постановки диагноза синдрома Шегрена. Примеры признаков и симптомов заболевания:

Сухость глаз — один из признаков синдрома Шегрена
- Нарушения в восприятии запахов и вкуса.
- Сухой кашель.
- Ощущение песка в глазах.
- Сухость во рту, затрудненное глотание и нарушение речи.
- Сухая кожа и сыпь.
- Усталость.
- Отек и боль в суставах.
- Мышечная боль.
- Онемение или покалывание в руках или ногах (невропатия).
- Отек языка в сочетании с болью в горле.
- Опухшие слюнные (околоушные) железы.
- Сухость влагалища.
- Расстройство желудка, раздражение кишечника.
- Рецидивирующий бронхит или пневмония.
Сухость глаз и кожных покровов — только два признака из большого разнообразия симптомов синдрома Шегрена, которые встречаются и при других заболеваниях.
Диагностика
Не существует «конкретного» теста, который мог бы со стопроцентной точностью подтвердить, что это синдром Шегрена. Обычно практикующий врач назначает определенную панель лабораторных анализов и других тестов, чтобы поставить диагноза, при этом учитываются результаты физического обследования, а также данные кропотливо собранного анамнеза (история болезни).
Анализы для выявления аутоантител:
- Антиядерные антитела (АНА) — первичный анализ на аутоиммунные нарушения; тест положителен в большинстве случаев синдрома Шегрена.
- Антитела, специфичные для синдрома Шегрена — анти-SS-A (также называемый Ro) и анти-SS-B (другое название La); тесты на эти антитела, как правило, входят в обязательную панель при диагностике синдрома Шегрена, в большинстве случаев результат положительный.
- Ревматоидный фактор (РФ) — может быть положительным.
- Anti-dsDNA — аутоантитело используется для диагностики многих аутоиммунных заболеваниях; этот тест является специфичным для системной красной волчанки, иногда при синдроме Шеринга могут наблюдаться низкие уровни этих антител.
Другие методы лабораторной диагностики:
- Скорость оседания эритроцитов (СОЭ) — указывает на воспаление и часто повышена при аутоиммунных заболеваниях, в частности, и при синдроме Шегрена.
- С-реактивный белок (СРБ) — еще один распространенный тест на воспаление, обычно повышен.
- Комплексная метаболическая панель (КМП) — позволяет оценить функцию различных органов, в том числе и почек.
- Общий анализ крови (развернутый клинический) — может быть назначен с целью подтверждения или исключения анемии, а также низкого уровня лейкоцитов, что иногда наблюдается при этом заболевании.
Инструментальные методы диагностики:
- Биопсия слюнных желез — хирургическим путем удаляется небольшая слюнная железа, расположенная за губой, после чего биопсийный материал исследуется под микроскопом. Процедура позволяет выявить специфическое воспаление (скопления лейкоцитов, называемых лимфоцитами), которое характерно для заболевания.
- Тест Ширмера — для определения количества продуцируемой слезной жидкости.
- Окрашивание конъюнктивы бенгальским розовым или лиссаминово-зеленым — для оценки степени поражения поверхности глаза, возникшее в результате недостаточного увлажнения.
- Поток слюны — измеряет количество слюны, произведенной за определенный период времени
- Сцинтиграфия слюнных желез — исследование ядерной медицины, радиоизотоп вводится в вену и отслеживается, сколько времени требуется для его накопления в слюнных железах.
Лечение
Нет конкретного лекарственное средства от синдрома Шегрена. Лечение может варьировать в зависимости от тяжести симптомов. Обычно лечебные мероприятия направлены на облегчение симптоматики и предотвращение или минимизацию возникших повреждений тканей.
Ксерофтальмии (сухие глаза) можно лечить применяя искусственные слезы, стимуляторы слез и / или глазные капли-любриканты. Если это не помогает, то возможно использование силиконовых пробок, которое временно устанавливаются в слезные каналы. Они препятствуют оттоку жидкости с поверхности глаза, это помогает сохранить увлажняющий эффект слез.

Жевательная резинка без сахара
При борьбе с сухостью во рту может помочь частое питье небольшого количества воды или жевательная резинка без сахара. Это стимулирует выработку слюны. По необходимости можно смазывать слизистую полости рта «искусственной слюной» в виде жидкости для полоскания, спрея или геля. В некоторых случаях могут быть предписаны лекарства, которые увеличивают выработку слюны.
Регулярная гигиена полости и осмотры у стоматолога — важны, так как больные подвержены кариесу.
Боль в суставах и другие симптомы артрита устраняют с помощью аспирина или используются другие неспецифические противовоспалительные средства.
При тяжелом течении заболевания, когда поражаются внутренние органы тела, могут быть назначены препараты, которые ослабляют иммунную систему (иммунодепрессанты) — глюкокортикоиды или циклоспорины.
Гидроксихлорохин (Плакенил), препарат, разработанный для лечения малярии, часто помогает синдроме Шегрена. Также могут быть назначены препараты, подавляющие иммунную систему, такие как метотрексат, дексаметазон и циклоспорин.
Синдром Шегрена протекает по-разному, поэтому важно подробно обсудить с врачом варианты терапии, что поможет совместно разработать лучший план лечения.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Источник
Большинство нарушений работы живого организма спровоцированы конкретными внешними раздражителями, но существует отдельная категория болезней, когда наш иммунитет начинает масштабно уничтожать нормальные клетки. Это говорит о сбое непосредственно в процессе распознавания родных и чужеродных клеток. Защитные силы работают против клеток соединительной ткани, вызывая сбои в работе многих органов — это и есть синдром Шегрена.

Что такое синдром Шегрена
Болезнь или синдром Шегрена – аутоиммунное заболевание, поражение соединительной ткани в разных системах организма. Синдром относится к группе коллагенозов. Это однотипные функциональные и морфологические изменения ткани, преимущественно ее коллагеновых волокон. Для коллагенозов характерно постоянное прогрессирование и вовлечение органов, структур опорно-двигательного аппарата, кожного покрова и сосудов. Болезнь Шегрена признана самой распространенной среди всех коллагенозов.
Чаще всего болезнь Шегрена выявляют у женщин 20-60 лет, хотя преимущественно после 40, когда гормональный фон меняется в силу климакса. Конкретные причины аутоиммунного сбоя не выяснены, но из самых вероятных врачи выделяют наследственную предрасположенность и агрессивный ответ на появление инфекции.
Читайте также: При воздействии аппарата Визотроник на все органы глаза изменения в их работе происходят на рефлекторном уровне, независимо от сознания пациента.
Существует теория, что причиной уничтожения иммунитетом родных клеток становятся различные вирусы. Они действуют бессимптомно, встраивая свои белки в клеточные мембраны здоровых клеток, заставляя защитную систему воспринимать их чужеродными и атаковать. Этот механизм является основой многих болезней, но системные расстройства работы соединительной ткани имеют больше всего аутоиммунных факторов.
Соединительная ткань выступает «фундаментом» для всех органов, через нее обеспечиваются многие обменные и иммунные процессы. Поэтому болезни соединительной ткани относят к ряду очень тяжелых, которые сильно влияют на жизнь человека. Если артрит локализуется в суставах, ревматизм в сердце, а болезнь Бехтерева в позвоночнике, то при синдроме Шегрена страдают железы лимфатической системы и слизистые оболочки.
Болезнь начинается с агрессивного ответа иммунитета, когда появляются антитела к нормальным клеткам и начинается инфильтрация железистых протоков. Затрагиваются преимущественно железы внешней секреции (слюнные, слезные, вагинальные). Когда болезнь распространяется на весь организм, у трети пациентов выявляют миозит (воспалительное поражение мышечной ткани), нефрит (воспалительное разрушение почек), васкулиты (продуктивный или продуктивно-деструктивный), воспаление легких. Болезнь Шегрена могут выявить при обследовании на предмет артрита, тиреоидита Хасимото и системной волчанки.
Формы и стадии синдрома Шегрена
Различают подострую и хроническую формы заболевания. Для подострой больше характерны внежелезистые симптомы: ревматологические нарушения, васкулиты и соответствующие кожные поражения, сбои в работе почек и ПНС. Хроническая отличается преобладанием железистых отклонений: неправильная работа желез, заболевания ЛОР-органов.
По степени выраженности симптомов выделяют раннюю, выраженную и позднюю стадии. Негативные изменения в соединительной ткани происходят с разной интенсивностью. При высокой степени интенсивности отмечаются симптомы паротита, стоматита, конъюнктивита и артрита. В тяжелых случаях диагностируют генерализированную лимфаденопатию (увеличение узлов лимфатической системы) и гепатоспленомегалию (увеличение селезенки и печени). По результатам лабораторных анализов выявляют бурный воспалительный процесс.
Умеренная интенсивность выражается в уменьшении иммунного ответа, имеется обширная деструкция эпителия желез. Низкая степень интенсивности вызывает ксеростомию (дефицит слюны), кератоконъюнктивит (воспалительное повреждение конъюнктивы и роговицы) и гастрит (воспаление слизистой желудка).

Симптоматика болезни Шегрена
Сперва человек ощущает только сухость глаз и эпизодическую расплывчатость зрения. Со временем к этим симптомам присоединяется сухость во рту, появляется необходимость запивать пищу. Возможно образование маленьких язв в ротовой полости и множественного кариеса. Без лечения симптоматика усугубляется, затрагиваются половые органы, пищеварительная и дыхательная системы. Проявляются симптомы гастрита, колита, бронхита, а также мышечный дискомфорт. В запущенной стадии возможно повреждение нервов и синдром Рейно, когда человек страдает от зябкости, ощущения мокрых конечностей и мурашек.
Симптоматика болезни Шегрена:
- Офтальмологические симптомы. Недостаточность лимфатической системы выражается в снижении выработки слезной влаги. Пересыхание слизистой сопровождается жжением и зудом. Возможно покраснение век, накопление выделений, ухудшение зрения. При длительном течении болезни развивается конъюнктивит или сухой кератоконъюнктивит. Осложнением может выступать перфорация роговицы при наличии язвы. Постепенно начинается дистрофия роговицы и конъюнктивы, развивается нитчатый кератит или ксероз (высыхание слизистой глаза).
- Симптомы ЛОР-органов. Характерные признаки синдрома Шегрена: выраженный окрас слизистой рта, пересыхание языка, заеды, недостаточность свободной слюны, стоматит, обширное поражение зубов. Вначале дискомфорт ощутим только после физических нагрузок, позже он сохраняется постоянно. Возникают расстройства глотания, язык покрывается складками, на слизистой видны очаги ороговения. Вторичное инфицирование приводит к развитию тяжелого вирусного, грибкового или бактериального стоматита. Также возможен хейлит и сухой ринофаринголарингит. Вовлечение органов дыхания сопровождается изменением голоса и появлением охриплости.
- Лимфатические симптомы. Недостаточная функциональность эндокринных желез вызывает сухость кожи, носовых проходов, глотки, вульвы и влагалища. Возможно развитие трахеита, бронхита, эзофагита и гастрита.
- Неврологические симптомы. При поражении соединительной ткани возможна невропатия тройничного и лицевого нервов. Развитие генерализированного васкулита отражается на работе периферической нервной системы, что выражается в полинейропатии, мононевропатии, мононеврите, радикулоневропатии.
- Ревматологические симптомы. Суставной синдром протекает по типу полиартралгии или полиартрита. Отмечаются регулярные рецидивы припухания и болезненности суставов. У 70% пациентов с синдромом Шегрена имеется артралгия, а у 30% – неэрозивный артрит мелких суставов кистей рецидивирующего характера. Возможно поражение мышц (миозиты) и нарушение чувствительности конечностей.
- Кожные симптомы. Геморрагическая сыпь, повышенная сухость кожи, трещины (при снижении температуры воздуха). У 30% пациентов наблюдается пурпура (гипергаммаглобулинемическая при лимфоцитарном васкулите и криоглобулинемическая при деструктивном). На фоне деструктивного васкулита также возникают изъязвления на голенях.
- Другие симптомы. К проявлениям синдрома относят гепатомегалию (увеличение и уплотнение печени) и спленомегалию (увеличение селезенки). У многих диагностируют интерстициальный нефрит или гломерулонефрит с нефротическим синдромом.
Поражение слюнных желез при данной болезни соединительной ткани происходит по типу сиаладенита или паротита, реже симптоматика напоминает субмаксиллит или сиалодохит. Иногда отмечается увеличение малых желез, гораздо чаще затрагиваются околоушные или поднижнечелюстные, что заметно меняет овал лица.

Диагностика синдрома Шегрена
Обследование начинают с осмотра пациента. Специалист должен выявить пересыхание кожного покрова и языка, наличие язв на слизистой рта и множественный кариес, воспаление глаз и снижение слезоотделения. Системное поражение соединительной ткани вызывает припухание околоушных желез. Возможна периодическая отечность суставов, а при пальпации – болезненность. Рекомендуется дополнительно выслушивать легкие на предмет хрипов.
При диагностике синдрома Шегрена нужна консультация терапевта, ревматолога, окулиста, стоматолога и других специалистов. Стоматолог может уточнить характер повреждения слюнных желез, исключив похожие по симптоматике заболевания. Офтальмолог проводит пробу Ширмера, чтобы оценить функциональность слезных желез: воздействие нашатырного спирта сокращает выработку слезной влаги. Маркирование глазных структур позволяет выявить эрозии и дистрофию.
Лабораторные анализы для выявления синдрома Шегрена:
- Общий анализ крови. Для данного синдрома характерна выраженная лейкопения, то есть сокращение количества лейкоцитов. Лейкопения указывает на повышенную активность иммунитета и присутствие антилейкоцитарных антител. Почти у всех больных выявляют легкую или умеренную анемию, у половины – увеличение СОЭ. Это обусловлено диспротеинемическими расстройствами. Увеличение СРБ для синдрома Шегрена не характерно (исключая выпотной серозит, гломерулонефрит, деструктивный васкулит, демиелинизирующую невропатию, интеркуррентную инфекцию).
- Общий анализ мочи. Когда болезнь Шегрена сочетается с мочекаменной болезнью или хроническим пиелонефритом, присоединение вторичной инфекции вызывает лейкоцитурию (наличие лейкоцитов в моче). К характерным признакам поражения почек можно причислить наличие в моче белка, глюкозы, эритроцитов, цилиндров, а также снижение удельного веса и повышение кислотности мочи.
- Биохимический анализ крови. Отмечается высокая концентрация γ-глобулинов, переизбыток белков, фибрина, сиаловых кислот и серомукоида. Усиление активности аминотрансфераз и холестаз на раннем этапе развития болезни может указывать на сопутствующий вирусный или аутоиммунный гепатит, холангит, патологии печени или поджелудочной железы. Если повышается концентрация общего белка и обнаруживается М-градиент, необходима дополнительная диагностика на предмет плазматических дискразий.
- Иммунологические реакции. У всех больных выявляют ревматоидный фактор, а его высокие титры указывают на наличие криоглобулинемического васкулита и формирование MALT-ткани. У 1/3 больных выявляют криоглобулины. Синдрому Шегрена характерна такая картина: избыток антител IgG/IgA и IgM, наличие антител к ДНК, коллагену и эпителию, присутствие волчаночных клеток, переизбыток В-лимфоцитов и нехватка Т-лимфоцитов. Почти у всех обнаруживаются аутоантитела к ядерным антигенам (Ro/SS-A и La/SS-B).

К неблагоприятным признакам при синдроме Шегрена относят снижение комплемента С4, что сигнализирует об активном развитии криоглобулинемического васкулита. Резкое повышение концентрации иммуноглобулинов IgM может быть указывать на сопутствующее развитие лимфомы. Если у пациента обнаруживаются аутоантитела к тиреоглобулину и тиреопероксидазе, необходимо провести диагностику аутоиммунного тиреоидита. При хроническом нарушении работы печени в анализах выявляют антимитохондриальные антитела, а также антитела к гладкой мускулатуре и микросомам (тканей печени и почек).
Дополнительные методы обследования:
- сиалография или контрастная рентгенография;
- биопсия и УЗИ слюнных желез;
- МРТ желез;
- рентген легких;
- гастроскопия (проверка работы пищевода и желудка);
- эхокардиография (проверка работы сердца).
Ультразвуковое обследование слюнных желез дает возможность оценить их объем и структуру, а также выявить воспаление, кисты и камни в протоках. Наибольшее количество информации о работе слюнных желез дает магнитно-резонансная томография. Рентген грудной клетки часто оказывается неинформативным. Компьютерная томография грудной клетки эффективна лишь на раннем этапе развития болезни, когда в воспалительный процесс вовлечены органы дыхания. Ультразвуковое обследование органов брюшной полости позволяет выявить причины сухости во рту и в горле.
Пациентам с синдромом Шегрена следует регулярно посещать ревматолога, окулиста и стоматолога. Желательно наблюдаться у гастроэнтеролога, поскольку 80% людей с этим заболеванием страдают также от нарушений работы ЖКТ. В группе риска люди с большим стажем болезни Шегрена и сопутствующим диффузным атрофическим гастритом.
Основное и симптоматическое лечение синдрома Шегрена
Обследованием пациентов и назначением терапии при синдроме Шегрена занимается врач-ревматолог. В процессе может потребоваться консультация нефролога, окулиста, гинеколога, гастроэнтеролога, пульмонолога и других специалистов. В основе терапии – гормоны и цитостатические средства с иммуносупрессивным воздействием. Эффективна комбинация Преднизолона с Хлорбутином или Циклофосфаном.
Симптоматическое лечение при болезни Шегрена заключается в профилактике вторичного инфицирования и устранении излишней сухости. Большинству людей с данным заболеванием удается жить нормально, лишь изредка оно проявляется сильнее и может быть причиной гибели человека. При выраженном системном проявлении синдрома в назначение добавляют глюкокортикоиды, иммунодепрессанты и другие препараты.

Симптоматическое лечение при болезни Шегрена:
- Экстракорпоральная гемокоррекция для лечения сопутствующих васкулитов, цереброваскулита, полиневрита или гломерулонефрита. По обстоятельствам проводят плазмаферез, гемосорбцию или фильтрацию плазмы.
- Искусственная слюна и масляные растворы для увлажнения и восстановления слизистой рта. Эффективны блокады с новокаином, препараты кальция и мази (Метилурацил, Солкосерил).
- Искусственная слеза и регулярное промывание глаз антисептическими средствами. Возможно использование мягких контактных линз для профилактики дистрофии.
- Лекарственные аппликации с антимикотиками (противогрибковые препараты) или антибиотиками против воспаления в околоушных железах.
- Терапия ферментами при неправильной работе поджелудочной железы. Адекватная профилактика сахарного диабета.
- Применение соляной кислоты и желудочного сока при желудочной недостаточности. Также используют Пепсин.
- Диета и дополнительное употребление йогуртов с лактобациллами для профилактики стоматита, вагинита и подобных осложнений.
- Ежедневное применение фторсодержащий гелей для защиты зубной ткани.
Для увлажнения глаз можно использовать препараты (капли и гели), продаваемые в аптеках без рецепта. Комфорт глаз также обеспечивается за счет повышения влажности в домашних и рабочих помещениях. Больному не рекомендуется сидеть возле обогревателей и кондиционеров. На улице нужно ходить в очках и всячески защищать глаза от солнечного излучения.
Чтобы увлажнять ротовую полость, необходимо пить много чистой воды или распылять в рот раствор глицерина (на 1 л воды 20 мл средства). Стимулировать выработку слюны можно при помощи воды с соком лимона, леденцов или обычной жевательной резинки. Важно, чтобы эти средства не содержали сахар и вредные компоненты. Безболезненно увлажнить и очистить носовые ходы помогают теплые солевые растворы.
Для устранения сухости влагалища существуют различные гипоаллергенные свечи, мази и гели. Рецепт на препарат лучше попросить у своего гинеколога на плановом осмотре, чтобы не усугубить положение. При повышенной чувствительности кожного покрова не рекомендуется принимать горячий душ или ванну и насухо вытираться грубым полотенцем. После водных процедур на кожу можно нанести увлажняющее средство или специальное масло, чтобы сохранить влагу.

Прогноз и возможные осложнения
Синдром Шегрена не несет серьезной угрозы, если правильно осуществлять лечение, но его проявления могут усложнить жизнь человека. Необходимо вовремя устранять симптомы и осуществлять поддерживающие процедуры, чтобы человек не стал инвалидом из-за тяжелых осложнений. Только благодаря комплексному лечению удается замедлить разрушение соединительной ткани и сохранить работоспособность человека.
Осложнения и последствия синдрома Шегрена:
- вторичное инфицирование;
- паротит;
- синусит;
- блефарит;
- бронхит;
- бронхопневмония;
- трахеит;
- сахарный диабет;
- недостаточность работы почек;
- дисфункция щитовидной железы;
- нарушения кровообращения в мозге.
Профилактика болезни Шегрена
Специфической профилактики от болезней соединительной ткани не существует, поскольку медицина не выяснила точные причины развития болезни. Врачами предложен список общих мер, которые помогут снизить риск развития болезни или выявить ее на ранней стадии. Главная роль в этом списке отведена профилактике инфицирования, в особенности ротавирусными инфекциями. Всерьез заняться профилактикой нужно женщинам после 40 лет и людям, у которых синдром Шегрена есть в семейном анамнезе.
Основные профилактические меры:
- регулярное посещение специалистов, обращение к врачам по симптоматике;
- профилактика и лечение инфекционных заболеваний, в особенности ЛОР-инфекций;
- лечение и контроль всех сопутствующих нарушений;
- прием всех препаратов по назначенной врачом схеме;
- повышение стрессоустойчивости, избегание эмоциональных перегрузок;
- ограничение нагрузок на зрительную систему, органы речи и пищеварения;
- своевременное обращение в бол?
