Мононуклеоз у детей клинический анализ крови

Инфекционный мононуклеоз или лимфоцитарная ангина, часто развивается у детей и у взрослых, и имеет уникальные особенности в клинической картине и, особенно в общем анализе крови, которые позволяют в типичных случаях ставить правильный диагноз без привлечения дополнительных методов современной диагностики.
Такие симптомы, которые характерны только для одного заболевания, называют патогномоничными. К ним можно отнести, например, характерные пятна Бельского-Филатова-Коплика на слизистой ротовой полости при заболевании корью, и появление так называемых атипичных мононуклеаров, когда проводится анализ крови при мононуклеозе у детей и у взрослых. О чём идёт речь, и какие изменения характерны для этой инфекции?
Расшифровка показателей анализа при лимфоцитарной ангине
Обычно при остром инфекционном заболевании общий анализ крови реагирует неспецифическими изменениями. В случае бактериальных инфекций при наличии хорошего иммунного ответа у ребёнка, да у взрослого, возникает лейкоцитоз, количество лейкоцитов увеличивается свыше 8000, и нередко повышается до 12 — 15 тысяч единиц и более.
Повышается СОЭ, в периферическую кровь из красного костного мозга выходят молодые формы иммунных клеток, которые составляют палочкоядерные лейкоциты, а также более незрелые. При тяжелых инфекциях в крови могут наблюдаться юные лейкоциты и даже миелоциты.
При вирусных инфекциях, к которым относится и инфекционный мононуклеоз, чаще всего в крови может обнаруживаться не лейкоцитоз, а напротив, лейкопения, и увеличение количества лимфоцитов и моноцитов. Но анализ при инфекционном мононуклеозе не ограничивается этими простыми и неспецифическими сдвигами.
В общем анализе крови у ребенка, который берется из пальца или из вены, в разгар заболевания наблюдается характерная клиническая картина.
Во время дебюта, в первую неделю заболевания, у детей анализ крови может показывать общие изменения. Это деликатное общее снижение лейкоцитов, за счёт уменьшения количества нейтрофилов или нейтропении.
В разгар болезни отмечается умеренный лейкоцитоз, и специфические изменения общего анализа крови, к которым относятся выраженный мононуклеоз. Это уже будет не название заболевания, а феномен клинического исследования. Этот феномен проявляется возникновением в крови своеобразных лейкоцитов, которые называются мононуклеарами, то есть имеют несегментированное, целое ядро. Они бывают самых разных размеров, структуры и формы.
Как выглядят мононуклеары?
Мононуклеары являются еще более крупными лейкоцитами, чем лимфоциты, которые, имеют наибольшие размеры среди всех лейкоцитов. У мононуклеаров, несмотря на крупные лимфоцитарные размеры, ядро очень похоже на таковое у моноцитов, при этом у этих клеток широкий поясок цитоплазмы, которая хорошо окрашивается базофильными красителями.
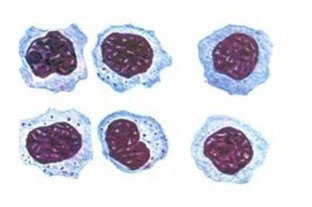 Их количество увеличивается, и в разгар болезни может превышать 30%, нередко составляя подавляющее количество всех лейкоцитов — до 60%, и даже до 90% всех лейкоцитов. Такой высокий абсолютный мононуклеоз в периферической крови и является характерным патогномоничным признаком одноимённого заболевания.
Их количество увеличивается, и в разгар болезни может превышать 30%, нередко составляя подавляющее количество всех лейкоцитов — до 60%, и даже до 90% всех лейкоцитов. Такой высокий абсолютный мононуклеоз в периферической крови и является характерным патогномоничным признаком одноимённого заболевания.

При этом все остальные показатели красной крови — количество эритроцитов, цветовой показатель и уровень гемоглобина не изменены. Количество тромбоцитов при инфекционном мононуклеозе может резко уменьшаться, включая понижение до 30 тысяч, но быстро приходит в норму. СОЭ при инфекционном мононуклеозе существенно не изменяется. На иллюстрации ниже приведены атипичные мононуклеары «в интерьере», на фоне эритроцитов, что позволяет сделать вывод об их истинных размерах.
Более подробно о них читайте в статье Атипичные мононуклеары в общем анализе крови.
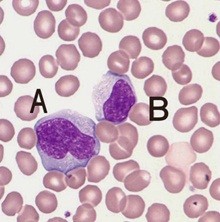 При реконвалесценции, или в период выздоровления, количество атипичных мононуклеаров довольно быстро начинает снижаться, они перестают быть разными, и все становятся «на одно лицо». Как говорят лаборанты, в общем анализе крови исчезает их полиморфизм. Несмотря на это сглаживание, в лейкоформуле остаётся преобладать количество лимфоцитов над нейтрофилами.
При реконвалесценции, или в период выздоровления, количество атипичных мононуклеаров довольно быстро начинает снижаться, они перестают быть разными, и все становятся «на одно лицо». Как говорят лаборанты, в общем анализе крови исчезает их полиморфизм. Несмотря на это сглаживание, в лейкоформуле остаётся преобладать количество лимфоцитов над нейтрофилами.
В период выздоровления за счёт повышения мононуклеаров существует феномен гранулоцитопении, или уменьшение количества гранулоцитов, к которым и относятся лидирующие у здорового человека нейтрофилы. Чем ниже температура у пациентов в период выздоровления, как у взрослых, так и в детском возрасте, тем больше шанс появления в периферической крови повышенного количества эозинофилов, но в невысоких пределах – до 9%.
Дополнительные симптомы болезни
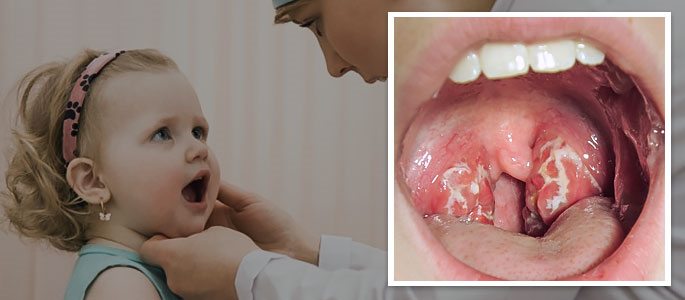
Помочь поставить диагноз инфекционного мононуклеоза позволяют и другие характерные симптомы, которые видны опытному врачу у постели больного. Обычно наряду с общим инфекционным началом заболевания, с повышением температуры до фебрильных цифр, с появлением умеренной интоксикации, познабливанием и потливостью обращает на себя внимание значительное увеличение лимфатических узлов задней шейной группы.
Они увеличиваются цепочкой по заднему краю грудино-ключично-сосцевидной мышцы, а также в области сосцевидного отростка височной кости. Несмотря на значительное увеличение этой группы лимфоузлов, которые могут даже изменить конфигурацию шеи, делая ее толстой, значительной боли обычно не ощущается. Лишь во время пальпации, а также в случае интенсивного поворота головы дети и взрослые ощущают незначительную боль в шее.
В некоторых случаях лимфоузлы вообще не увеличиваются, или их размер изменяется незначительно, такая клиническая картина часто встречается у взрослых и поэтому может остаться незамеченным. При этом лимфатические узлы не вызывают покраснения кожи. Никаких симптомов нагноения и локального воспаления обнаружить не удается. Менее значительно увеличиваются другие группы лимфоузлов, например, поднижнечелюстные и шейные.
Иногда развивается ангина, которая является одной из форм инфекционного мононуклеоза, а также нередко возникают различные изменения в носоглотке, и поэтому пациенты с трудом дышат носом, и предпочитают дышать ртом, хотя при осмотре носовые ходы не забиты слизью, и из носа нет никаких выделений. Опытные врачи называют это состояние «сухим поражением носоглотки».
Другие методы исследования

Общий анализ крови на мононуклеоз у детей и взрослых является одним из самых простых и достоверных способов первичной и достаточно точной постановки диагноза. Но в настоящее время существуют и другие исследования, которые позволяют верифицировать возбудителя с высокой точностью. К ним относятся следующие виды лабораторной диагностики:
- Антитела класса Ig М и G к капсидному антигену вируса Эпштейна-Барр.
Этот иммунологический анализ является основой серологической диагностики инфекционного мононуклеоза. Антитела классов М и G появляются в острую фазу инфекции, и их можно обнаружить практически у всех пациентов с этим заболеванием, вне зависимости от возраста. После выздоровления иммуноглобулины класса М постепенно исчезают из крови, а иммуноглобулину G циркулируют в крови пожизненно. Важно помнить, что результаты разового серологического исследования мало что могут сказать для постановки диагноза, и необходимо исследовать оба иммуноглобулина, а также оценивать клиническую картину и расшифровку периферического анализа крови.
- определение ДНК вируса в соскобе эпителиальных клеток ротоглотки, носоглотки, из слюны.
Это исследование позволяет найти геном возбудителя, и проводится методом полимеразной цепной реакции. Известно, что вирус Эпштейна-Барр не только вызывает острый мононуклеоз, который проходит бесследно, но и может быть причиной различных новообразований лимфоидных органов, и даже приводить к онкологическим болезням.
Это анализ показан не только тем пациентам, у которых возникает характерное изменение лимфатических узлов, и появляются атипичные мононуклеары в результатах клинических исследований крови, но и для поиска атипичных форм заболевания, или хронического носительства ВЭБ.
Это может быть острая респираторная инфекция с высокой лихорадкой, состояние резкого ослабления иммунитета при иммуносупрессивной терапии, поиск причин ОРВИ у ВИЧ-инфицированных пациентов и при поиске лимфопролиферативных злокачественных новообразований. Тест на определение ДНК вируса является качественным, и анализ может быть или положительным, что говорит об инфицировании вирусом или отрицательным. В последнем случае, речь может идти как об отсутствии инфекции, так и низкой концентрации вируса.
Но, в любом случае, первым способом лабораторной диагностики мононуклеоза является общий анализ крови. Его информативность в сочетании с характерной клинической картиной типичных случаев позволяет безошибочно поставить диагноз лимфоцитарной ангины, или инфекционного мононуклеоза, как у детей, так и взрослых пациентов.
Вам также может быть полезна другая наша статья на эту тему Как определить мононуклеоз по анализу крови?.
Источник

Такая болезнь, как инфекционный мононуклеоз, нередко встречается в детском возрасте. Она вызывается вирусом группы герпеса, названным в честь обнаруживших его ученых вирусом Эпштейна-Барр. И поэтому вторым названием этого заболевания является ВЭБ-инфекция.
Болезнь передается от заболевшего ребенка здоровому через прямые контакты и воздушно-капельным путем. Ее инкубационный период довольно длительный и может достигать нескольких месяцев, а первыми проявлениями будут лихорадка, боли в горле, увеличение лимфоузлов, слабость и заложенность носа.

Чтобы подтвердить диагноз, следует сдать общий анализ крови, ведь его изменения при мононуклеозе носят специфический характер, то есть позволяют убедиться в присутствии вируса Эпштейна-Барр в детском организме.

Расшифровка общего анализа крови при инфекционном мононуклеозе
Если у ребенка есть такая инфекция, то показатели клинического анализа крови изменятся так:
- Общее число лейкоцитов увеличится (это называют лейкоцитозом).
- Процент моноцитов и лимфоцитов в лейкограмме повысится.
- На первой стадии болезни может выявляться нейтрофилез.
- Будут определяться атипичные мононуклеары. Так называют овальные или круглые одноядерные клетки, напоминающие по строению моноциты и лимфоциты, но имеющие некоторые структурные отличия. В норме такие клетки в анализе крови отсутствуют или могут быть у детей в пределах 0-1%. Их процент повышается при разных вирусных заболеваниях, опухолях и некоторых других патологиях, но при этом составляет менее 10%. Если уровень атипичных мононуклеаров превысил порог в 10%, это подтверждает наличие у ребенка инфекционного мононуклеоза.
- СОЭ будет умеренно повышена.
- Если течение болезни будет не осложненным, число тромбоцитов и эритроцитов останется нормальным. При появлении осложнений будет отмечаться их понижение.

Какие еще анализы следует сдать
Чтобы уточнить диагноз и определить наличие осложнений ребенка направят на:
- Моноспот-тест. Такой анализ помогает выявить болезнь на ранней стадии и заключается в соединении крови ребенка с особыми реагентами, в результате чего при ВЭБ-инфекции происходит склеивание клеток крови и выпадение их в осадок.
- Анализ на антитела. Такое исследование определить специфические иммуноглобулины, которые вырабатываются в организме ребенка при контакте с вирусом Эпштейна-Барр.
- Биохимическое обследование крови. В таком анализе при поражении печени будут повышены ферменты и уровень билирубина.

Сколько раз сдавать общий анализ крови
Ребенку с инфекционным мононуклеозом проводят несколько анализов крови, поскольку на разных этапах болезни показатели могут отличаться. К примеру, присутствие в анализе атипичных мононуклеаров может не выявляться в первые недели заболевания. Кроме того, в процессе лечения педиатру потребуется результат анализа для выявления осложнений, а после острой фазы клинический анализ крови покажет, как идет процесс выздоровления.

Источник
Инфекционный мононуклеоз или моноцитарная ангина в настоящее время диагностируется все чаще, даже в развитых европейских странах и, несмотря на малую устойчивость вируса в окружающей среде.
Это заболевание представляет собой инфекционный процесс, который проявляется:
- увеличением различных групп лимфоузлов (генерализованной лимфоденопатией);
- лихорадкой;
- гнойной ангиной;
- гепатоспленомегалией (увеличением печени и селезенки);
- характерными изменениями показателей гемограммы (клинического анализа крови).
У детей раннего возраста (до двухлетнего возраста) эта патология регистрируется крайне редко, поэтому часто не диагностируется.
В подростковом возрасте этот инфекционный процесс может принимать форму длительного, даже изнурительного заболевания со стойким снижением иммунной реактивности, а при несвоевременной диагностике и лечении может принимать хроническое течение.
Чаще болеют инфекционным мононуклеозом дети от 3 до 16 лет.
Важно знать, что антитела к данному виду вируса крайне агрессивны и при определенных условиях могут вызвать сложные болезни:
- сахарный диабет;
- ревматоидный артрит;
- тиреоидит;
- СКВ.
Поэтому при диагностировании этой патологии необходимо выполнять все рекомендации по лечению и реабилитации.
Чем вызывается болезнь и как происходит заражение
Возбудителями инфекционного мононуклеоза считаются вирусы Эпстайна-Барра (В-лимфотропные) и относятся к группе вируса герпеса человека.
Подробнее о возбудителе и формах болезни можно прочитать в этой статье: «Острый мононуклеоз — современный взгляд на проблему»
Как и все виды вирусов герпеса, возбудитель мононуклеоза, может длительное время находится в клетках человека после инфицирования в виде вялотекущей (латентной) инфекции. Поэтому инфицированный человек является носителем вируса в течение всей жизни.
Чаще всего это заболевание развивается у девочек в возрасте от четырнадцати до шестнадцати лет, а у мальчиков в 16-18 лет.
У ВИЧ-инфицированных пациентов активация этого вида вируса может происходить в любом возрасте, поэтому анализы на СПИД считаются на сегодняшний день обязательным обследованием пациентов с инфекционным мононуклеозом.
Этот патологический процесс характеризуется спорадическими случаями заболеваемости (без возникновения эпидемий), в связи с незначительной контагиозностью вируса и заражение происходит только при близком контакте с источником инфекции, поэтому этот инфекционный процесс часто называют «болезнь поцелуев».
Инфицирование мононуклеозом происходит воздушно-капельным путем (чаще со слюной), контактно-бытовым путем или при переливаниях крови.
Инкубационный период при инфекционном мононуклеозе может длиться от нескольких дней до нескольких месяцев (от 4 – 15 дней до двух — трех месяцев) и сопровождается поражением лимфоидной ткани:
- лимфоузлов;
- селезенки;
- миндалин носоглотки.
В дальнейшем заболевание может протекать с последующим поражением печени (гепатит).
Признаки заболевания
Инфекционный мононуклеоз начинается остро с лихорадки (повышением температуры тела до 38-40°С) и признаков общей интоксикации.
Симптомы приобретают наибольшую выраженность в течение 2 — 4 дней.
С первых дней заболевание появляется:
- недомоганием и общей слабостью;
- головными болями;
- болевым синдромом при глотании;
- болями в мышцах и суставах.
Воспаление носоглотки и небных миндалин может появиться с первых дней заболевания или позже в виде катарального воспаления, лакунарной ангины (реже с язвенно-некротическими налетами).
Региональная (генерализованная) лимфаденопатия – увеличение и воспаление лимфоузлов разных групп:
- подчелюстных и заднешейных;
- подмышечных;
- паховых;
- локтевых.
Лимфоаденопатия наблюдается практически у всех больных. Также часто поражаются мезентеральные (брыжеечные) лимфоузлы брюшной полости с картиной острого мезаденита – с выраженными болями в животе, рвотой.
Лихорадка может длиться от недели до трех.
У 25% пациентов мононуклеоз проявляется кожной сыпью мелкопятнистого, папулезного (кореподобного), розеолезного или петехиального характера, а также герпетическая сыпь в виде генитального или орального герпеса.
Элементы сыпи могут возникать с 3-5 дня от начала заболевания и держатся 1-3 дня с бесследным исчезновением.
С 3-5-го дня заболевания отмечается увеличение печени и селезенки – этот симптом появляется у большинства пациентов и может держаться до месяца и более.
Диагностика инфекционного мононуклеоза
Определение и уточнение данной инфекции проводят на основании:
- сбора жалоб и анамнеза заболевания, в том числе и эпидемиологический анамнез;
- осмотра пациента и наличия характерных признаков заболевания;
- пальпации и перкуссии печени и селезенка, определения состояния других лимфоидных органов;
- анализ крови.
Характерные изменения крови
В периферической крови у больных инфекционным мононуклеозом проявляется:
- лейкоцитозом с нейтрофилезом со сдвигом влево;
- повышение СОЭ;
- развивается мононуклеарная реакции (увеличение моноцитов и наличие атипичных мононуклеаров).
Изменения в крови может сохраняться несколько месяцев (от трех до шести).
Для уточнения диагноза при стертых и вялотекущих формах обязательно проводятся серологические способы.
Лечение
Специфического лечения на сегодняшний день инфекционного мононуклеоза нет.
Это связано с отсутствием современного, доступного и эффективного противовирусного лекарственного средства, поэтому терапия направлена на облегчение симптомов и профилактику развития осложнений.
При тяжелом течении болезни назначают Ацикловир или Гропринозин, Цитовир.
Симптоматическое лечение:
- для снижения температуры (парацетамол или ибупрофен);
- для облегчения носового дыхания в виде регулярного промывания носа растворами с морской водой, закапывания раствора протаргола, реже (только по назначению врача) применяются сосудосуживающие капли в нос со смягчающими компонентами («Ринонорм», «Тизин»);
- для профилактики бактериальной инфекции (фарингита и ангины) — полоскание зева и носоглотки антисептическими растворами (фурациллином, стоматидином, настойками ромашки, шалфея и календулы);
- для уменьшения интоксикации — обильное питье, сорбенты, внутривенные капельные инфузии (при тяжелой форме инфекции).
Применение аспирина при инфекционном мононуклеозе может спровоцировать тяжелые поражения печени и головного мозга и развитие синдрома Рея – этот факт необходимо учитывать родителям до обращения за медицинской помощью.
Лечение и контроль осуществляет только лечащий врач – инфекционист.
Важно помнить, что инфекционный мононуклеоз – сложное и серьезное заболевание, поэтому самолечение в данном случае может привести к тяжелому течению заболевания и/или развития осложнений.
Возможные осложнения инфекционного мононуклеоза
При инфекционном мононуклеозе осложнения возникают редко, но они могут быть очень тяжелыми и проявляться в виде:
- гематологических осложнений (тромбоцитопении, аутоиммунной гемолитической анемии);
- неврологических заболеваний (энцефалита, параличей черепных нервов, поперечного миелита, полиневритов, менингоэнцефалитов) или психозов;
- разрыва селезенки;
- гепатита;
- кардиологических осложнений (миокардита и перикардита);
- осложнений со стороны органов дыхания — обструкции дыхательных путей и/или интерстициальной пневмонии.
Особенности реабилитации ребенка после инфекционного мононуклеоза
После перенесенного мононуклеоза ребенок должен находиться на диспансерном учете у участкового педиатра и детского инфекциониста.
Первое о чем необходимо знать родителям: организм малыша после перенесенного заболевания долго восстанавливается:
- дети капризничают;
- быстро утомляются;
- отмечается стойкое снижение аппетита;
- склонность к инфекционным заболеваниям.
Эти признаки могут проявляться в течение нескольких месяцев.
Во время реабилитации после перенесенного инфекционного мононуклеоза не стоит планировать дальние поездки за границу и «на море», особенно в страны с активным солнцем. Инсоляция категорически противопоказана детям, перенесшим это заболевание — возбудитель инфекционного мононуклеоза имеет онкогенную активность и может спровоцировать развитие онкологических заболеваний (чаще лимфомы и лимфогранулематоз).
Поэтому малыш, планово обследуется и длительно наблюдается у врача-гематолога, с обязательной сдачей анализов крови и мочи, биохимических анализов крови.
При необходимости специалистами назначаются УЗИ селезенки, печени и других органов.
Важно соблюдать диету – длительное время из рациона ребенка исключаются жирные и жареные продукты, копчености, аллергены и все продукты, увеличивающие нагрузку на печень и пищеварительный тракт.
Восстановление иммунной системы организма проводятся в виде курсов:
- витаминотерапии с приемом витамино-минеральных комплексов;
- иммуномодулирующих средств (по назначению и под контролем иммунограммы)
- растительных адатогенов (настоек эхинацеи, женьшеня и лимонника).
Плановые прививки переносятся, ограничиваются физические нагрузки и подъемы тяжестей.
Необходимо помнить, что инфекционный мононуклеоз требует внимательного отношения к ребенку и выполнения всех рекомендаций врача, соблюдения диеты и охранительного режима от 3 до 6 месяцев.
Источник