Клетки лейколиза в общем анализе крови

Лимфолейкоз относится к неизлечимым гемобластозам – онкогематологическим опухолевым заболеваниям – злокачественным патологиям кроветворной системы и лимфатической (лимфоидной) ткани.
Особенностью болезни является длительное отсутствие соматических симптомов на начальном этапе. Общий анализ крови при лимфолейкозе отличается специфическими изменениями и может стать основанием для предположительной диагностики и дальнейшего обследования пациента.
Краткие сведения о заболевании
Точные причины возникновения заболевания медицинская наука до конца не определяет. Основным фактором считается влияние неблагополучной наследственности, выраженное в передаче последующим поколениям поврежденных генов. Лимфолейкоз характеризуется гиперплазией (разрастанием) лимфатических тканей органов гемопоэза (образования и созревания кровяных клеток), включающих костный мозг, лимфоузлы, селезенку и др.
Прогрессирование гиперплазии связано с бесконтрольным анормальным делением незрелых дефективных лимфоцитов. Атипичные лимфоциты не обладают свойствами полноценных кровяных клеток, но при этом, форсировано размножаются, вытесняют и уничтожают здоровые клетки крови и заполняют кровеносную систему.
Справка! Лимфоидная ткань включает лимфоциты – бесцветные клетки крови, входящие в состав агранулоцитов (подгруппы лейкоцитов), и макрофаги – клетки для захвата и нейтрализации, угрожающих организму агентов.
Основной лимфоцитарной функцией лимфоцитов является обеспечение иммунного ответа (гуморального иммунитета) на вторжение патогенов и торможение активности раковых и мутирующих клеток собственного организма. Лимфоцитоз – увеличение концентрации лимфоцитов является клиническим признаком нарушенной иммунной защиты.
Заболевание крови имеет две формы:
- острую – накопление в костном мозге и кровотоке бластов (незрелых лимфоцитов);
- хроническую – аккумуляция зрелых, но недееспособных кровяных клеток в лимфоузлах, периферической крови и костном мозге.
ОЛЛ (острый лимфолейкоз) в большинстве случаев диагностируется у детей дошкольного возраста. Хроническая форма характерна для взрослых людей возрастной категории 50+, с преобладанием у мужчин. ХЛЛ (хронический лимфоцитарный лейкоз) развивается по трем стадиям:
- исходная (начальная), или бессимптомная (поражение 1–2 области организма);
- прогрессирующая, с развитием развернутых проявлений (в процесс вовлечены 3 и более участка);
- терминальная или конечная (масштабное поражение лимфосистемы).
Заболевание считается необратимым. Остановить деструктивные процессы кровеносной системы и развернуть их в обратном направлении невозможно. Диагностика ХЛЛ включает ряд лабораторных анализов, молекулярно-биологические, иммунохимические исследования, специфическую микроскопию онкогематологических заболеваний.

Изменение показателей крови при лимфоцитарном лейкозе
Биохимический и общий клинический анализ крови при хроническом лимфолейкозе являются первичными клинико-диагностическими методами. Сложность определения необходимости дальнейшего обследования заключается в том, что врач должен отследить динамику изменений в крови, характерных для ХЛЛ, за несколько месяцев. По однократному анализу чаще всего предполагаются нарушения инфекционного характера.
Общий клинический анализ (ОКА) крови
Обратить внимание необходимо на следующие отклонения в общем анализе крови, типичные для онкопроцессов лимфатической системы:
- Выраженный лейкоцитоз (увеличение концентрации бесцветных клеток крови).
- Сдвиг лейкограммы (лейкоцитарной формулы). В состав лейкограммы входят: лимфоциты, моноциты, нейтрофилы (палочкоядерные и сегментоядерные), эозинофилы, базофилы.
- Присутствие пролимфоцитов (незрелых форм лимфоцитов).
- Измененное количество красных клеток крови (эритроцитов), их незрелых предшественников (ретикулоцитов) и процентного индекса эритроцитов (гематокрита).
- Значительное изменение скорости оседания красных кровяных клеток (СОЭ).
- Несоответствие нормам содержание кровяных пластинок (тромбоцитов) и их процентного соотношения к общему объему крови (тромбокрита);
- Смещение показателей железосодержащего белка крови (гемоглобина).
- Наличие остатков разрушенных лимфоцитов (теней Боткина-Гумпрехта).
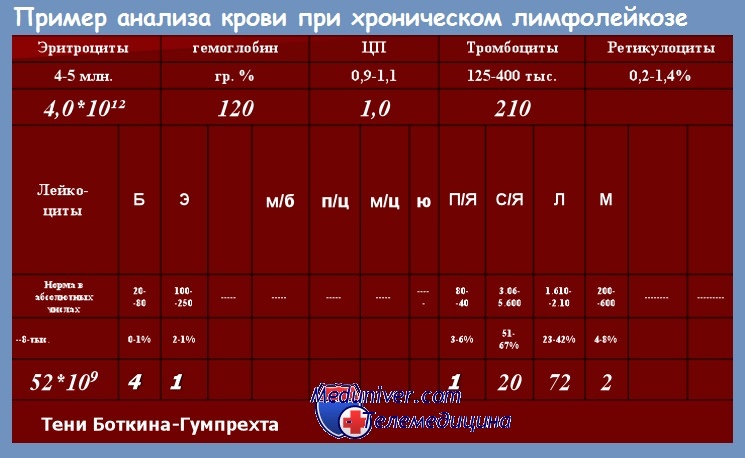
Последний показатель указывает на активное разрушение рабочих клеток лейкоцитарного ряда и в нормальных результатах анализа должен полностью отсутствовать. Референсные значения ОКА и примерные показатели крови при лимфоцитарном лейкозе представлены далее в таблице.
| Параметры исследования | Нормальные значения | Единица измерения | Отклонения при возможном лимфолейкозе |
| НВ (гемоглобин) мужчины/женщины | 1З5–160 / 120–1З5 | г/л | до 80 |
| RBC (эритроциты) муж./жен. | З,9–5,5 / З,8–5,4 | 1012клеток/л | 2,8 |
| RET (ретикулоциты) | 0,2–1,4 | % | 1 |
| HCT гематокрит | 40–45 | % | 20–25 |
| ESR (скорость оседания эритроцитов) | 1,5–15 | мм/час | 70–75 |
| PLT (тромбоциты ) | 180,0–320,0 | 109 клеток/л | 30–32 |
| PCT (тромбокрит) | 0,22–0,24 | % | 0,04 |
| лейкограмма | |||
| WBC (лейкоциты) | 4–9 | 109клеток/л | до 100 |
| BAS (базофилы) | 0,1–1,0 | % | 0 |
| EOS (эозинофилы) | 0,5–5,0 | % | 0 |
| NEU (нейтрофилы): палочкоядерные / сегментоядерные | 1,0–6,1 / 46,8–66,0 | % | 1 /12 |
| LYM (лимфоциты) | 19,4–37,4 | % | 45–75 |
| MON (моноциты) | 3,0–11,0 | % | 1–2 |
Общие выводы по исследованию:
- снижение гемоглобина вдвое (гипогемоглобинемия);
- уменьшение концентрации эритроцитов (эритропения) и гематокрита;
- пятикратное увеличение СОЭ;
- снижение содержание тромбоцитов (тромбоцитопения) и тромбокрита;
- десятикратное повышение уровня лейкоцитов;
- отсутствие базофилов и эозинофилов (активных фагоцитов иммунной системы);
- уменьшение уровня нейтрофилов (нейтропения);
- абсолютный лимфоцитоз (значительное повышение концентрации лимфоцитов);
- обнаруживаются тени Гумпрехта.
Фиксируется сдвиг лейкограммы влево (образование в крови незрелых клеточных форм, которые в норме не обнаруживаются за пределами костного мозга). При остром лимфоцитарном лейкозе определение бластов составляет до 37%, определение пролимфоцитов – до 60%. Из-за недостаточного количества красных кровяных телец и тромбоцитов, резко снижен цветовой показатель крови.

Биохимический анализ крови
В исходной стадии болезни биохимия является малоинформативным исследованием. При подозрении на лимфолейкоз, биохимический анализ дает основание для дальнейших диагностических процедур на развитой стадии онкогематологической патологии.
При анализе крови на биохимию в стадии прогрессирования лимфоцитарного лейкоза, фиксируются следующие изменения:
- гипопротеинемия (снижение в плазме уровня общего белка – основного строительного материала для новых здоровых клеток организма);
- гипогаммаглобулинемии (уменьшение концентрации белковой фракции глобулинов, защищающих организм от инфекций, бактерий, вирусов и т. д.);
- увеличение содержания мочевой кислоты (при норме 142–339 ммоль/л до 500 ммоль/л) является маркером обменных нарушений;
- повышение показателей ферментов АЛТ и АСТ (аланинаминотрансферазы и аспартатаминотрансферазы) и фермента ЛДГ (лактатдегидрогеназы) как результат поражения паренхимы (ткани) печени.
- повышение значений щелочной фосфатазы (ЩФ) указывает на нарушение оттока желчи;
- рост показателей гамма глутамилтрансферазы (ГГТ) свидетельствует о нарушении синтеза аминокислот, сбое в процессах образования и выведения желчи;
- увеличение уровня билирубина (желчного пигмента) как признак дисфункции печени и других органов гепатобилиарной системы.
Справка! Нормальные показатели биохимии, измененные при лимфолейкозе: общий белок – 60–83 гр./л; глобулины – 29–45%; АЛТ – 34–45 Ед/л; АСТ – 30–37 Ед/л; ЛДГ – 125–225 Ед/л; ЩФ – 30–120 Ед/л; ГГТ – 38–55 Ед/л; билирубин (общий) – 8,5 до 20,0 мкмоль/л.
Параллельно с патологическими изменениями работы внутренних органов, при пальпации и по симптоматическим жалобам фиксируется гепатоспленомегалия (одновременное увеличение объемов печени и селезенки), увеличение лимфоузлов (шейных, паховых, подмышечных).
Иммунофенотипирование лейкоцитов и лимфоцитов
Биоматериалом для анализа может быть периферическая кровь, образцы костного мозга и лимфатических узлов. Методика исследования базируется на реакции «антиген-антитело». Иммуноглобулины, вступающие в контакт с раковыми антигенами, маркируются флуоресцентной меткой.
Оценка результата производится по интенсивности свечения и количеству светящихся иммунных комплексов. Микроскопия проводится с помощью специального цитофлюориметра или люминесцентного микроскопа. Способ является родственным ИФА (иммуноферментному анализу), но обладает более высокой точностью.
Диагностика позволяет установить не только наличие онкогематологического заболевания, но и его тип (лейкоз, лимфома и др.). Онкомаркером выступает гликопротеин CD52, содержащийся на поверхности зрелых лимфоцитов.
Полная диагностика хронического лимфолейкоза
Для окончательной постановки диагноза лимфоцитарный лейкоз, пациенту назначается ряд исследований:
- Общий анализ крови в развернутом варианте (в сокращенном ОКА учитываются только общее количество лейкоцитов, без градации по лейкограмме).
- Биохимическое исследование крови.
- Иммунофенотипирование лимфоцитов и лейкоцитов.
- Цитогенетическое исследование. Представляет собой микроскопию носителей генной информации – хромосом. Методика основана на дифференциальном окрашивании поврежденных или мутирующих хромосом и оценке результата посредством специального светового оборудования.
- Трепанобиопсия (пункция) костного мозга. Малоинвазивное хирургическое вмешательство в гребень подвздошной кости. Манипуляция проводится специальной иглой с мандреном и ограничителем, с обязательной местной (реже общей) анестезией. Извлеченный фрагмент костномозговой ткани отправляют на гистологическое исследование для определения природы опухоли костного мозга.
На ранних стадиях острого и хронического лимфолейкоза эффективно использование молекулярно-биологических методов исследования.

Итоги
ХЛЛ (хронический лимфолейкоз) – онкогематологичекая патология злокачественного характера, поражающая лимфоидную ткань, кровяные клетки и костный мозг. Этиология болезни досконально не изучена. Принятой версией происхождения лимфоцитарного лейкоза является передача по наследству поврежденного гена.
ХЛЛ относится к разряду неизлечимых заболеваний. При ранней диагностике прогноз на жизнь составляет 10–15 лет. В исходной стадии развития заболевание не проявляется характерными симптомами, поэтому в большинстве случаев диагностируется поздно. Острая форма заболевания характерна для детей, хроническая – для взрослых (старше 50 лет).
Существующие клинические признаки можно наблюдать при стабильном мониторинге результатов общего клинического и биохимического анализа крови (на протяжении нескольких месяцев). Основные показатели лимфолейкоза в общем развернутом анализе крови:
- лейкоцитоз;
- выраженный лимфоцитоз;
- гипогемоглобинемия;
- эритропения и уменьшение процентного числа гематокрита;
- значительное увеличение СОЭ;
- тромбоцитопения и снижение индекса тромбокрита;
- нейтропения;
- обнаружение теней Гумпрехта.
При стойких перечисленных отклонениях в показателях крови пациенту необходимо подробное обследование для подтверждения (опровержения) наличия злокачественных опухолевых процессов в системе кроветворения. Патологические изменения показателей в результатах ОКА и биохимии крови – это не диагноз, а основание для расширенного обследования на рак.
Источник
ЛЕЙКОЛИЗ (греч. leukos белый + lysis разрушение, растворение, распад; син. лейкоцитолиз) — растворение, распад, разрушение лейкоцитов. Л. вызывается самыми разнообразными агентами, которые могут привести клетку к гибели.
При Л. клетка теряет свою нормальную структуру, контуры ее становятся расплывчатыми, нередко цитоплазма совсем отсутствует. При лизисе лимфоцитов сохраняются обычно полуразрушенные глыбчатые ядра с остатками ядрышек (нуклеол). Л. нейтрофилов в большинстве случаев приводит к распаду всей клетки; иногда можно видеть разрушение цитоплазмы или только части ее без резких изменений структуры ядра; в других случаях сохраняются лишь остатки ядра и зернистости. При распаде эозинофилов обнаруживаются остатки характерной зернистости, при распаде моноцитов — сетчатая структура ядра и светло-серое облако цитоплазмы. В стадии, предшествующей полному лизису, лейкоциты дистрофически изменяются. Ядра пикнотизируются либо структура их становится разреженной (расплывчатой), может наблюдаться кариорексис, вакуолизация ядра и цитоплазмы.
Разрушенные клетки выявляются в мазках крови после их приготовления. В нормальной крови встречаются единичные разрушенные в результате естественного отмирания клетки. Продолжительность жизни различных лейкоцитов в организме человека исчисляется от нескольких до 100 и более дней. Л. при некоторых заболеваниях, очевидно, связан с изменением физ.-хим. и физиол, свойств клеточных мембран. На проницаемость мембран влияют липиды, которые в виде фосфолипидов и холестерина входят в состав клеточных мембран; возможно, что проницаемость мембран определяется соотношением различных липидных компонентов.
Л. может возникнуть под влиянием токсических веществ различной природы, хим. и физ. агентов, действия ионизирующего излучения, лейкоцитолитической сыворотки и др.
Лизированные клетки обнаруживаются в крови при брюшном и сыпном тифе, при тяжелых инфекциях, орнитозах, малосимптомном инф. лимфоцитозе, остром лейкозе.
Диагностическое значение Л. приобретает при хрон, лимфолейкозе, для к-рого характерны так наз. тени Гумпрехта — разрушенные при приготовлении мазка ядра лимфоцитов с остатками нуклеол. Их число может сильно варьировать, составляя иногда половину всех лейкоцитов крови. Однако показателем тяжести болезни и прогноза лизированные клетки служить не могут.
ЛЕЙКОЛИЗ наблюдается в начальном периоде острого лучевого поражения. Хрон, лучевая болезнь сопровождается небольшим Л.
Л. возникает в случаях незавершенного фагоцитоза, когда поглощенные лейкоцитами микробы не подвергаются перевариванию, сохраняются и размножаются в клетке. Лимфадениты, вызванные банальной инфекцией, могут сопровождаться значительным Л. Реже Л. отмечается при фагоцитозе лейкоцитами гонококков. Сроки распада лейкоцитов в ряде случаев определяются циклом развития возбудителя в лейкоцитах, как, напр., при орнитозах.
Библиография: Даштаянц Г. А. и Вайсман С. Г. Лейколиз — новый лабораторный тест для определения активности ревматического процесса, Врач, дело, № 7, с. 36, 1971; Федоров И. И. и др. К методике определения лейколиз а в крови, Лаборат, дело, Ne 5, с. 268, 1971.
В. Т. Морозова.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
Диагностика хронического лимфолейкоза (ХЛЛ) — иммунофенотип клеток
Диагноз хронического лимфолейкоза (ХЛЛ) может быть установлен при абсолютном количестве лимфоцитов в крови более 5•109/л, наличии в костно-мозговом пунктате не менее 30 % лимфоцитов и иммунологическом подтверждении клонового В-клеточного характера лимфоцитоза.
В подавляющем большинстве случаев предположение о наличии у больного хроническим лимфолейкозом (ХЛЛ) возникает в связи с изменениями картины крови: обнаружение абсолютного и относительного лимфоцитоза. Международное рабочее совещание в 1989 г. установило среди критериев для постановки диагноза хронического лимфолейкоза наличие абсолютного лимфоцитоза в крови не менее 10 • 109/л, однако позже это положение было пересмотрено. В настоящее время для предположения о заболевании ХЛЛ считается достаточным наличие абсолютного лимфоцитоза 5•109/л.
Иногда на протяжении 2—3 лет при числе лейкоцитов, лишь незначительно превышающем норму или даже соответствующем нормальному показателю, наблюдается постепенно нарастающий лимфоцитоз — 50—60—70 %. Эти изменения лейкоцитарной формулы еще не являются оснаванием для постановки диагноза хронического лимфолейкоза без дополнительных исследований: пункции костного мозга и иммунологического исследования крови и костно-мозгового пунктата. Тем не менее такой пациент должен быть под пристальным наблюдением врача: обязательны осмотр и анализы крови каждые 3—4 мес, поскольку, как правило, такие изменения крови являются проявлением начала хронического лимфолейкоза.
В крови среди ядерных элементов обнаруживается преобладание зрелых лимфоцитов — клеток малого размера, округлых, с плотным ядром и узким ободком светлой или слегка базофильной цитоплазмы. В мазках крови обычно определяется то или иное количество клеток Гумпрехта—Боткина — полуразрушенных размытых ядер лимфоцитов. Их появление связано с повышенной ломкостью мембраны лимфоцитов при хроническом лимфолейкозе.
Количество клеток Гумпрехта — Боткина, как правило, больше у больных с высоким лейкоцитозом. Клетки, или, как их нередко называют, тени Гумпрехта — Боткина, образуются при приготовлении мазка, их наличие и количество не имеют прогностического значения.
Количество лейкоцитов при хроническом лимфолейкозе может быть различным, в большинстве случаев при установлении диагноза хронического лимфолейкоза оно составляет 20—50•109/л, но нередко при первом обращении к врачу уже имеется гиперлейкоцитоз (100—500 • 109/л), свидетельствующий о длительном недиагностированном периоде заболевания. Мы наблюдали больного, у которого при первом обращении к врачу по поводу длительно существующих увеличенных лимфатических узлов количество лейкоцитов оказалось 1200•109/л.
При подсчете лейкоцитарной формулы содержание лимфоцитов обычно составляет 50—70 %, при высоком лейкоцитозе иногда достигает 95—99 %. Наряду со зрелыми лимфоцитами в крови обычно в очень небольшом количестве (как правило, не более 1—3 %) удается обнаружить пролимфоциты — более крупные клетки с отчетливой нуклеолой в ядре. Постепенное увеличение содержания пролимфоцитов в течение болезни, так же как их постоянное присутствие в количестве 10 % и более, является плохим прогностическим признаком.

Е. Matutes и соавт. на большом клиническом материале показали, что выживаемость больных хроническим лимфолейкозом прямо коррелирует с числом циркулирующих пролимфоцитов и значительно снижается уже при числе пролимфоцитов более 5 %.
На основании изучения морфологической картины крови почти 550 больных ХЛЛ Е. Matutes и соавт. выделили примерно 15 % больных с необычной морфологией клеток. Они предложили считать таких больных страдающими атипичным ХЛЛ, отметив два его подтипа: один с повышенным более 10 % количеством пролимфоцитов и второй — с лимфоплазмоцитоидной дифференцировкой лимфоцитов и/или наличием лимфоцитов с расщепленным (cleaved) ядром. Во втором случае одновременно имеются обычные лимфоциты, характерные для хронического лимфолейкоза, и переходные формы — более крупные лимфоциты с выраженной базофилией цитоплазмы или с намечающейся расщелиной ядра.
Течение болезни в этом случае обычно не отличается от характерного для типичного хронического лимфолейкоза, однако нередко при обоих указанных вариантах имеется трисомия хромосомы 12. При обоих подтипах: повышенном количестве пролимфоцитов и лимфоплазмоцитоидной морфологии лимфоцитов — течение болезни у больных с трисомией хромосомы 12 более агрессивное.
Костно-мозговой пунктат при хроническом лимфолейкозе обычно гиперклеточный, инфильтрация лимфоцитами чаще всего имеет диффузный характер, хотя иногда встречаются случаи нодулярной инфильтрации. В большинстве случаев процентное содержание лимфоцитов значительно превышает необходимые для установления диагноза 30 %, нередко достигая 90—95 %.
Лимфоциты в костном мозге морфологически не отличаются от лимфоцитов крови, но обычно имеется 3—5 % пролимфоцитов даже в тех случаях, когда они не обнаруживаются в крови.
При морфологическом исследовании лимфатического узла обнаруживают стирание нормального рисунка и мономорфную инфильтрацию лимфоцитами, морфологически сходными с лимфоцитами крови и костного мозга, иногда имеющими несколько большие размеры. В небольшом количестве встречаются пролимфоциты и клетки, названные параиммунобластами: клетки среднего размера с дисперсным хроматином и круглыми или овальными ядрышками. В селезенке преобладает инфильтрация белой пульпы, хотя красная пульпа обычно тоже оказывается в той или иной степени инфильтрированной малыми лимфоцитами.
Несмотря на характерную картину, результаты морфологического исследования не могут считаться достаточными для установления диагноза хронического лимфолейкоза (ХЛЛ), поскольку аналогичная морфологическая картина крови и костного мозга нередко наблюдается при фолликулярной и мантийно-клеточной лимфомах с поражением костного мозга. Согласно современным критериям, диагноз хронического лимфолейкоза может считаться установленным только после иммунологического исследования, подтверждающего диагноз. Патологические лимфоциты при хроническом лимфолейкозе имеют абсолютно характерный иммунофенотип.
Они экспрессируют антигены CD19, CD5, CD23, отмечается слабая экспрессия на поверхности клеток иммуноглобулинов (экспрессируются IgM, нередко одновременно с IgD) с одной L-цепью, определяется слабая экспрессия антигенов CD20 и CD22, у ряда больных экспрессируется молекула FMC-7. Антиген CD79b, или Igb, являющийся частью В-клеточного рецептора, либо не экспрессируется, либо экспрессируется очень слабо в подавляющем большинстве случаев.
Характерный иммунофенотип опухолевых клеток позволяет отличить В-ХЛЛ от других лимфопролиферативных заболеваний.
Е. Matutes и соавт. предложили числовую систему, помогающую при дифференциальной диагностике В-ХЛЛ и других лимфопролиферативных заболеваний. По этой системе каждый иммунологический признак, характерный для В-ХЛЛ, расценивается как 1 балл, его противоположное значение — как 0.
Иммунофенотип опухолевых клеток при различных лимфопролиферативных заболеваниях
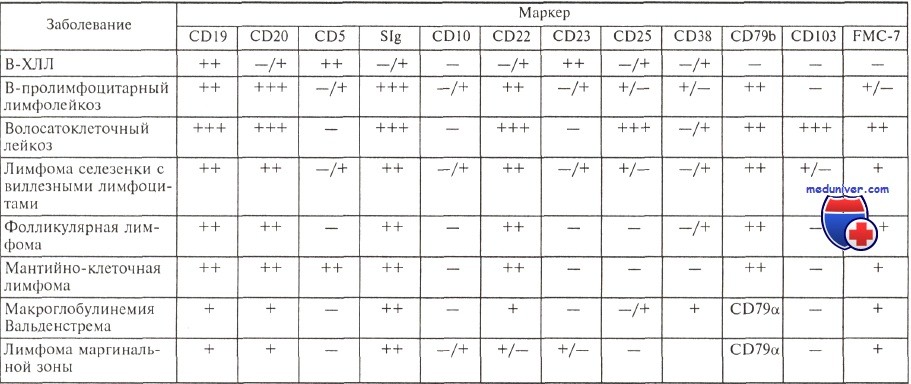
Система выглядит следующим образом: поверхностные иммуноглобулины слабая экспрессия — 1, сильная — 0; CD5+ -1, CD5-0; CD23+ -1, CD23-0; CD22 — слабая экспрессия — 1, сильная — 0; CD79b — отсутствует — 1, экспрессируется — 0; FMC-7— отсутствует — 1, экспрессируется — 0. Оценив по этой системе сумму полученных баллов у 298 больных хроническим лимфолейкозом и 166 больных другими зрелоклеточными лимфопролиферативными заболеваниями, авторы показали, что у 96,8 % больных хроническим лимфолейкозом сумма полученных баллов составляет 3—5, в то время как более чем у 94 % больных другими лимфопролиферативными заболеваниями она равна 1—2 баллам.
Иногда возникают трудности в дифференциальной диагностике хронического лимфолейкоза и так называемого монокло-нового В-лимфоцитоза неопределенного значения (MLUS — monoclonal lymphocytosis of undetermined significance), названного так по аналогии с моноклоновыми гаммапатиями неопределенного значения (MGUS). Термин был впервые введен еще в конце 80-х годов прошлого века для отличия непрогрессирующего моноклонового лимфоцитоза без признаков ХЛЛ от индолентного ХЛЛ с признаками заболевания. В настоящее время чаще употребляется термин CLUS (clonal lymphocytosis of undetermined significance).
При CLUS обычно на протяжении многих лет сохраняются умеренный и стабильный лейкоцитоз и лимфоцитоз (меньше необходимых для диагноза ХЛЛ 5•109/л), нормальные показатели эритро- и тромбоцитопоэза, отсутствует увеличение лимфатических узлов и селезенки.
В наблюдениях С. Wang и соавт. клиническая картина и лабораторные показатели при CLUS оставались неизменными на протяжении 3—10 лет. Клоновая природа лимфоцитоза была подтверждена рестрикцией L-цепи экспрессируемых на поверхности лимфоцитов иммуноглобулинов. Никаких хромосомных аберраций на протяжении всего времени наблюдения выявлено не было. У всех пациентов исследование иммунофенотипа на протяжении всего времени наблюдения обнаруживало экспрессию лимфоцитами антигенов CD19, CD20 и слабую экспрессию поверхностных иммуноглобулинов, однако неизменно выявляло отсутствие экспрессии CD5 и CD23. Таким образом, данные наблюдения не отвечают всем признакам В-ХЛЛ. Однако в большинстве случаев иммунофенотип при CLUS не отличается от типичного иммунофенотипа В-ХЛЛ. A. Rowstron на основании анализа нескольких сотен наблюдений раннего стабильного хронического лимфолейкоза и сравнения их с CLUS указывает, что частота прогрессирования в этих случаях одинакова и не превышает 10 %.
Известно, что истинный хронический лимфолейкоз, имеющий все необходимые для установления диагноза черты, также может годами не проявлять признаков прогрессирования. В подобных случаях имеется характерный для данного заболевания иммунофенотип, а при длительном наблюдении (в одном нашем наблюдении спустя 22 года со времени постановки диагноза) во многих случаях появляются черты прогрессирующего хронического лимфолейкоза. В других наблюдениях клиническая картина сохраняется неизменной на протяжении всей жизни больного.
Мы наблюдали больную в течение 29 лет, которая не получала никакого лечения, поскольку все это время у нее была стабильная гематологическая и клиническая картина: отсутствие увеличенных лимфатических узлов и селезенки, количество лейкоцитов 15—20•109/л, лимфоцитов 65—70 %. Это наблюдение похоже на наблюдения Т. Han и соавт., описавших 10 больных с лейкоцитозом более 10 • 109/л и моноклоновым В-клеточным лимфоцитозом, у которых в течение 6—24 лет не было признаков прогрессирования и которые не нуждались в терапии.
Возможно, эти наблюдения являются отражением возрастного изменения В-клеточного репертуара. Почти 10 лет назад было обнаружено, что у мышей с возрастом постепенно суживается разнообразие клонов В-клеток (В-клеточный репертуар) и одновременно происходит увеличение размеров (амплификация) отдельных клонов. N. Chiorazzi и М. Ferrarini указывают, что у здоровых людей старше 50 лет наличие таких клонов В-лимфоцитов является обычным. Возможно, отдельные клоны, возникшие под влиянием длительной стимуляции определенным антигеном, могут приобретать значительные размеры и определяться при рутинном иммунологическом исследовании.
Обнаруженная недавно в половине исследованных методом FISH случаев CLUS делеция 13ql4, являющаяся самой частой генетической аберрацией при ХЛЛ, подтверждает мнение о том, что CLUS следует расценивать как раннюю стадию хронического лимфолейкоза доброкачественного течения. В то же время P. Ghia и соавт., обследовав 500 здоровых людей старше 65 лет, обнаружили у части из них клоны клеток с иммунофенотипом, характерным для различных лимфопролиферативных заболеваний, иногда у одного и того же больного. Авторы полагают, что это, скорее всего, является не ранней стадией болезни, а отражением постепенно суживающегося с возрастом В-клеточного репертуара.
В 1982 г. описан постоянный поликлоновый В-лимфоцитоз у курящих женщин средних лет. У некоторых из них были частые респираторные заболевания. Это редкий феномен, и со времени первой публикации появилось не более 90 подобных описаний. Исследования с помощью ПЦР показали, что во всех изученных случаях имеется реаранжировка BCL-2/IgH, которая, однако, не всегда сопровождалась повышенной экспрессией BCL-2.
У некоторых курящих женщин с поликлоновым В-лимфоцитозом обнаружены незначительное увеличение размеров селезенки и поликлоновая гамма-патия, которые, как и лимфоцитоз, иногда исчезали после прекращения курения.
Несколько случаев поликлонового В-лимфоцитоза описаны у некурящих. С помощью ПЦР у некоторых пациентов в крови был обнаружен вирус Эпштейна—Барр. Неясно, играет ли этот вирус роль в развитии синдрома поликлонового В-лимфоцитоза.
Очевидно, в настоящее время подобные случаи не являются трудными для дифференциальной диагностики с хроническим лимфолейкозом (ХЛЛ), поскольку поликлоновый характер лимфоцитоза обнаруживается при иммунофенотипировании. Трудности для трактовки представляет описанный недавно случай поликлонового В-клеточного лимфоцитоза с комплексными хромосомными аберрациями — трисомией хромосом 3, 15 и 18, инверсией хромосомы 18, t(13;14) в отдельных клетках у длительно курящей женщины. Гематологическая картина остается стабильной на протяжении нескольких лет наблюдения, но отмечаются часто повторяющиеся инфекции верхних дыхательных путей. Необходимо длительное наблюдение для выяснения вопроса о том, не являются ли имеющиеся хромосомные аберрации отражением начала лимфопролиферативного заболевания.
При некоторых хронических инфекциях (туберкулез, сифилис), иногда при неинфекционных заболеваниях (тиреотоксикоз, болезнь Аддисона) наблюдается постоянный Т-клеточный лимфоцитоз, чаще всего при нормальном количестве лейкоцитов. Его также нетрудно дифференцировать от хронического лимфолейкоза (ХЛЛ) на основании данных иммунологического исследования.
— Также рекомендуем «Патогенез хронического лимфолейкоза (ХЛЛ) — экспрессия антигенов»
Оглавление темы «Хронический лимфолейкоз (ХЛЛ)»:
- Зрелоклеточные Т-лимфомы: периферическая Т-клеточная лимфома неспецифицированная
- Первичные лимфомы центральной нервной системы — клиника, диагностика, лечение
- Первичные кожные лимфомы — классификация
- Грибовидный микоз (ГМ) — классификация, диагностика, лечение, прогноз
- Хронический лимфолейкоз (ХЛЛ) — эпидемиология, история изучения
- Диагностика хронического лимфолейкоза (ХЛЛ) — иммунофенотип клеток
- Патогенез хронического лимфолейкоза (ХЛЛ) — экспрессия антигенов
- Влияние мутации IgVH и BCL-6 на течение и прогноз хронического лимфолейкоза (ХЛЛ)
- Влияние экспрессии Zap-70 и CD38 на течение и прогноз хронического лимфолейкоза (ХЛЛ)
- Влияние хромосомных мутаций (кариотипа) на течение и прогноз хронического лимфолейкоза (ХЛЛ)
Источник
