Болезнь кошачьих царапин анализ крови
Над статьей доктора
Агапова Сергея Анатольевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 21 марта 2019 г.Обновлено 23 июля 2019 г.
Определение болезни. Причины заболевания
Болезнь кошачьих царапин (лихорадка от кошачьих царапин, фелиноз или регионарный небактериальный лимфаденит) — это острая бактериальная зоонозная инфекция, передающаяся преимущественно от кошек. Она характеризуется региональным лимфаденитом (воспалением лимфоузлов), кожной сыпью и иногда поражением глаз, нервной системы и внутренних органов.[1]
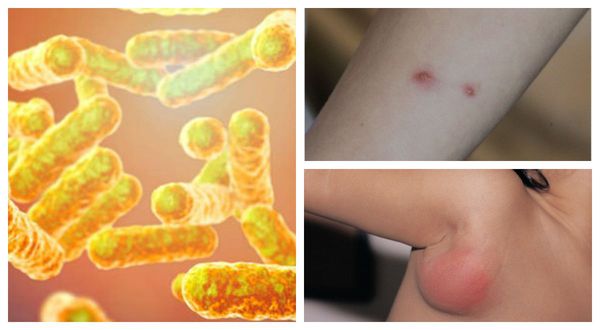
Причиной заболевания является инфицирование бактерией Bartonella henselae (бартонелла хенсели), которая была выделена у людей и млекопитающих и представляет собой мелкую плеоморфную, факультативную, грамотрицательную и внутриклеточную бациллу.
Источники инфекции
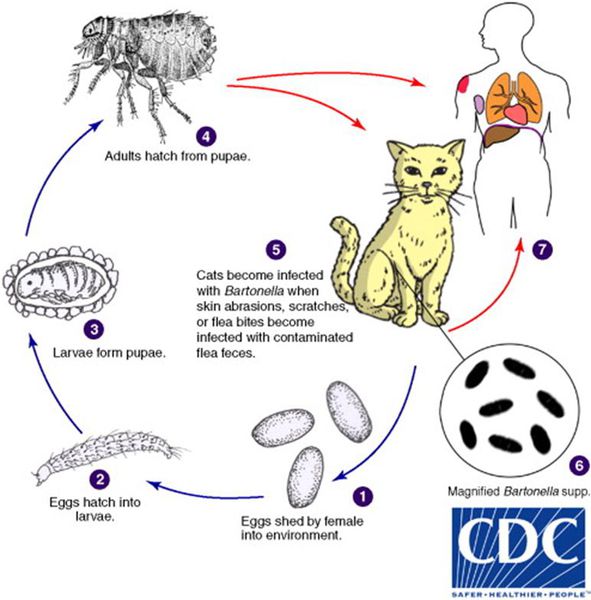
Кошки являются естественным резервуаром и переносчиком B. henselae, при этом сами животные от этого не страдают. В ряде исследований, проведённых в США, у 28% обследованных кошек были обнаружены антитела против причинной бактерии, причём из них 56% котят моложе года и 34% кошек от года и старше обладали иммунитетом к бациле. Также исследование показало, что у бездомных кошек (61%) B. henselae в крови выявлялись гораздо чаще, чем у домашних (21%).[2]
Котята моложе 12 месяцев в 15 раз чаще передают инфекцию, чем взрослые кошки, из-за наличия бактерии B. henselae в крови и большей склонностью к нанесению царапин.
Передача инфекции между кошками происходит при укусах кошачьей блохи Ctenocephalides felis или заглатывании их продуктов жизнедеятельности. Поэтому люди, у которых дома есть хотя бы один котёнок с блохами, имеют в 29 раз больше шансов заразиться бацилой, чем те, у чьих животных в шерсти не было блох.[3]
Собаки также являются источником заражения, но гораздо реже, чем кошки — всего в 5% случаев.[4] Также сообщается о единичных случаях возникновения заболевания при контактах людей с морскими свинками, кроликами и обезьянами.[1]
Помимо прочего, доказана роль в передачи инфекции иксодового клеща Ixodes ricinus (собачий клещ), который часто нападают и на людей.[5] Описан случай семейного заражения бартонеллами при их укусах.[6]
Варианты передачи инфекции человеку при укусах кошачьих блох и от человека к человеку не подтверждены.[2]
Пути передачи инфекции:
- Царапины. 75-90% пациентов с фелинозом незадолго до появления заболевания отмечали поверхностную травму кожи при контакте с кошкой. Дело в том, что блохи, находясь на животном, выделяют экскременты, которые содержат бактерии. Когда кошка царапает свою кожу (например, при почёсывании), её коготь загрязняется отходами жизнедеятельности, и в дальнейшем при нанесении травмы человеку происходит передача инфекции.[1]
- Укусы и ослюнения травмированной кожи — связаны с нахождением бактерий в слюне животных.[1]
Распространенность заболевания в мире и в Российской Федерации не известна. Заболеваемость в США среди амбулаторных пациентов составляет приблизительно 9,3 случая на 100 000 человек в год, причём ежегодно регистрируется до 20 000 новых случаев.[7] Примерно 70-90% случаев заболевания происходят в осенние и ранние зимние месяцы. Предполагается, что сезонность связана с повышением рождаемости котят в середине лета и с увеличением заражённости блохами.[8]
Группы риска
Заболевания чаще встречается у людей моложе 18 лет (от 55 до 80% случаев). Это связывают с тем, что именно дети и подростки чаще всего играют с котятами.[9]
Также стоит отметить, что заболевание чаще встречается у мужчин, чем у женщин, в соотношении 3:2. Одной из гипотез, объясняющих более высокую заболеваемость среди мужчин, является тенденция к более грубой игре с котятами и кошками и, следовательно, повышенному риску укусов и царапин.[1]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы болезни кошачьих царапин
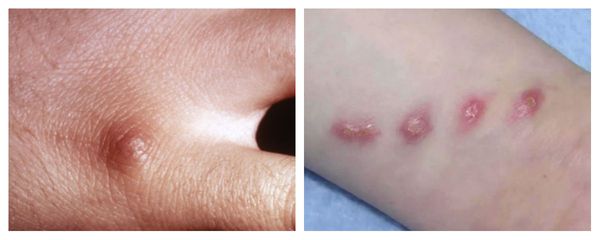
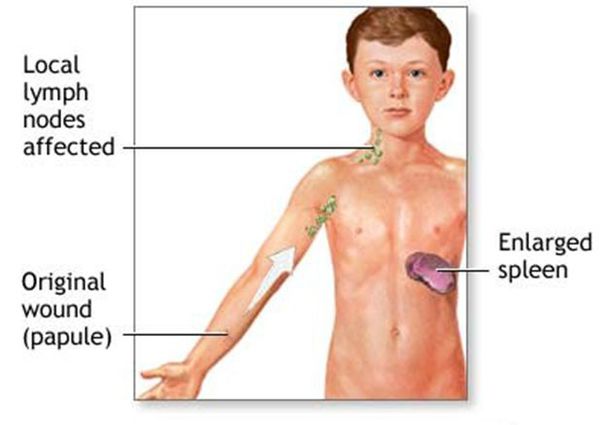
Первичный очаг (инокуляция) — наблюдается в 90% случаев и возникает на месте зажившей царапины. В основном располагается на кистях и предплечьях, реже на лице, туловище и ногах. Вначале отмечается эритематозное пятно, которое существует совсем недолго и трансформируется в плоскую папулу синюшно-красного или телесного цвета с чёткими неровными границами. Размером возникшая папула может быть от нескольких мм до 1-2 см в диаметре. Иногда несколько папул расположены линейно по ходу царапины. В некоторых случаях в основании папулы имеется болезненный инфильтрат до 3-5 см в поперечнике. У отдельных пациентов вместо папул возникают пузыри или пустулы. Примерно в половине случаев в последующем формируется эрозивный или язвенный дефект, заживающий с образованием рубца.[10]
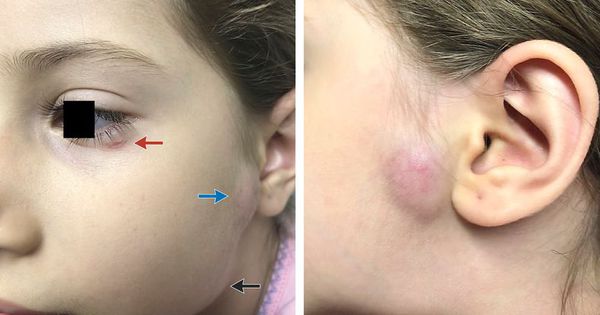
Региональный лимфаденит — основной симптом заболевания. При классической болезни кошачьих царапин регионарная лимфаденопатия возникает через 1-3 недели после появления первичного очага и продолжается до нескольких месяцев. У 85% пациентов поражается одна группа лимфоузлов: чаще всего подмышечные и эпитрохлеарные (46%), в области головы и шеи (26%), а также в паховой области (17,5%). В большинстве случаев воспаляются одиночные лимфоузлы, реже множественные, они могут располагаться как в границах одной анатомической области, так и в нескольких (генерализованная лимфаденопатия — редкое явление).
Поражённый лимфатический узел плотный, подвижный, при пальпации умеренно болезненный, в диаметре может достигать 1-5 см. Кожа над ним гиперемированна. В 10-50% случаев происходит спаивание лимфоузлов с окружающими тканями, их нагноение с образованием густого жёлто-зелёного гноя и последующим вскрытием с образованием язвенного дефекта.[11]
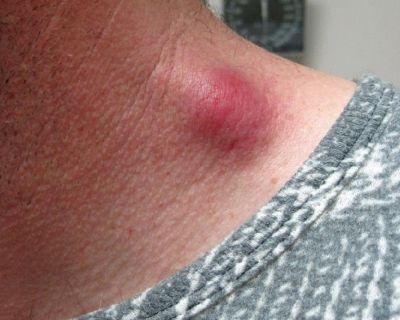
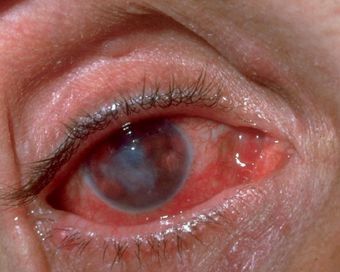
Окулогландулярный синдром Парино — одновременное образование одностороннего гранулематозного конъюнктивита (возникновение гранулём в виде жёлто-белых узелков от 1 до 5 мм) и увеличенного лимфатического узла перед ушной раковиной на той же стороне лица. Встречается в 2-8% случаев и связан с попаданием на конъюнктиву глаза слюны заражённых животных или фекалий блох. Конъюнктивит в течение нескольких недель регрессирует без рубцевания.[12]

Лихорадка — повышение температуры тела до 38-39°С с ознобом, миалгией и артралгией (болью в мышцах и суставов). Возникает у 25-30% пациентов с образовавшимся лимфаденитом.
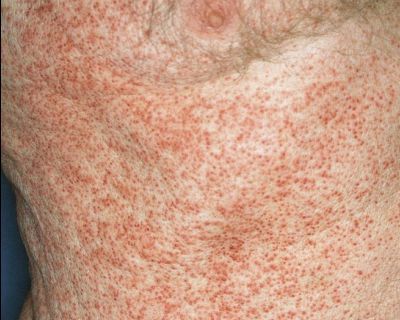
Генерализованная сыпь — скарлатино-, кореподобная или уртикарная сыпь на туловище, реже на конечностях. Наблюдается на фоне общих проявлений. В редких случаях возникает пятнисто-папулёзная сыпь или элементы по типу узловатой эритемы. Высыпания держатся от 2-5 дней до 2-5 недель.[10]
Патогенез болезни кошачьих царапин
При попадании в организм иммунокомпетентных пациентов Bartonella в местах инокуляции (заражения) вызывает гранулематозный и лейкоцитарно-лимфоцитарный ответ. Инфекция распространяется через лимфатические пути, вызывая воспаление в лимфатических узлах. В некоторых случаях происходит проникновение бактерий в кровь с развитием бактериемии и поражения нервной системы и внутренних органов.
Основным вирулентным агентом считается белок наружной мембраны OMP 43 кДа, который способен связывать эндотелиальные клетки.
Как показывают исследования, B. henselae проявляет более низкую биологическую активность по сравнению с классическими грамотрицательными микробами, что объясняет выживание, внутриклеточный рост и размножение бактерий внутри фагоцитарных клеток.
У пациентов с ослабленным иммунитетом (в частности, ВИЧ-инфицированных) ответ организма на заражение может привести к бациллярному ангиоматозу (избыточному разрастанию сосудов). Стимулировать ангио пролиферацию (появление новых кровеносных сосудов) бактерия B. henselae способна благодаря функции белка адгезина А, который может сцеплять поверхности клеток.[13]
Классификация и стадии развития болезни кошачьих царапин
Международная классификация болезней 10 пересмотра кодирует заболевание как A28.1 Лихорадка от кошачьих царапин.
Клиническая классификация предполагает выделение трёх форм болезни:[10][14]
- классическая форма (кожно-железистая) — поражение кожи и лимфатических узлов;
- атипичные формы:
- глазной вариант (окуло-гландулярная форма) — поражение глаз;
- неврологический вариант (нейро-гландулярная форма) — поражение нервной системы;
- висцеральный вариант — поражение печени, селезёнки, сердца, реже лёгких и кишечника;
- бациллярный ангиоматоз — тяжёлое течение заболевания у лиц с ослабленным иммунитетом.
Стадии развития заболевания:
- инкубационный период — длится от 5 до 60 дней (в среднем — две недели);
- инокуляция — появление первичного очага, который существует на протяжении нескольких недель;
- стадия регионального лимфаденита — наступает через 1-3 недели после появления первичного очага и длится от нескольких недель до нескольких месяцев;
- регрессирование симптомов — может продолжаться около 3-6 месяцев, иногда дольше.
Осложнения болезни кошачьих царапин
Бациллярный ангиоматоз
Наблюдается у людей с ВИЧ-инфекцией, после трансплантации сердца и почек и очень редко — у иммунокомпетентных лиц. Характеризуется длительной лихорадкой, болями в суставах, снижением массы тела и спленомегалией (увеличением селезёнки). На фоне этих проявлений возникает сыпь в виде: множественных распространённых ангиоматозных (сосудистых) и подкожных узлов, папул, похожих на пиогенную гранулёму, и эритематозных инфильтрированных бляшек диаметром от 1 мм до нескольких см. Течение тяжёлое, часто с летальным исходом.[15]
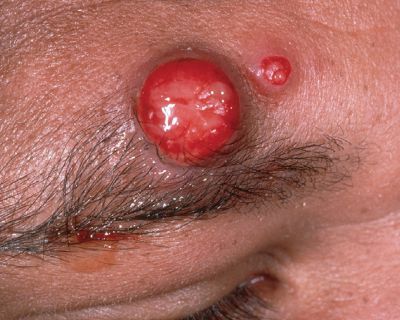
Подострый эндокардит
У части пациентов наблюдается поражение одного или несколько сердечных клапанов, эндокарда на внутренней поверхности стенок сердца или межжелудочковой перегородке, причем культуральное исследование крови не выявляет бактерий.[16] Это осложнение может сопровождаться повышением температуры, сердечной недостаточностью и одышкой.
Офтальмологические осложнения
Поражения глаз отмечаются у 2-6% пациентов и включают:
- нейроретинит — воспаление сетчатки глаза и зрительного нерва;
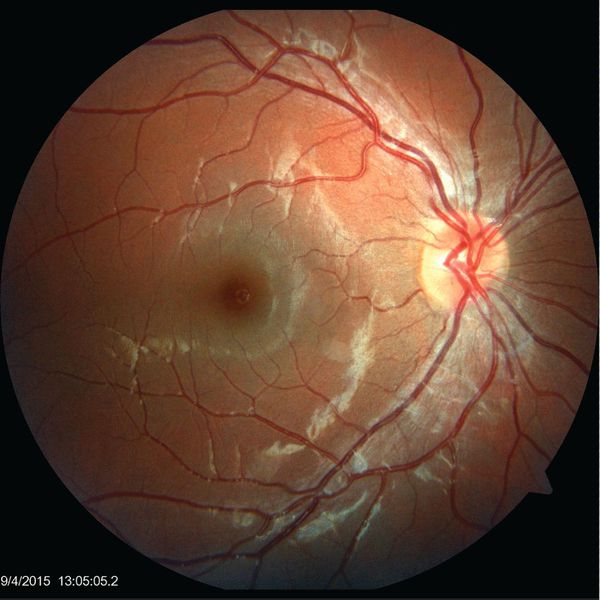
- папиллит — воспаление части зрительного нерва;
- неврит зрительного нерва;
- очаговый или многоочаговый ретинохориоидит — воспаление сосудистой оболочки глаза и сетчатки;
- панувеит — воспаление всех частей сосудистой оболочки галаза;
- окклюзию вен и артерий сетчатки, приводящую к её отслоению.[17]
Неврологические осложнения
Нарушения центральной нервной системы встречаются у 1-2% пациентов и включают атаксию, паралич черепных нервов и деменцию у пожилых людей. У детей обычно возникает энцефалит или асептический менингит.[18]
Гранулематозный гепатит и спленит (острое воспаление селезёнки)
Поражение печени и селезёнки, сопровождается генерализованной лимфаденопатией, длительной волнообразной лихорадкой, повышением уровней аминотрансфераз и множественными и диффузными гипоэхогенными зонами, определяемыми во время ультразвукового исследования и томографии.[19]
Диагностика болезни кошачьих царапин
Постановка диагноза основывается на данных анамнеза (наличие контакта с кошкой), клинических данных (присутствие первичного очага и регионального лимфаденита) и, при необходимости, данных лабораторных исследований:
- Общий анализ крови — при болезни кошачьи царапин обнаруживаются лейкоцитоз, лимфоцитоз и повышенная СОЭ.
- Полимеразная цепная реакция (ПЦР) — определение ДНК возбудителя на основе материала, взятого из первичного очага поражения или при биопсии лимфатического узла и крови. Специфичность данного обследования составляет почти 100%, но его чувствительность колеблется от 43% до 76%.[20]
- Культуральное исследование — посев материала из очагов поражения, аспирата из лимфатических узлов и крови. Специфичность анализа — 100%, чувствительность — 70-80%.[2] Метод требует специальных сред и времени (более трёх недель).
- Серологическое исследование — определение антител к B. henselae в крови методом ИФА (иммуноферментного анализа). Титры IgG менее 1:64 свидетельствуют о том, что у пациента нет текущей инфекции. Титры от 1:64 до 1:256 предполагают возможное наличие инфекции — рекомендовано повторное тестирование через 10-14 дней. Титры, превышающие 1:256, указывают на присутствие активной или недавней инфекции. Положительный тест на IgМ предполагает острое заболевание.[21]
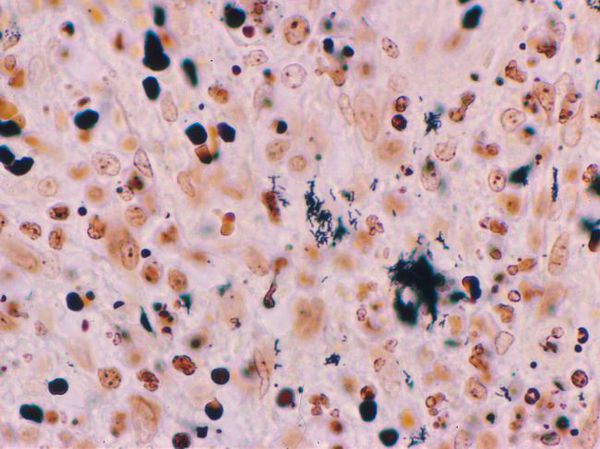
- Биопсия материала из первичного очага поражения — показывает выраженные очаги некроза в дерме, окружённые эпителиоидными и гигантскими клетками и эозинофилами. При окраске по Уортину — Старри определяются мелкие бактерии разной формы.
- Рентгенологическое исследование лимфатических узлов, УЗИ и томография печени и селезёнки — проводятся по показаниям.
- Исследование на ВИЧ-инфекцию и подсчёт количества СD4 клеток в крови — проводят при подозрении на бациллярный ангиоматоз.
Дифференциальная диагностика проводится со следующими заболеваниями:
- бактериальный гнойный лимфаденит, вызванный другими микроорганизмами;
- инфекция, вызванная атипичными микобактериями;
- инфекционный мононуклеоз;
- споротрихоз;
- туляремия;
- цитомегаловирусная инфекция;
- саркоидоз;
- злокачественные новообразования.
Лечение болезни кошачьих царапин
Иногда в случаях стандартного течения заболевания применяют тепловой местный компресс или прибегают к физиотерапевтическому воздействию на область изменённых лимфоузлов (диатермии и УВЧ-терапии). Однако особого терапевтического эффекта эти метода не оказывают, так как большинство случаев фелиноза проходят самостоятельно, без лечения. Поэтому при классической форме болезни никаких действий предпринимать не нужно.
У некоторых пациентов могут развиться осложнения от распространения процесса. В таком случае рекомендовано назначение азитромицина, при применении которого лимфаденит регрессирует быстрее по сравнению с отсутствием лечения:[22]
- для взрослых и детей с весом > 45,5 кг: 500 мг в день, затем по 250 мг в течение четырёх дней;
- для детей с весом ≤ 45,5 кг: 10 мг/кг в первый день, затем по 5 мг/кг в течение четырёх дней.
При необходимости и наличии осложнений могут применяться другие антибиотики: пенициллины, тетрациклины, цефалоспорины и аминогликозиды и их комбинации.
Если есть нагноение, который сопровождается общими симптомами и лихорадкой, то показана аспирация гноя. Это позволит облегчить течение заболевания.
Прогноз. Профилактика
Прогноз благоприятный: при отсутствии осложнений заболевание спонтанно регрессирует без лечения в течение 3-4 месяцев. Тяжёлые формы заболевания встречаются крайне редко.
Меры профилактики, рекомендованные Центрами по контролю и профилактике заболеваний США:[23]
- После укуса кошки необходимо немедленно промыть место повреждения водой с мылом, чтобы продизинфицировать рану.
- Каждый раз мыть руки с водой и мылом после игры с кошками, особенно это касается людей с ослабленной иммунной системой.
- Поскольку котята младше одного года наиболее опасны для заражения из-за наличия бактерий в крови, людям с ослабленной иммунной системой следует заводить кошек старше одного года.
- Не рекомендуется играть или гладить бездомных кошек.
- Нельзя позволять кошкам зализывать открытые раны и царапины на коже.
- Следует подстригать когти кошек.
- Необходимо постоянно использовать одобренные ветеринаром средства для борьбы с блохами.
- Кошке следует держать в помещении, чтобы уменьшить их контакт с блохами и избежать заражения.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 28 июня 2013;
проверки требуют 30 правок.
Лихора́дка от коша́чьих цара́пин (фелиноз, доброкачественный лимфоретикулёз, гранулёма Молляре) – острое инфекционное заболевание. Возникает после укусов и царапин кошек. Возбудитель — бактерия Бартонелла (Bartonella henselae). Заболевание характеризуется воспалением регионарных лимфатических узлов, лихорадкой и общей интоксикацией.[3][4]
Исторические сведения[править | править код]
В 1950 году доктор Роберт Дебре определил, что кошки являются природным резервуаром этой болезни.[5][6]
Этиология[править | править код]
Возбудитель заболевания — мелкие грамотрицательные бактерии Bartonella henselae и Bartonella quintana семейства Rhizobiales. Бактерии отличает выраженный полиморфизм, они способны расти на специальных питательных средах, что отличает их от риккетсий. Паразитирует у кошек, собак, грызунов, обезьян. Не выдерживает нагревания, но хорошо сохраняется при низких температурах.
Эпидемиология[править | править код]
Источником инфекции являются кошки, в слюне, моче, на лапах, когтях, которых содержится возбудитель. Бывают случаи, когда заболевание развивается при контакте с собаками, обезьянами, морскими свинками. Восприимчивость всеобщая, но заболевание чаще регистрируется у детей и подростков, играющих с кошками. После перенесенного заболевания развивается стойкий иммунитет.
Патогенез и патоморфология[править | править код]
Возбудитель проникает в организм человека через повреждённый кожный покров и иногда слизистые оболочки (царапины, нанесённые когтями кошек, или их укусы). В половине случаев в месте его внедрения образуются папулы, впоследствии нагнаивающиеся. Из ворот инфекции бартонеллы лимфогенно диссеминируют в регионарные лимфатические узлы. Под их воздействием в лимфатических узлах образуются воспалительные инфильтраты с гиперплазией ретикулярных клеток, а в дальнейшем гранулёмы, напоминающие бруцеллёзные, а также звездообразные абсцессы с образованием свищей. Впоследствии возможно регрессирование воспалительного процесса со склерозированием лимфатических узлов. При гематогенном диссеминировании бартонеллы попадают в различные паренхиматозные органы, где формируются аналогичные гранулёмы. Токсины возбудителей и продукты распада тканей обусловливают развитие интоксикации и аллергических реакций.
Клиническая картина[править | править код]
Инкубационный период. Варьирует от 3 до 10 дней, но в отдельных случаях может затягиваться до 1,5 мес.
Начальный период. На месте зажившей царапины или укуса часто возникает первичный аффект в виде красноватых папул, не причиняющих значительного беспокойства больному и часто остающихся незамеченными.
Период разгара. Позднее папулы могут нагнаиваться, изъязвляться и покрываться корочками, после отторжения которых не остаётся рубцов. Через 2-3 недели после возникновения первичного аффекта развивается регионарный лимфаденит, наиболее часто в подмышечных впадинах и на шее, реже в паховых и бедренных областях. В 80% случаев отмечают увеличение одного лимфатического узла. Иногда лимфатические узлы приобретают значительные размеры, при пальпации они слегка болезненны, плотные. Явления периаденита не наблюдают. Проявляются симптомы интоксикации в виде повышения температуры тела, недомогания, головной боли, снижения аппетита. Длительность температурной реакции с проявлениями интоксикации варьирует от 1 до 3 недель. В ряде случаев могут возникнуть полиморфная аллергическая сыпь на коже, микрополилимфаденит, увеличиваются печень и селезёнка.
Период реконвалесценции. Характеризуется исчезновением признаков интоксикации, постепенным рассасыванием, склерозированием или нагноением лимфатических узлов с последующим их вскрытием.
Фелиноз также может протекать в виде атипичных форм. Одна из них проявляется в виде одностороннего конъюнктивита с образованием язв и узелков на конъюнктиве и увеличением околоушных и подчелюстных лимфатических узлов. В редких случаях возникает нейроретинит, обычно односторонний, проявляющийся отёком диска зрительного нерва, образованием пятен звездообразной формы и узелков на сетчатке, ангиоматозными изменениями под ней. При этом полностью сохраняется острота зрения. При наличии гранулематозных изменений в печени развивается печёночная пурпура. Может быть причиной шизофрении.
Диагностика[править | править код]
Дифференциальная диагностика[править | править код]
Заболевание следует отличать от туляремии, чумы, инфекционного мононуклеоза, лимфом различной этиологии и других заболеваний, сопровождающихся лимфаденопатией. Для фелиноза характерны образование первичного аффекта с последующим развитием синдрома интоксикации и регионарного лимфаденита, чаще всего с увеличением одного лимфатического узла без явлений периаденита. Большое значение имеют данные эпидемиологического анамнеза: контакты с кошками, нанесение ими царапин, укусов или ослюнение.
Лабораторная диагностика[править | править код]
У части больных в гемограмме отмечают эозинофилию и повышение СОЭ. Серологическую диагностику проводят с помощью РСК. Возможна постановка кожно-аллергических проб со специфическими аллергенами; они პположительны у 90% больных, но проявляются лишь на 3-4-й неделе от начала болезни. В последнее время применяют ИФА с антисывороткой и ПЦР. При гистологическом исследовании биоптатов лимфатических узлов можно обнаружить возбудитель.
Лечение[править | править код]
Для лечения неосложнённого фелиноза применяют эритромицин по 500 мг 4 раза в сутки, доксициклин по 100 мг 2 раза в сутки или ципрофлоксацин по 500 мг 2 раза в сутки. Курс лечения составляет 10-14 дней. Альтернативные препараты — тетрациклины, азитромицин, хлорамфеникол, офлоксацин в средних терапевтических дозах. Эффективность перечисленных препаратов проявляется далеко не всегда. Назначают симптоматические средства, витамины, антигистаминные препараты. Показаны нестероидные противовоспалительные препараты (индометацин, вольтарен и др.). При размягчении лимфатического узла делают его разрез или пункцию для удаления гноя.
Прогноз[править | править код]
Благоприятный. При адекватном лечении и профилактике наблюдается постепенное выздоровление и склерозирование воспалённого лимфоузла.
Профилактика[править | править код]
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Е. П. Шувалова. Инфекционные болезни. — Медицина, 2005. — ISBN 522-504-00-63.
- ↑ Фелиноз (lymphoreticulosis benigna). — 3 ноября 2009. Дата обращения 3 ноября 2009. Архивировано 10 апреля 2012 года.
- ↑ Chomel B.B. Cat-scratch disease (неопр.) // Rev. — Off. Int. Epizoot.. — 2000. — Т. 19, № 1. — С. 136—150. — PMID 11189710.
- ↑ Arlet G., Perol-Vauchez Y. The current status of cat-scratch disease: an update (англ.) // Comp. Immunol. Microbiol. Infect. Dis. : journal. — 1991. — Vol. 14, no. 3. — P. 223—228. — doi:10.1016/0147-9571(91)90002-U. — PMID 1959317.
Источник
