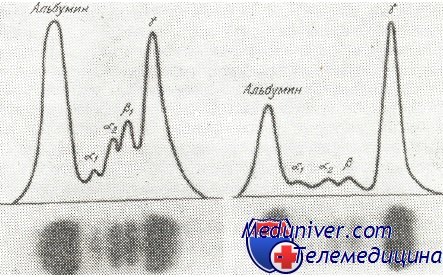
Биохимического анализа крови при миеломе

Лабораторная диагностика множественной миеломы — анализыАнализ периферической крови показывает, у большинства больных с множественной миеломой, наличие анемии. Эта анемия, обычно умеренная, гипохромного типа может быть иногда сильно выраженной (менее 1 миллиона гематий/мм3). На мазке наблюдаются аспекты анизоцитоза и пойкилоцитоза. Гематии проявляют часто тенденцию располагаться в виде «монетных столбиков»,—явление, связанное с наличием миеломатозных протеинов в сыворотке и с их скоплением на поверхности гематий. Количество Гб также понижено. Число лейкоцитов, вариабильное, нормальное или повышенное. В развитых стадиях болезни можно наблюдать лейкопении, отягощаемые и применяемыми цитостатическими лечениями. Лейкоцитарная формула, обычно нехарактерная, может показывать иногда повышенное число плазмоцитарных элементов, подобных клеткам в костном мозге. Число тромбоцитов нормальное или умеренно пониженное. Исследование костного мозга при множественной миеломе имеет важнейшее значение для постановки диагноза. Костная пункция производится обычно в грудную кость или в подвздошный гребень, но ее можно производить и в другие затронутые кости: позвонки, пяточную кость, ключицу. Иногда проникание в кость происходит очень легко, костная ткань давая ощущение особой хрупкости. Для миеломы характерен численный рост плазмоцитарной серии, которая может составлять 90% клеточного населения костного мозга. Вообще, при 20% плазмоцитарных элементов ставится вопрос о существовании миеломы. Аномалийные плазмоцитарные элементы или так называемые «миеломатозные клетки», это клетки диаметром в 15—30(л, круглые или овальные. Ядро, диаметром в 5—7у., круглое, расположенное эксцентрично, содержит 1—2 нуклеоли. Нуклеарный хроматин менее комковатый и уже не представляет тот регулярный порядок, который наблюдается в нормальном плазмоците. Цитоплазма этих клеток интенсивно базофильная, становится яркосиней при окрашивании May-Grunwald-Giemsa (цветная вклейка III). В цитоплазме миеломатозных клеток можно встретить гиалиновые шарики (тела Russel), многочисленные вакуоли, придающие клетке вид ежевики (клетки Mott), или хрустальные азурофильные включения иногда подобные телам Auer при миелобластической лейкемии (протеиновые кристаллы) (цветная вклейка III). Вариабильное число клеток может иметь 3 или более ядер. Другие имеют сильно выраженные черты незрелости: они более крупных размеров (20—35u) с болыпдм, круглым ядром, с очень тонким хроматином, а цитоплазма интенсивно базофильная. Встречаются также и несколько зрелых плазмоцитарных клеток, с ядром в виде «колесной спицы » и ясной перинуклеарной зоной. Иногда плазмоциты могут иметь ацидофильную цитоплазму, так называемые «пламенистые клетки » (flaming cells) (цветная вклейка III). С цитохимической точки зрения, цитоплазма миеломатозных клеток является пероксидазо-отрицательной и окрашивается метахроматически с метиловой зеленью. Гиалиновые шарики (тела Russel) обычно PAS-положительные. Миеломатозные клетки преставляют множество нуклеоцитоплазматических асинхронизмов созревания. Согласно Bernier и Graham, степень этих асинхронизмов пропорциональна клиническому распространению заболевания.
Исследования при помощи электронного микроскопа показали наличие определенных аномалий на уровне клеточных органитов, аномалии тем более явные, чем менее дифференцирована миеломатозная клетка. Митохондрии численно увеличены и имеют патологические аспекты: удлиненные, кольцевидные, иногда с чертами миелиновой дегенерации; аппарат Гольджи везикулярнио трансформирован, центриоли имеют гигантский удлиненный вид, а число рибозомов может возрастать (Bessis). Наиболее интересный аспект представляет эргастоплазмический аппарат. В большинстве случаев он расширен и имеет везикулярный вид. Содержимое эргастоплазмических везикул состоит из протеина и имеет твердую консистенцию, принимая аспект тел Russel, либо в растворимой форме, flaming cells или тезауроцотив (Paraskevas и сотр.), либо в кристаллизованной форме. Протеиновые кристаллы бирефрингентные с периодичностью около 110 A (Bessis). В других случаях эргатоплазмический аппарат менее развит и представлен несколькими пластинками, а редко бывает плохо развитым, подобным лимфоидной клетке. На уровне ядра появляются аномалийные, гипертрофированные нуклеоли, а также и множество интрануклеарных вакуолей (Smetena и сотр.). Некоторые авторы описали наличие в ядре вирусных телец, в 15% случаев (Sorensen), тельца, которые Bessis нашел лишь в одном из 12 изученных им случаев. Иммунохимические и иммунофлюоресцентные исследования, с разными специфическими антисыворотками (IgG, IgA, IgM, IgD IgE, ламбда, каппа) показали наличие Ig в цитоплазме миеломатозных клеток. Они локализированы в особенности на уровне эргастоплазмического аппарата и рибозомов. Делались попытки установить связь между морфологическим аспектом клеток и типом секретированного Ig. Полученные до настоящего времени результаты неубедительны. Paraskevas и сотр. утверждают, что пламенистые клетки секретируют IgA. Цитогенетическое исследование множественной миеломы показало существование разных форм анейплоидии, но которые наблюдаются не во всех случаях. Кроме этого кыло описано и присутствие различных хромозомов маркеров. Вследствие внедрения метода бандирования, Liang и Rowley нашли хромозом 14р+ у 3 больных с множественной миеломой и 1 больного с плазмоцитарной лейкемией, из 22 изученных больных. Этот хромозом 14q+ был найден и при других лимфомах типа Б, а также, изредка, и при лимфомах non-Б. Следует отметить, что Croce и сотрудники установили, что структуральные гены для тяжелых цепей Ig локализированы у человека на хромозоме 14. Исследование протеинового обмена при множественной миеломе. Расстройства протеинового метаболизма составляют характерный аспект множественной миеломы. Злокачественно модифицированные плазмоциты сохраняют и усиливают способность синтетизировать цельные Ig или только определенные составные части глобулиновой молекулы. Изменения протеинового метаболизма проявляются в трех формах: В сыворотке большинства больных, общее количество протеинов повышено, достигая 23 г/100 мл. Среднее количество сывороточных протеинов у больных с миеломой равняется 9 г/100 мл. Этот рост происходит за счет глобулинов, точнее Ig. При электрофорезе на бумаге или в агаре наблюдается появление узкой и высокой полосы, с заметным сокращением остальных дуг. Это является изображением количественного роста гомогенного населения глобулинов. Пик находится обычно в зоне миграции у-глобулинов или b-глобулинов. Аномалийный протеин, находящийся в сыворотке больных с миеломой, получил название парапротеина, миеломатозного глобулина (М-глобулин) или компонента М. В рамках множественной миеломы может происходить: В настоящее время миеломы делятся по типу секретируемого Ig: миеломы IgG наиболее частые, встречающиеся в 60% случаев; миеломы IgA, в 20—25% случаев; IgD, в 2,1% случаев; и ограниченное число миелом IgE. Среди случаев множественной миеломы, 20% — с цепями L (миеломы Бенс-Джонса), причем некоторые без патологического протеина в сыворотке, так как он элиминируется через мочу. Очень малый процент заболеваний (1%) не представляет изменений протеинового метаболизма (несекретирующие миеломы). В рамках миелом IgG, наблюдается следующее распределение на субклассы (Schur): yG1 60—82%; yG2 10—18%; yG3 6—15%; yG4 1—8%. Сравнивая эти цифры с относительными концентрациями в нормальной сыворотке (гл. 7) можно утверждать, что моноклональные Ig типа yGl и yG3 встречаются чаще по сравнению с yG2. Характерной чертой миеломатозного Ig является его гомогенность: узкая зона электрофоретической миграции, индивидуальная антигенная специфичность и цепь L только одного типа (ламбда или каппа). При миеломах IgG и IgA преобладают случаи с цепями каппа (2/3 случаев) (Hobbs и Corbet); при миеломах IgD, цепи ламбда преобладают в 90% случаев, в то время как при миеломах Бенс-Джонса, цепи ламбда присутствуют приблизительно в 45% случаев (Jancelewicz и сотр.). До сих пор не удалось выявить физико-химические или иммунохимические различия между миеломатозными протеинами и соответствующими им нормальными Ig. Было доказано, что миеломатозные Ig обладают способностью связываться с другими веществами, следовательно действовать как антитела. Такая антителовая деятельность отмечалась по отношению к бактериальным соединениям (стрептолизин 0 или спрептококковая гиалу-ронидаза), к гематиям, к некоторым сывороточным протеинам, а также и к гаптенам (динитрофенол, 5-ацетоурацил, пуриновые и пиримидиновые нуклеотиды) (Osterland и сотр.). Способность миеломатозного протеина связываться с гематиями или сывороточными протеинами порождает определенные симптомы, как например агглютинация гематий в виде монетных столбиков, явления повышенной кровоточивости и пр. Значительная диспротеинемия в крови больных с множественной миеломой оказывает влияние на все пробы коллоидальной лабильности.
Реакции на формол-гелифицирование, сульфат кадмия, Вельтмана — положительные. Реакция Sia (помутнение сыворотки в дистилированной воде) — слабо или умеренно положительная. Тесты на коагуляцию модифицированы у некоторых больных. Патологические протеины в сыворотке могут интерферировать с различными фазами коагуляции, как например в трансформация фибриногена в фибрин, во взаимодействии с факторами II, V и VII. Функции тромбоцитов могут быть также модифицированными. Анализ мочи показывает наличие протеина Бенс-Джонса в 40—50% случаев, когда он детерминируется путем нагревания и в 61% случаев, когда он выявляется путем иммуноэлектрофореза. Он представлен выведением легких цепей. Протеин Бенс-Джонса преципитирует в моче нагретой до 50—60°, создавая беловатое облако, которое перерастворяется при кипячении. В случае ассоциированной альбуминурии, перерастворение является неполным и иногда оказывается неполным и без альбуминурии. В такой ситуации мочу можно сделать прозрачной путем добавления нескольких капель 5%-й уксусной кислоты. Физикохимическое исследование альбумина Бенс-Джонса показало, что он состоит из легких цепей, димеризованных дисульфидными связями. Постоянно легкая цепь в моче идентична с легкой цепью сывороточного миеломатозного протеина. В мочевом осадке могут появляться цилиндры, гематии, а в случаях почечного калкулеза появляются кристаллы фосфатов, уратов, а также гематии и лейкоциты. Гиперкальцемия встречается часто при множественной мизломе (20—53% случаев), достигая 12—16 мг/100 мл сыворотки. Этот рост связан в первую очередь с процессами костной деструкции, но и с гиперпаратиреоидизмом, как вторичное явление почечной недостаточности. Гиперкальцемия при множественной миеломе не сопровождается ростом фосфора в крови, а щелочные сывороточные фосфатазы находятся в нормальных пределах, что представляет ценные данные для дифференциальной диагностики по отношению к первичному гиперпаратиреоидизму. Сывороточная мочевая кислота бывает часто повышена, а в случаях, осложняющихся почечной недостаточностью, наблюдается рост креатинина и непротеинового азота. Патологоанатомическое исследование при множественной миеломе. Наиболее явные изменения встречаются на уровне скелета, особенно в черепных костях, позвонках, ключицах, ребрах, грудной кости, лопатке, тазовых костях. Длинные кости затронуты в меньшей мере. На срезе, кость оказывается мягкой, а нормальная ткань заменяется красноватой или серо-красноватой туморальной тканью. Иногда опухоль переходит за периост, инфильтрируя смежные участки.
Микроскопически, туморальная ткань состоит из пролиферации злокачественных плазмоцитоидных клеток, описанных при исследовании костного мозга. На срезе остеокласты и остеобласты немодифицированы. В редких случаях внекостных миелом можно обнаруживать плазмоцитарные опухоли в различных органах, причем характерные особенности пролиферированных клеток подобны тем, которые наблюдаются при костных опухолях. При множественной миеломе почка бывает часто затронута. Наиболее важные поражения встречаются на уровне канальцев. Дистальные канальцы расширены, с уплощенным эпителием и просветами заполненными эозинофильными и полихроматофильными цилиндрами. На периферии этих цилиндров встречаются многоядерные синцитин эпителиальных клеток. Цилиндры состоят из цельного миеломатозного Ig или из цепей L (протеин Бенс-Джонса). На электронном микроскопе, эти цилиндры имеют фибрилярную, амилоидную структуру (Abrahams и сотр.). Не удалось установить несомненную связь между наличием амилоида и протеинурией Бенс-Джонса. Несмотря на это, Glenner и сотр. показали in vitro образование амилоидных волокон путем протеолитической дигестии человеческого протеина Бенс-Джонса. Возможно, что подобный процесс происходит и на уровне почечных канальцев (Zlotnick). В тубулярных эпителиальных клетках часто встречаются отложения кальция. Также на уровне почечных канальцев было отмечено наличие кристаллов, находящихся как в просвете, так и в эпителии. Их химическая структура не была установлена. Почечные гломерулы бывают реже затронутыми при множественной миеломе. Отмечается утолщение базальной мембраны и мезангиомы, которое выступает с особенной ясностью на электронном микроскопе. Встречается также и гипертрофия эндотелиальных и эпителиальных клеток. В развитых фазах болезни появляются гиалиноз и склероз. Иногда в гломерулах можно найти отложения амилоида, что приводит к его гомогенизации. Почечная интерстициальная ткань представляет инфильтрационные поражения, либо благодаря миеломатозным клеткам, либо благодаря клеткам хронического воспаления. — Также рекомендуем «Клинические формы множественной миеломы — стадии» Оглавление темы «Миеломная болезнь»:
|
Источник
Миеломная болезнь (миелома, плазмоцитома, миеломатоз и болезнь Рустицкого-Калера) – это тяжёлое заболевание кроветворной системы, которое чаще всего определяется на поздних стадиях протекания и вследствие этого имеет неутешительные прогнозы. Своевременно начатое лечение позволяет продлить жизнь пациента и достигнуть относительно длительной ремиссии. Поэтому ранняя диагностика миеломной болезни – важный вопрос для всех людей, находящихся в группе риска.
Характеристика заболевания
Миеломатоз – самое распространённое заболевание в группе раковых опухолей плазматических клеток крови. Частота встречаемости миеломной болезни составляет до 1 % всех случаев онкологии и около 10 % случаев рака крови. Ежегодно среди 1 миллиона населения мира обнаруживается 30 новых случаев миеломы.
При данном виде онкологии происходит мутация одного из видов клеток крови – плазмоцитов. Плазмоциты или плазматические клетки – это конечная форма В-лимфоцитов. Их функция состоит в распознавании чужеродных агентов и выработке специфичных к ним антител (иммуноглобулинов).

При мутации происходит патологическое размножение (пролиферация) одного из клонов плазматических клеток. Изменённые плазмоциты вырабатывают патологический иммуноглобулин – парапротеин, который является основным маркером миеломатоза при дифференциальной диагностике.
Болезни подвержены в основном пожилые пациенты, организм которых не в состоянии переносить тяжёлые интенсивные курсы химиотерапии. Поэтому срок между появлением первых мутировавших плазмоцитов и диагностикой заболевания непосредственно влияет на прогнозы выживаемости. При этом рост числа патологических клеток и развитие миеломной болезни могут происходить чрезвычайно медленно. От появления первых плазмоцитов с мутациями до образования очагов миеломы может проходить 20-30 лет.
Переломный момент наступает после проявления клинических признаков заболевания. Миелома начинает быстро прогрессировать. Избыток парапротеина негативно влияет на висцеральные органы (в основном на выделительную систему) и кости организма.
Классификация миелом и их диагностика
Миеломы классифицируются в зависимости от особенностей расположения изменённых плазмоцитов в здоровых тканях костного мозга и специфики их состава. В зависимости от локализации патологических клеток в кроветворных тканях различают диффузную, диффузно-очаговую и множественную (множественно-очаговую) форму заболевания.
Состав клеток позволяет классифицировать миеломатозные опухоли на плазмобластные, плазмоцитарные, мелко- и полимфортноклеточные. Вид атипичных плазмоцитов определяется при тканевом (гистологическом) исследовании. Эта характеристика позволяет спрогнозировать скорость роста опухоли.
Одна из распространённых в медицинской практике классификаций учитывает также особенности локализации патологического очага (очагов) в костной системе и внутренних органах.

Солитарные или одиночные миеломатозные опухоли располагаются в кости, содержащей костномозговую ткань, либо в лимфоузле. Лимфоузлы непосредственно участвуют в реакции иммунитета на инфекционных агентов, поэтому нередко поражаются миеломной болезнью.
Множественные очаги миеломатоза занимают сразу несколько мест. Особенно уязвима для мутировавших плазмоцитов костномозговая ткань позвоночника, подвздошных и черепных костей, лопаток, ребёр. Нередко очаги опухоли образовываются в селезёнке, нескольких лимфоузлах и центральной части трубчатых костей ног и рук.
При подозрении на множественную миелому, а также рецидиве солитарной неоплазии плазматических клеток проводится полное исследование тела методами томографии.
Симптоматика миеломатоза
На раннем этапе заболевание может протекать практически без симптомов. Когда количество патологически изменённых клеток достигает критического значения, и миелома образует солитарный или множественный очаг, проявляются клинические признаки плазмоцитарного рака.

Основные симптомы миеломной болезни:
- ноющие боли в костях конечностей, лопаток, черепа или позвоночника;
- тянущие боли в сердце и суставах (вызваны отложением амилоида – формы хранения парапротеинов во внутренних органах);
- частые бактериальные инфекции;
- патологические переломы костей конечностей, рёбер и позвонков;
- слабость, заторможенность когнитивных функций, нарушения работы ЖКТ (обусловлены гиперкальциемией – высвобождением кальция из растворённой костной ткани в кровь);
- анемия;
- учащённое сердцебиение (как результат компенсаторного механизма в ответ на недостаток эритроцитов);
- одышка, головная боль;
- деформация грудной клетки вследствие изменения костной ткани;
- нефропатия (нарушение функции почек вследствие образования кальциевых камней в их протоках);
- снижение свёртываемости крови (с образованием множественных кровоподтёков), нередко – на фоне роста вязкости плазмы (в результате при частых кровотечениях у пациента могут образовываться тромбы).
У каждого десятого больного патологические плазмоциты не продуцируют парапротеин. В результате даже на стадии обширного развития миеломы заболевание протекает бессимптомно.
Критерии выявления плазмоцитомы на разных стадия развития
Интенсивность проявления симптомов и их перечень зависит от стадии болезни, её типа (например, при множественном миеломатозе в первую очередь фиксируют переломы и гиперкальциемию) и сопутствующих хронических заболеваний.

Признаки миеломы на разных стадиях
| Диагностические признаки | 1-я стадия | 2-я стадия | 3-я стадия |
|---|---|---|---|
| Остеопороз (хрупкость, разрушение костей) | Признаки остеопороза отсутствуют или наблюдаются в зоне миеломатозного очага | Признаки разрушения присутствуют, но не столь явные, как при 3-й стадии болезни | Наблюдается интенсивный остеопороз |
| Количество костей с миеломатозным очагом | Одиночная миелома | 1-2 | 3 и более костей поражено опухолью |
| Гиперкальциемия | >2,55 ммоль/л | >3 ммоль/л | |
| Уровень гемоглобина | >100 г/л | Анемия 1-й или 2-й степени | |
| Концентрация белка Бенс-Джонса | от 4 до 12 г белка в суточной моче | >12 г/сутки | |
| Сывороточные парапротеины | Менее 5 г/дл (IgG) Менее 3 г/дл (IgА) | Промежуточные значения | Более 7 г/дл (IgG) Более 5 г/дл (IgА) |
Вторая стадия болезни определяется чаще методом исключения, если показатели не соответствуют критериям 1-й и 3-й.Белок Бенс-Джонса является соединением, которое выделяется плазматическими клетками. В силу небольшой молекулярной массы оно сразу выводится почками, что делает его наличие важным диагностическим признаком при обследовании пациентов.
Диагностика заболевания
Для определения миеломной болезни диагностика должна включать визуальные, аппаратные и лабораторные методы исследования.
При осмотре хирург или онколог расспрашивает пациента о жалобах и времени проявления неприятных симптомов, измеряют частоту пульса, пальпируют болезненные участки костей, фиксируя, усиливается ли боль при нажатии. Также оценивается цвет кожного покрова (бледность может говорить об анемии), наличие синяков и кровоподтёков, припухлостей в местах частой локализации опухоли. При подозрении на миеломатоз пациенту назначают ряд исследований.

Перечень аппаратных методов диагностики, которые применяются для выявления миелом, включает:
- рентгенографическое исследование костей скелета и грудной клетки;
- магнитно-резонансная томография;
- спиральная компьютерная томография.
Все три метода позволяют выявить участки сниженной плотности костной ткани и дифференцировать патологию от других заболеваний опорно-двигательного аппарата. При поражении множественной миеломой на рентгенограмме отчётливо заметно, что кости черепа, позвоночника, лопаток и конечностей испещрены тёмными пятнами остеолитических повреждений. При солитарной (одиночной) опухоли нарушение плотности наблюдается лишь в месте её локализации.
Томография является более информативным и полным методом. Она позволяет отследить костные поражения всего опорно-двигательного аппарата за короткое время и без облучения отдельных частей тела.
Инструментальная диагностика включает забор пробы (пункцию) костного мозга для составления миелограммы. Миелограмма – это результат анализа биоматериала (миелоидной ткани), в которой указаны качественный и количественный составы костного мозга.

Это исследование даёт возможность дифференцировать заболевание с другими видами рака крови. Основным диагностическим симптомом миеломы является патологически повышенная доля плазматических клеток (более 10-30 % при норме до 1,5 %). Параллельно с плазмоцитами может повышаться содержание недифференцированных бластов (норма составляет до 1,1 %).
Содержание эритробластов, лимфоцитов и других кроветворных клеток, напротив, значительно снижено.
Лабораторная диагностика при плазмоцитоме
Ключевая роль в постановке диагноза «миелома» отводится не только анализу миелоидной ткани, но и лабораторной диагностике (пробам крови и мочи).
Для диагностики миеломатоза используются такие методы исследования:
- общий анализ крови;
- анализ мочи (общий и по Зимницкому);
- биохимический анализ венозной крови;
- коагулограмма (анализ свёртываемости);
- иммуноэлектрофорез;
- цитогенетический анализ плазмацитов (определение хромосомных патологий).
Результаты общего анализа крови при миеломе значительно отличаются от нормы. Уровень гемоглоибна, а также количество тромбоцитов, лейкоцитов, эритроцитов, ретикулоцитов (предшественников красных кровяных клеток), нейтрофилов снижается. Растут скорость оседания эритроцитов (что свидетельствует о патологии без указания на её генез) и доля моноцитов в лейкоцитарной формуле. В пробе могут обнаружиться 1-2 плазмоцита.

В общем анализе мочи определяются цилиндры, эритроциты и лёгкие цепи парапротеина (белки Бенс-Джонса). Выделяемая жидкость имеет более высокую плотность, чем у здорового человека (в основном за счёт патологических белков).
В биохимическом анализе наблюдаются признаки поражения почек (повышенный уровень концентрации мочевой кислоты, мочевины и креатинина) и гиперкальциемии. На фоне малого количества альбумина за счёт присутствия парапротеина фиксируется аномально высокая концентрация общего белка.
Иммуноэлектрофорез проводится для определения парапротеинов в моче или плазме крови. В зависимости от типа патологических клеток во время анализа могут быть выявлены парапротеины классов IgА (IgD, IgE, IgG) или бета-2 микроглобулины (уровень последнего указывает на стадию болезни).

В качестве дополнительных методов диагностики используются анализы на концентрацию L-лактата (маркера повреждения тканей), электролитов и С-реактивного белка (его концентрация влияет на уровень содержания фактора роста миелом – интерлейкина-6).
После постановки диагноза специалист-онколог проводит анализ для определения перспектив и скорости роста опухоли (индекс мечения плазмацитов).
Дифференциальная диагностика миеломатоза
Симптоматика миеломатоза нередко напоминает проявление более распространённых заболеваний онкологического и доброкачественного генеза. Наибольшую сложность представляет дифференцирование признаков плазмоцитомы и доброкачественной моноклональной гаммапатии.
Доброкачественные гаммапатии также характеризуются образованием клонов иммуноглобулинпродуцирующих клеток, однако рост их количества не происходит или происходит очень медленно. Концентрация моноклональных иммуноглобулинов в сыворотке крови не превышает 3 г/дл, а доля плазмоцитов в костномозговой ткани составляет до 5 %. Поражения костей и гиперкальциемия не фиксируются.

Гаммапатия является наиболее частой причиной парапротеинемии (повышенного количества патологического белка в крови). По статистике, она наблюдается у 1-1,5 % людей старше 50 лет и у 3-10 % людей старше 70 лет. Это состояние не требует срочного лечения, но обязательно наблюдается врачами, т. к. в 16 % случаев оно способно развиться в миеломную болезнь, а в 17 % и 33 % (в течение 10 и 20 лет соответственно) – в другие виды гемобластозов. В половине случаев повышенное количество патологического белка наблюдается в течение всей жизни пациента, но не становится причиной его смерти.
Дифференциальная диагностика с другими причинами остеолитических повреждений (низкая секреция эстрогенов, болезнь Реклингаузена, старческий остеопороз, метастазы карциномы предстательной и щитовидной желёз) производится по анализу концентрации парапротеинов и миелограмме.
Схожесть с симптомами миеломы имеют и признаки болезни Вальденстрёма. Наблюдаются характерное повышение моноклональных иммуноглобулинов (IgM), избыточная выработка парапротеинов и повышенное количество лимфоплазмоцитарных клеток. Отличие заключается лишь в отсутствии литических поражений костей, что определяется на томографии.

Дифференциальная диагностика миеломатоза и других синдромов, связанных с парапротеинемией, проводится также при почечной недостаточности невыясненной этиологии.
Ранняя диагностика миелом возможна только при регулярном проведении общих клинических анализов и почечных проб (биохимии крови). Если пациент бережно относится к своему здоровью и ежегодно отслеживает динамику результатов, то у него есть все шансы обратиться к врачу задолго до появления клинических признаков миеломатоза и с помощью интенсивной терапии достигнуть длительной ремиссии заболевания.
Источник