Биохимический анализ крови на патологию плода
Биохимический скрининг – то есть анализ венозной крови матери на выявление определенных веществ, уровень которых имеет значение при наличии определенных генетических аномалий и пороков развития. Эти особые вещества называются маркеры хромосомной патологии плода. Такой анализ также относят к скрининговым исследованиям и выполняют вместе с УЗИ в 1-ом триместре (см. скриниг 1 триместра). Более подробно о биохимическом скрининге мы поговорим чуть позже.
Консультацию врача-генетика по результатам полученных исследований. Также врача-генетика может и должна посетить семейная пара накануне планирования беременности при наличии определенных показаний.
Показания к обязательному генетическому консультированию

Существует перечень показаний для обязательного медико-генетического консультирования семейной пары. Эти же показания учитываются при назначении обязательного скрининга в 12 недель. Дело в том, что далеко не во всех странах мира государством выделены средства на массовое обследование всех беременных женщин с помощью УЗИ и биохимического анализа крови. Поэтому в определенных государствах скрининг первого триместра и последующих проводят лишь при наличии подобных показаний у супружеской пары.
- Рождение в семье ребенка с уродствами и наследственными заболеваниями.
- Наличие у ребенка умственной отсталости различных форм, задержки физического развития, слепоты, глухоты, синдрома дисплазии соединительной ткани в различных формах, пороков конечностей, позвоночника, черепа, пороков сердца и крупных сосудов.
- Наличие в роду у кого-либо из родителей наследственных генетических заболеваний: у братьев, сестер, родителей, бабушек и дедушек, тети и дяди.
- Мертворождения, привычное невынашивание беременности.
- Возраст матери старше 35 лет и возраст отца старше 40 лет.
- Близкородственные браки, кровосмешение.
- Воздействие уродующих (тератогенных) факторов: вредных условий труда, химических веществ, рентгеновского излучения, определенных лекарств, особенно на ранних сроках беременности.
- Осложненное протекание беременности, многократные угрозы прерывания, задержка роста плода.
- Подозрительные показатели, полученные на первом скрининге беременной женщины в 1 триместре – биохимического анализа крови и показателей УЗИ в 11-14 недель.
Во всех странах СНГ биохимический и ультразвуковой скрининг входят в перечень обязательных исследований всех беременных женщин и финансируется государством.
Что такое биохимический скрининг

Как мы уже говорили, биохимический анализ крови входит в комплекс скрининга первого триместра вместе с ультразвуковым исследованием плода. Этот метод основан на определении в крови беременной женщины определенных веществ, повышение или понижение уровня которых свидетельствует о риске генетических аномалий плода, а точнее — выявляет возможные хромосомные аномалии плода.
Как правило, в диагностических целях определяют два основных показателя. Они носят название маркеры ХА-хромосомных аномалий плода.
- ХГЧ и В-свободную субъединицу ХГЧ или хорионического гонадотропина. Это тот же самый гормон беременности, который определяется в моче при помощи обычных тестов на беременность. В случае генетических тестов его определяют в лабораториях количественным способом – то есть результат выдается в виде цифрового значения. Как правило, уровень ХГЧ измеряется в нг/мл или в мМЕмл. Показатели этого гормона крайне зависимы от срока беременности – вплоть до суток, а также количества плодов.
- PAPP-A или плазматический белок беременности. Это особый белок, вырабатываемый организмом и структурами плода. Этот показатель также очень чувствителен к сроку беременности и количеству плодов, повышаясь в течение беременности и при многоплодии. Результат его получают в мМЕмл или мЕдмл.
Это два стандартных показателя, которых, как правило, достаточно для комбинированного с УЗИ скрининга первого триместра. Однако существуют еще несколько веществ, которые можно определять в рамках биохимического скрининга по рекомендации генетика.
- Альфа-фетопротеин – еще один важный белок, вырабатываемый желтым телом яичников будущей матери и самим плодом. Он прогрессивно нарастает в период беременности, достигая своего максимума в 34 недели, далее его уровень постепенно идет на спад. Раньше АФП входил в перечень обязательных показателей биохимического анализа, но в последние годы выведен из скрининговых протоколов. Несмотря на это, АФП может изучаться дополнительно по назначению врача-генетика. Чаще всего его назначают при подозрении на пороки развития желудочно-кишечного тракта, передней брюшной стенки, аномалии почек и мочевыводящей системы, синдроме Дауна и Эдвардса.
- Эстриол – гормон, в огромных количествах выделяемый формирующейся плацентой и печенью плода. Его показатели актуальны не только для оценки риска генетических нарушений у плода (синдромы Дауна, Эдвардса, грубых пороков головного мозга и надпочечников плода), но и как прогностический показатель риска преждевременных родов и нарушений функции плаценты.
- Ингибин А – гормон, выделяемый яичниками как у беременных, так и у небеременных женщин. Это не самый точный маркер генетических аномалий. Повышение его уровня может говорить о риске синдрома Дауна у плода, однако далеко не всегда это так. Оценивать этот показатель можно только вкупе с другими биохимическими и ультразвуковыми критериями.
Существуют специальные таблицы, учитывающие допустимые нормы конкретного вещества для каждого срока беременности. Важно знать, что огромное количество таблиц, приведенных в интернете, могут совершенно не соответствовать действительности, поскольку их нормы и границы индивидуальны для каждой лаборатории и даже тест-системы.
Также нужно учитывать, что на колебания уровня того или иного вещества влияют:
- срок беременности;
- количество плодов;
- курение;
- вес женщины;
- возраст женщины;
- прием определенных препаратов;
- наличие гормонально-активных опухолей у матери.
Именно поэтому категорически запрещено давать какие-либо заключения о возможности пороков плода по одному из биохимических или ультразвуковых показателей! Специально для прогноза вероятности генетических аномалий у будущего ребенка используют так называемый расчет риска.
Расчет риска генетических аномалий
В таких важных моментах, как прогнозирование генетических рисков, на помощь медикам приходят математики и программисты. Существуют специальные сложные компьютерные программы, которые учитывают не только конкретные цифровые показатели скрининга: толщину воротникового пространства, уровни того или иного маркера, но и дополнительные факторы, указанные выше: возраст, вес, курение и т. д. Также в программу вносят возраст отца и сведения об уже имевшихся случаях генетических аномалий в роду.
Компьютерная программа анализирует все введенные показатели и выдает статистическую вероятность генетических пороков. Например, анализ крови на синдром Дауна при беременности показал: риск синдрома Дауна (или трисомии по 21 хромосоме) 1 на 1000. Это означает, что при аналогичных показателях скрининга в популяции статистически рождается 1 больной ребенок на 1000 родов.
Будущим мамам важно знать, что даже компьютерная оценка и получение высоких рисков генетических аномалий не является показателем к прерыванию беременности! В таких случаях для уточнения диагноза назначают инвазивную диагностику с целью получения генетического материала плода и его прицельного изучения: биопсию ворсин хориона, амниоцентез. Только после получения кариотипа (карты хромосом) плода возможно вести с супружеской парой разговоры о целесообразности продолжения беременности. Тяжелые хромосомные патологии плода, разумеется, являются показанием к прерыванию беременности.
Как проводится биохимический скрининг
Для этого вида скрининга делается биохимический анализ крови. Это абсолютно обычная манипуляция – забор венозной крови. Чаще всего биохимический анализ крови берется в один день с ультразвуковым исследованием плода в сроках 11-14 недель. Далее анализ крови беременной отправляется в специализированную генетическую лабораторию. В среднем биохимия материнской сыворотки готовится 7-14 дней, учитывая сложность анализа.
Как подготовится к анализу
- Прийти на голодный желудок. Анализ крови натощак – обязательное условие, поскольку после еды в крови образуется хилез, попросту говоря – мельчайшая взвесь капелек жира, которые нарушают работу многих тест-систем.
- Не курить накануне анализа.
- Честно отвечать на вопросы лаборанта о табакокурении, весе, принимаемых препаратах и семейной истории. Это очень важно, поскольку лаборанту совершенно все равно, курит ли беременная женщина и сколько она весит, а на результатах расчета риска это может отразиться негативным образом.
Даже если у плода подтверждена хромосомная патология, приведшая к прерыванию беременности, это не повод отчаиваться. Разумеется, это очень большой стресс для семьи, однако спустя некоторое время можно вновь планировать беременность, которая с огромной долей вероятности будет совершенно нормальной.
Загрузка…
Источник
Скрининговыми называют методы исследования, которые могут применяться для массового обследования благодаря своей безопасности и простоте проведения.
Биохимический скрининг – это определения в крови некоторых специфических веществ («маркеров»), которые изменяются при определенных патологиях. При беременности проводится биохимический скрининг на пороки развития нервной трубки (головного и спинного мозга) и хромосомные аномалии (синдром Дауна и синдром Эдвардса).
Биохимический скрининг не позволяет поставить диагноз. Он лишь с той или иной степенью вероятности позволяет выявить женщин с высоким или низким риском патологии. Чтобы поставить диагноз, требуются дополнительные методы исследования (УЗИ, инвазивная диагностика – кордоцентез, амниоцентез).
Показания для проведения биохимического скрининга
Некоторые врачи считают, что биохимический скрининг надо рекомендовать всем беременным женщинам, так как от патологии плода никто не застрахован. ВОЗ рекомендует всем беременным проводить скрининг второго триместра («тройной тест»).
Однако есть и другая точка зрения, что данное исследование должно проводиться только женщинам, имеющим факторы риска. В настоящее время в нашей стране бесплатно направляются на биохимический скрининг только такие женщины, хотя существует приказ, что все женщины должны быть направлены во втором триместре на анализ АФП и ХГЧ. Это можно объяснить тем, что в большинстве больниц и консультаций отсутствует возможность для определения необходимых показателей, приходится направлять женщин в МГЦ, а он может дать ограниченное количество направлений.
К факторам риска относят:
1. Возраст женщины (более 35 лет);
2. Наличие в семье ребенка с хромосомными аномалиями;
3. Близкородственный брак;
4. Прием в начале беременности некоторых лекарств, противопоказанных при беременности (например, цитостатиков или антиэпилептических препаратов);
5. Длительная угроза прерывания беременности;
6. 2 и более выкидыша ранее;
7. Отклонение от нормы результатов УЗИ;
8. Облучение одного из супругов перед зачатием.
Биохимический скрининг первого триместра («Двойной тест»)
Биохимический скрининг первого триместра проводится в 11-13 недель беременности. При этом определяются 2 показателя: ХГЧ и РАРР-а (белок ассоциированный с беременностью). Определяются не только абсолютные значения показателей, но и МоМ. МоМ это отклонение показателя от среднего значения для данного срока, он измеряется как соотношение полученного и среднего значений показателей. Чем ближе МоМ к единице, тем ближе значение показателя к среднему.
Резко повышает достоверность метода оценка данных в совокупности с результатами УЗИ. По УЗИ оцениваются визуализация (видимость) носовой кости (в норме ее видно в 11 недель у 98% детей, при синдроме Дауна носовую кость в 11 недель не видно у 70% детей) и толщина воротникового пространства (в норме не превышает 3 мм). Это очень важные показатели, оценить которые можно только в первом триместре.
Если по результатам двойного теста и УЗИ выявляется высокий риск патологии, рекомендуется инвазивная диагностика – биопсия хориона.
При небольших отклонениях рекомендуется проведения скрининга второго триместра.
Эффективность выявления синдрома Дауна и синдрома Эдвардса при проведении скрининга первого триместра составляет 60%, ложноотрицательных результатов около 13%. Если оценивать тест в совокупности с результатами УЗИ то снижается количество ложноотрицательных результатов и повышается эффективность выявления до 85%. Пороки развития нервной трубки по результатам двойного теста не выявляются.
Биохимический скрининг второго триместра («Тройной тест»)
Биохимический скрининг второго триместра проводится в 15-20 недель, оптимально проведение в 16-18 недель.
В этом сроке определяется три показателя: АФП, ХГЧ и НЭ (неконъюгированный эстриол). Также как и в первом триместре определяются уровень этих веществ и МоМ.
Иногда во втором триместре ограничиваются лишь определением АФП и ХГЧ, либо вообще только АФП. Диагностическая ценность теста при этом значительно снижается.
При синдроме Дауна обычно АФП снижен, а ХГЧ повышен. При синдроме Эдвардса АФП нормальный, а ХГЧ низкий. При дефектах развития нервной трубки повышен АФП, остальные показатели в норме. Повышение АФП может быть также при дефектах заращения передней брюшной стенки и при аномалиях почек у плода. Диагностически значимым может считаться только повышение АФП в 2,5 и более раза.
Данный тест позволяет выявить до 90% случаев пороков развития нервной трубки. При синдроме Дауна и синдроме Эдвардса отклонения в показателях тройного теста наблюдаются лишь в 70% случаев, то есть 30% ложноотрицательных результатов. Ложноположительных результатов при этом около 10%.
В идеале тест должен оцениваться в совокупности с результатами УЗИ.
При проведении скрининга и первого, и второго триместра, с учетом результатов УЗИ, эффективность выявления дефектов нервной трубки составляет 98%, а синдромов Дауна и Эдвардса 93%, а ложноположительные результаты встречаются лишь в 1-2% случаев.
При выявлении высокого риска женщину направляют на кордоцентез.
Что влияет на результаты теста
Как в первом, так и во втором триместре на результаты теста могут влиять многие факторы. При оценке риска они обязательно должны учитываться.
1. Многоплодная беременность. При этом обычно показатели повышены, риск рассчитать невозможно, проведение биохимического скрининга не целесообразно;
2. ЭКО;
3. Вес женщины. При большой массе тела показатели могут быть повышены, у худышек наоборот снижены;
Повлиять на результаты анализов могут также вредные привычки, особенно курение при беременности, заболевание матери при сдаче анализа (например, простуда), сахарный диабет у матери.
Иногда имеет место неправильное определение срока беременности, и биохимический скрининг проводится в не соответствующие сроки. Может быть неправильное указание срока беременности на направлении, следовательно и риск рассчитывается неправильно.
Высоким уровнем риска считается риск 1:380-1:250. Женщинам с таким уровнем риска необходимо более детальное обследование – повтор УЗИ, дополнительный опрос, позволяющий выявить факторы, которые могли повлиять на результат. Лишь часть из этих женщин направляются на кордоцентез.
При этом нужно сравнить риск по результатам биохимического скрининга и риск кордоцентеза. Риск выкидыша или преждевременных родов при кордоцентезе составляет примерно 2%, то есть 1:50.
Источник
Неинвазивный пренатальный тест или НИПТ позволяет на раннем сроке беременности выявить у плода самые распространённые генетические заболевания, а также определить пол будущего ребёнка
У человека 23 пары хромосом, которые представляют собой скрученные цепи ДНК, несущие генетическую информацию. Изменения количества некоторых хромосом способны приводить к рождению детей с генетическими заболеваниями. Сегодня их насчитывается более 6500.
Многие из генетических патологий сцеплены с полом — наследуются по половому признаку. В таких случаях определение пола ребёнка проводится по медицинским показаниям.
НИПТ предполагает выделение из крови беременной женщины ДНК плода и её последующий анализ с целью выявить наличие распространённых хромосомных синдромов. Метод появился в Европе около 20 лет назад, что ознаменовало начало новой эры эффективных методов определения генетических дефектов плода – без вмешательства в органы и ткани. Prenetix – это один из видов неинвазивной диагностики хромосомных патологий плода.
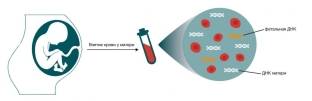
Цель исследования:
— определить наличие у плода патологии хромосом 21, 18, 13, а также наличие дополнительных хромосом X и Y
— определить пол малыша
Срок проведения: на полной десятой неделе беременности
Подготовка: не требуется, для проведения достаточно 20 миллилитров венозной крови
Получение результатов: в течение 12 рабочих дней
Точность: 99,9%
Безопасность: 100%-ная для здоровья женщины и ребенка. Кровь для анализа забирают из вены, поэтому нет риска выкидыша или занесения инфекции, как в случае инвазивной диагностики. Всемирная Организация Здравоохранения рекомендует его каждой беременной.
Доступность: теперь Prenetix можно пройти в Калининграде, в клинике репродукции «Геном»
В клинике «Геном-Калининград» пройти тест Prenetix может любая беременная женщина, которая хочет получить достоверную информацию о здоровье будущего малыша, а также узнать его пол.
Особенности теста Prenetix:
— показывает точный результат при двуплодной беременности, суррогатном материнстве, беременности, полученной в результате ЭКО, в т.ч. с применением донорских яйцеклеток или сперматозоидов.
— покажет точный пол ребенка с десяти недель, в том числе при двуплодной беременности. На УЗИ половые признаки заметны не ранее 23 недели.
Prenetix — достойная альтернатива классическому скринингу I триместра. В некоторых случаях он позволяет избежать ненужных инвазивных методов диагностики.
Обычное скрининговое обследование в I триместре включает:
— УЗИ плода. Помогает обнаружить отклонения в телосложении и анатомии будущего ребенка, оценить состояние плаценты, пуповины, матки, количество околоплодных вод.
— Двойной тест (биохимический анализ крови). С его помощью определяют уровень связанного с беременностью белка плазмы (РАРР-А) и хорионического гонадотропина (β-ХГЧ). При патологиях плода уровни этих веществ изменяются.
Минус данного исследования — высокий процент ложноположительных результатов, что является показанием для проведения инвазивных исследований. Инвазивные методы предполагают получение биологического материала для лабораторного исследования путём проникновения в матку посредством пункции (прокола). Инвазивные методы часто сопровождаются осложнениями и могут спровоцировать выкидыш. Состояние женщины в период ожидания инвазивного исследования и во время его проведения обычно стрессовое, что крайне нежелательно.
Prenetix определяет наличие следующих патологий:
— Синдром Дауна. Тяжелая умственная отсталость и врождённые пороки. Самая распространённая хромосомная патология.
— Синдром Эдвардса. Олигофрения: патологии черепа, мозга, грудной клетки, сердца. До 5% новорожденных с синдромом Эдвардса доживают до года.
— Синдром Патау. Тяжелые пороки развития, из 100 детей до года доживают 5.
— Синдром Клайнфельтера. Мужское заболевание: патологии эндокринной системы, бесплодие, импотенция.
— Синдром Тёрнера. Женское заболевание: бесплодие, физическая отсталость, склонность к ожирению и сердечным болезням.
— Дополнительные Х и Y хромосомы. Небольшие отклонения в психическом и/или физическом развитии.
Prenetix может показать ложный результат в следующих случаях:
— Беременность более, чем двумя плодами;
— Срок проведения исследования менее двух недель;
— Гибель одного из близнецов.
Prenetix показан в следующих случаях:
— «плохой» результат первого скрининга;
— наличие в анамнезе беременностей с хромосомными мутациями плода;
— поздний репродуктивный возраст будущих родителей (матери от 35 лет, отца от 42 лет);
— выявлены хромосомные нарушения у будущих родителей.
К сведению: Риск появления генетических нарушений у плода увеличивается с возрастом, но он не исключён и в период до 35 лет. По закону врач обязан проинформировать женщину старше тридцати пяти лет о возможности проведения внутриутробного скрининг-теста для выявления пороков развития ребенка.
За последние 25 лет количество женщин, ставших мамами в возрасте старше 35 лет, выросло на 90%. Если еще пятнадцать лет назад неприятным словом «старородящая» называли двадцатипятилетних рожениц, то сегодня «поздний» возраст сдвинулся к 35.
Специалисты клиники «Геном» в Калининграде обладают внушительным опытом ведения беременности, включая сложные случаи. Мы будем рады помочь каждой женщине благополучно пройти период беременности и стать счастливой мамой здорового ребёнка.
Источник


