Анализы крови и мочи в роддоме

17 июня 2018 г.
Анализы после родов для мамы – важная составляющая наблюдения за ее здоровьем. После рождения последа наступает послеродовый период, который имеет очень важное значение в жизни как мамы, так и малыша. Поэтому очень важно вести динамическое наблюдение за организмом родильницы (именно так называется женщина, родившая ребенка, а не роженица, как привыкли ее называть), для того, чтобы не упустить возможное развитие осложнений.
Какие анализы нужно сдавать после родов и зачем?
Роды могут осуществляться несколькими способами:
- через естественные родовые пути, то есть через влагалище.
- путем операции кесарево сечение.
Для каждого метода родоразрешения есть стандарты обследования в послеродовом периоде, которым должны быть соблюдены в обязательном порядке. Анализы после родов перед выпиской — это базовый набор исследований, который должен быть выполнен каждой женщине, родившей кроху.
Если процесс родоразрешения осуществлялся через естественные родовые пути без каких-либо осложнений, то объём исследований минимален. Анализы после родов для мамывключают:
- клинический анализ крови;
- клинический анализ мочи;
- проведение флюорографии или рентгенологического исследования органов грудной клетки.
Если же роды были чем-либо осложнены, то объем клинико-лабораторных исследований расширяется.
Кесарево сечение или наличие кровотечения. Наличие кровотечения у женщины, а также проведение операции кесарево сечение подразумевает под собой сдачу:
- клинического анализа крови;
- коагулограммы;
- биохимического анализа крови;
- клинического анализа мочи.
Гипертензия, гестозы. При наличии осложнений беременности в виде повышения артериального давления до беременности либо до 20 недель — артериальной гипертензии, либо наличии после 20 недель беременности отеков, повышения артериального давления и белка в моче (протеинурии) назначается:
- клинический анализ крови;
- биохимический анализ крови;
- клинический анализ мочи;
- суточная протеинурия.
Может потребоваться консультации смежных специалистов — терапевта, невролога, окулиста.
Пиелонефрит. При наличии патологии мочевыделительной системы помимо обычного спектра анализов назначается:
- анализ мочи по Нечипоренко;
- анализ мочи по Зимницкому;
- суточная протеинурия.
Сахарный диабет. При наличии диагноза гестационного сахарного диабета либо сахарного диабета 1 или 2 типа, обязательным является назначение анализа крови на уровень сахара.
Анализ после родов в роддоме: для чего они нужны?
Хорошие анализы после родов (норма) характеризуют физиологическое течение послеродового периода. Плохие анализы крови после родов в обязательном порядке должны быть трактованы лечащим врачом для того, чтобы определить причину таких отклонений и провести их коррекцию.
Клинический анализ крови — это стандартный анализ, позволяющий узнать общее состояние организма: уровень гемоглобина в крови дает понятие о насыщенности крови кислородом, уровень лейкоцитов могут указать на развитие гнойно-воспалительного процесса.
Норма общего анализа крови после родов включают следующие основные показатели:
- гемоглобин не менее 110 г/л,
- эритроциты не менее 4*10 в 12 ст.,
- лейкоциты – до 9*10 в 9 ст.,
- тромбоциты – не менее 180*10 в 9 ст.
Коагулограмма — это анализ крови, позволяющий визуализировать особенности системы свертывания крови в организме.
Биохимический анализ крови — это спектр величин, отражающих функциональную способность печени в виде общего белка, печеночных ферментов (АлАТ, АсАТ), тимоловой пробы, позволяет судить о качестве работы почек в виде определения креатинина и мочевины.
Клинический анализ мочи – это анализ, характеризующий работу почек, мочевого пузыря и всей мочевыделительной системы. Наличие отклонений позволит выявить уровень поражения и назначить своевременную грамотную терапию. Плохой анализ мочи после родов может указывать на развитие пиелонефрита, цистита. Если в анализ мочи после родов попала кровь, то в бланке может быть указано большое количество эритроцитов. Однако не стоит преждевременно расстраиваться — нужно пересдать анализ с соблюдением правил.
Анализ мочи по Нечипоренко после родов, анализ мочи по Зимницкому — это специфические анализы, назначающиеся при подозрении на дисфункцию мочевыделительной системы. Данные анализы позволяют выявить количество воспалительных элементов, эритроцитов в моче.
Анализ мочи после родов
После родов обязательным к сдаче является общий анализ мочи. Другие анализы мочи (по Нечипоренко, по Зимницкому и др.) назначаются в индивидуальном порядке при подозрении на дисфункцию мочевыделительной системы.
Как сдать анализ мочи после родов?
Обязательными условиями перед сдачей анализа является проведение тщательного туалета наружных половых органов, отграничение влагалища ватным тампоном для того, чтобы послеродовые выделения (лохии) не попали в баночку и не отразились на результатах исследования.
В норме показатели общего анализа мочи после родов следующие:
- удельный вес колеблется в пределах 1014-1024,
- лейкоциты — 2-4 в поле зрения,
- эритроциты – до 4 в поле зрения,
- белок, кетоновые тела, бактерии – отсутствуют.
Анализ плаценты после родов: показания и расшифровка
Иногда врачам приходится брать анализ плаценты после родов. Для чего это делается?
Для проведения данной манипуляции необходимы следующие показания, осложняющие беременность:
- дисфункция плаценты с замедлением кровотока либо без него;
- маточно-плодовая инфекция;
- хориоамнионит;
- дистресс плода;
- наличие в анамнезе невынашивания беременности;
- антенатальная гибель плода;
- роды на дому;
- недоношенная и переношенная беременность;
- беременность вследствие применения вспомогательных репродуктивных технологий (ЭКО);
Гистологическое исследование проводится гистологом. В исследуемом материале доктор может обнаружить кальцинаты, дегенеративно измененные ткани вследствие хронической гипоксии (недостатка кислорода), воспалительные элементы за счет имеющейся маточно-плодовой инфекции.
Плохой анализ последа после родов позволяет выявить причину осложнений беременности, рассчитать риски для матери и ребенка в послеродовом периоде, а также предотвратить эти факторы в последующей беременности.
Анализ на гормоны после родов
Здоровая женщина не нуждается в каком-либо специфическом обследовании на уровень гормонов после родов.
Если же присутствуют заболевания щитовидной железы (гипо-, гипертиреоз, диффузный токсический зоб), обязательным к сдаче является анализ на уровень гормонов ТТГ (тиреотропный гормон), Т3 и Т4. При наличии аденомы гипофиза выполняется исследование на определение уровня пролактина.
Анализы через месяц после родов
Спустя месяц после родов женщины повторно должны явиться к участковому акушеру-гинекологу. Спектр анализов в данный период при нормальном течении послеродового периода довольно узок (при условии отсутствия осложнений после родов, а также отсутствия экстрагенитальной патологии). К обязательным исследованиям относятся мазок из половых органов на флору.
Многие считают, что после родов анализ на ВИЧ входит в перечень обязательных. Это мнение ошибочно. При двукратном обследовании женщины во время беременности нет смысла его сдавать сразу после родов. Проконсультировав женщину, терапевт в обязательном порядке назначает клинический анализ крови и общий анализ мочи. Если же есть какие-либо сопутствующие заболевания, женщина нуждается в консультации смежных специалистов и обследовании по индивидуальному назначению.
Анализы после родов у гинеколога
После выписки из родильного дома новоиспеченные мамочки в обязательном порядке должны посетить врача акушера-гинеколога женской консультации. Основная цель приема – оценить состояние женщины в послеродовом периоде, а при наличии каких-либо симптомов, говорящих о его неблагоприятном течении, назначить необходимые обследования и терапию.
После проведения гинекологического осмотра врач при наличии признаков кольпита (воспаления влагалища), экзоцервицита (воспаления лагалищной части шейки матки), эндометрита (воспаления эндометрия матки) доктор может взять анализ из мочеполовых путей на флору. Данный анализ позволит определить:
- флору, которой заселено влагалище (в норме большинство представителей флоры – палочки Додерлейна),
- количество лейкоцитов – клеток, увеличение количества которых говорит о воспалительном процессе (норма до 10),
- количество эпителия, который во влагалище представлен многослойным плоским неороговевающим эпителием (в нормальном мазке его количество должно быть умеренное).
Если врач подозревает наличие эндометрита, то верным решением будет направление женщины на проведение ультразвукового исследования органов малого таза, клинического анализа крови с целью выявления воспалительных изменений.
Обязательным является пальпация молочных желез. Так как многие мамочки встречаются с проблемой лактостаза, а, иногда, и мастита. При наличии застойных явлений в молочных железах может проводиться анализ молока на наличии инфекционных агентов.
Ирина Дроздова, акушер-гинеколог, специально для Mirmam.pro
Полезное видео

Правильный рацион кормящей матери

Лактационная аменорея – способ естественной контрацепции после родов

Сокращение матки после родов: что нужно знать

Польза компрессионного белья после родов
Источник
Появился на свет малыш, уже в первый день в родильном доме грудничка ждут обследования, различные манипуляции на предмет выявления заболеваний. Если данные в норме, то младенца с мамой уже на третьи или пятые сутки ждет выписка домой. В случае выявления патологии кроха может пробыть в отделении несколько месяцев. Какие анализы берут у новорожденных в роддоме и можно ли от них отказаться, рассмотрено в этой статье.
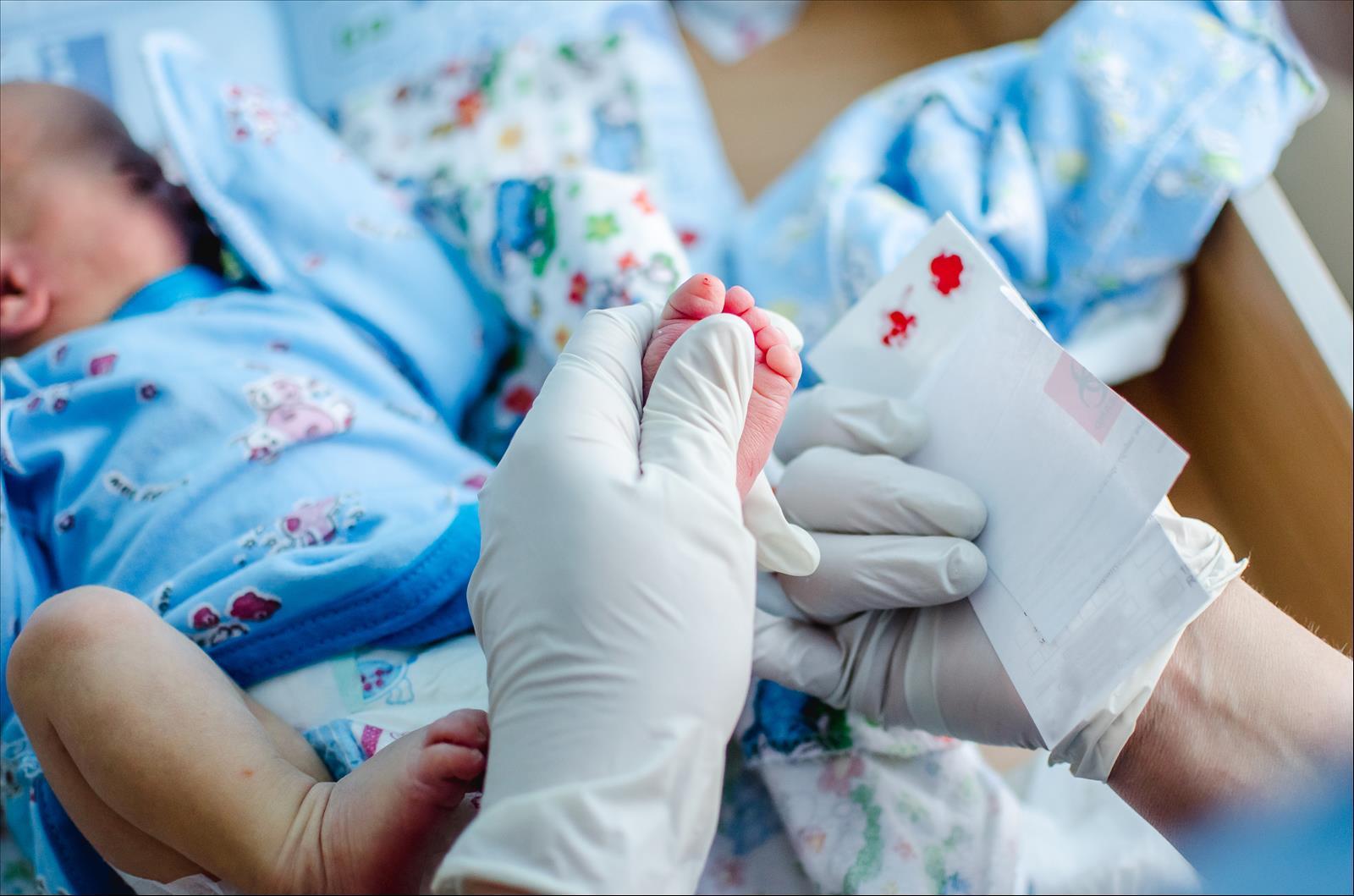
Анализ крови из пяточки новорожденного в роддоме
Первые дни новорожденного
Каждая мама хочет знать, здоров ли ее ребенок. Грудничок после рождения оценивается неонатологами, ему выставляется отметка по шкале Апгар.
Важно! Шкала включает в себя 5 жизненно важных показателей состояния малыша. 8-10 баллов характеризуют здорового младенца. Если отметка ниже 8, то есть проблемы, возможно, гестоз у мамы вызвал гипоксию плода. Если оценка ниже 5, это наличие тяжелой асфиксии.
Шкала Апгар включает оценку:
- цвета кожных покровов;
- наличия мышечных рефлексов;
- какое дыхание у ребенка;
- кричит ли грудничок, и какой у него крик;
- как сокращается сердце.
Врожденных рефлексов у новорожденного насчитывается 15 разновидностей. Самые основные, которые отслеживают после рождения, – это хватательный и сосательный, поскольку они отвечают за жизнь и адаптацию младенца в окружающем мире. Хватательный рефлекс говорит сам за себя – грудничок старается ухватиться за пальцы взрослого и пытается потянуть их.

Проявление сосательного рефлекса
Как только кроха появляется на свет, его должны приложить к груди. Малыш начинает вытягивать губки и искать грудь мамы – это и есть сосательный рефлекс.
Анализы в роддоме у новорожденного проводятся по определенному протоколу. В случае, если малыш здоров, то ему проводят главный анализ на выявление патологии. Другие обследования, как правило, не делаются, поскольку для них нет показаний.
Дополнительная информация. У малыша могут взять анализ на выявление группы крови, чтобы определить, нет ли гемолитической болезни младенца. Если обнаружено подозрение на данное заболевание, то у ребенка берут кровь из пятки, когда проводится скрининг новорожденных на определение количества билирубина. Данный анализ подскажет, может ли мама кормить грудью ребенка.
Многие мамы задают вопрос, зачем берут кровь из головы у новорожденных. Такое обследование поможет выявить наличие генетических заболеваний.
Обратите внимание! От анализов можно отказаться. Именно генетические нарушения проявляют себя не сразу после рождения, а в первый-второй год жизни. В этот момент возможно наличие осложнений, а состояние трудно стабилизировать.
Если у роженицы есть ВИЧ, у малыша также берется анализ крови на выявление данного заболевания.
Скрининг новорожденного
Неонатальный срининг выявляет наличие тяжелых генетических заболеваний у грудничка, когда они еще не проявили себя.
Это 5 серьезных болезней:
- фенилкетонурия;
- муковисцидоз;
- врожденный гипотиреоз;
- адреногенитальный синдром;
- галактоземия.
Если лечение начать своевременно, то благоприятный исход заболевания очень высок.
Сроки и условия проведения скрининга
На четвертый день проводится «пяточный тест». Если малыш родился недоношенным, то на седьмые сутки.
Важно! Если малыша выписали на третий день, то забор крови проводят в поликлинике.
Анализ крови берут натощак либо через 3 часа после последнего приема пищи. Важно проводить данное обследование не ранее четвертых суток, иначе результаты будут ложноположительными или ложноотрицательными.
Прокол обработанного антисептиком места проводят не глубже 2 мм, кровь должна пропитать подготовленную бумагу тест-бланка. Анализ делается в течение 10 дней.
Обязательные анализы
Какие обязательные анализы берут у ребенка при рождении в роддоме:
- Сразу после появления на свет из пупочной вены берут кровь на выявление ВИЧ-инфекции, сифилиса, гепатита.
- Если обнаружена желтушка, то проводится тест на печеночный трансаминаз.
- Во 2-3 день выявляют анемию, недостаточную функцию щитовидной железы и фенилкетонурию.
- Забор крови также берут для выявления генетических патологий, антител к цитомегаловирусу, герпесу, токсо,- и микоплазме, хламидиям.
- Детки, попавшие в зону риска, подвергаются дополнительным обследованиям: забору мочи и дополнительному тестированию крови.
Анализы новорожденного важно провести, чтобы выявить наличие серьезных заболеваний грудничка.
Дополнительно проводят обследования:
- Проверяют слух;
- Ультразвуковые исследования;
- Закапывают глазки Альбуцидом;
- Гениталии девочек также обрабатываются Альбуцидом.
Узи сердца у грудничка
В роддоме проводят вакцинацию, это:
- Прививка БЦЖ;
- прививка от гепатита С.
Персонально врач может назначить питание с глюкозой и инъекцию витамина К.
Можно ли отказаться от анализов
Мама может подписать отказ в роддоме. Однако следует помнить, что все манипуляции и обследования в родильном доме рекомендованы и согласованы с Министерством Здравоохранения после тщательных исследований их воздействия на организм младенца. Методики проведения анализов разработаны квалифицированными специалистами данной сферы.
В случае отказа от генетического обследования всю ответственность за здоровье малыша берут на себя родители. Прежде, чем сделать выбор в сторону отказа, следует оценить все плюсы и минусы данного решения.
Когда переводят в отделение патологии
Если у крохи плохие анализы крови, которую берут с головы новорожденного, то его могут перевести в отделение патологии.
Патологии новорожденных делятся на два вида:
- Генетические;
- Приобретенные.
Дополнительная информация. Кроху могут перевести в отделение патологии также в случае тяжелых родов, когда он получил родовые травмы: вывихи плеча, тазобедренного сустава, гематомы.
К генетическим патологиям относят:
- Синдром Дауна;
- Болезнь Шеревского-Тернера. Диагностируется только у девочек в возрасте 10-12 лет, в будущем девочка будет бесплодная и умственно отсталая.
- Болезнь Клейнфелтера. Мужское заболевание, характеризующееся высоким ростом и бесплодием.
Приобретенные патологии:
- Нарушение в формировании органов. Страдать могут почки, легкие, сердце, глаза, могут быть лишние пальчики или наоборот.
- Перинатальная мозговая возбудимость. Возникает в случае гипоксии плода или родовых травм. Характеризуется низким тонусом мышц, вялостью малыша, сонливостью, он практически не плачет или кричит подолгу. Ребенок может излечиться за несколько лет.
- Гипертензионно-гидроцефальный синдром. Возникает ввиду повышенного внутричерепного давления. Детки рождаются с большим объемом головы и выпирающим родничком.

Гипертензионно-гидроцефальный синдром
Согласно информации от родильных домов, в последние годы отделение патологии никогда не пустует. Сейчас встречаются такие заболевания, которые еще некоторое время назад были не известны.
Каждой маме следует следить за своим состоянием в период беременности, а затем – за здоровьем малыша. В случае, если она обнаружит какие-то отклонения в поведении, самочувствии, необходимо сразу обращаться за консультацией к врачу.
Видео
Источник
Анализы в родах
Если все необходимые анализы для родов есть в обменной карте, то их количество во время родов сводится к минимуму. В обменной карте обязательно должны быть анализы на ВИЧ, сифилис, гепатит В давностью не более 3 месяцев, в противном случае их возьмут при поступлении. В некоторых роддомах эти анализы берут при оформлении в роддом у всех женщин без исключения. Будущим мамам, которые не обследовались во время беременности, обязательно проводится экспресс-анализ крови на ВИЧ.
Кроме того, в обменной карте должны быть анализы на биохимию крови, коагулограмма (анализ крови на свертываемость), общий анализ крови и общий анализ мочи, сделанные во время беременности (давность общего анализа крови должна быть не менее 1 месяца, общего анализа мочи – не более 2 недель). И опять же, если женщина все эти анализы не сдавала, то нужно будет это делать при поступлении.
Иногда могут потребоваться и дополнительные исследования в родах. Например, если у женщины в родах возникло кровотечение, берется анализ крови (чаще из вены), который отправляется в экспресс-лабораторию, и там сразу же определяются необходимые показатели. Это нужно для того, чтобы решить вопрос о необходимости переливания компонентов крови.
В случаях, когда у роженицы поднимается температура, проводят общий анализ крови, чтобы определить уровень лейкоцитов и СОЭ, повышение которых свидетельствует о воспалительном процессе, а затем (после родов) оценивать, как изменятся эти показатели. Перед проведением эпидуральной анестезии берется анализ на свертываемость крови, так как нарушения этого процесса являются противопоказанием для данного вида обезболивания.

Обезболивание при родах
Уменьшить болезненность схваток помогает применение спазмолитических препаратов. Они могут вводиться внутримышечно (это происходит чаще), но могут и внутривенно – например, если еще какие-либо лекарственные средства вводят через капельницу. Для чего нужна подобная мера? В первую очередь такие препараты расслабляют шейку матки, благодаря чему быстрее происходит ее открытие. Также спазмолитик используют для того, чтобы отличить настоящие схватки от «ложных» (подготовительных). Если схватки «ложные», то после введения спазмолитика они прекратятся в течение получаса. Если же началась родовая деятельность, то сокращения матки по-прежнему будут продолжаться.
Иногда для обезболивания родов используются наркотические анальгетики. Они вводятся внутривенно или внутримышечно, в зависимости от необходимых сроков начала действия препарата (лекарство, введенное внутривенно, начинает действовать через 3–5 минут, внутримышечно – через 10–15). Действие препаратов в родах в любом случае длится около 2–4 часов, открытие шейки матки при их введении должно быть не менее 3–4 см. Полностью боль они не снимают, но значительно уменьшают ее остроту. Кроме того, такие средства оказывают успокаивающее действие, из-за чего женщина начинает по-другому воспринимать боль. Обычно наркотические анальгетики применяются при утомлении роженицы. После их введения будущая мама чаще всего засыпает, поэтому такой метод называют медикаментозным сном. Это является профилактикой развития слабости родовой деятельности. После такого медикаментозного сна обычно восстанавливаются регулярные схватки хорошей силы. Кроме того, при этом оказывается расслабляющее действие на шейку матки, поэтому после того, как женщина просыпается, раскрытие шейки матки происходит более активно.
Однако эти лекарства в родах имеют и побочные эффекты. Наиболее серьезный из них – угнетение дыхания у плода. После родов ребенок может быть вялым, сонливым, не сразу возьмет грудь. Наиболее выражено угнетающее действие на плод, если препарат вводится незадолго до появления младенца на свет (менее чем за 1–2 часа). Кроме того, при введении таких средств у женщины могут возникнуть тошнота и рвота.
Из организма мамы препарат выводится полностью в течение 2–3 дней, поэтому в первые дни ребенок может получать дополнительную его дозу с грудным молоком, из-за чего вялость и сонливость у него будут сохраняться. Но важно отметить тот факт, что для здоровья ребенка это опасности не представляет, так как доза, которую он получает, очень мала.

Следующий метод обезболивания в родах – эпидуральная анестезия. При этом обезболивающее вещество вводится в пространство над твердой оболочкой спинного мозга, который находится в позвоночном канале. Анестезию проводит врач-анестезиолог. Женщина садится спиной к врачу, согнувшись и наклонив голову вперед, либо ложится на бок, свернувшись «калачиком». Спину женщины обрабатывают антисептическим раствором. Затем врач обезболивает место предполагаемого прокола (поясничную область) уколом. После этого игла для эпидуральной анестезии вводится между позвонками в эпидуральное пространство. Затем через нее вставляют катетер (тонкая пластиковая трубочка), и иглу убирают. К катетеру присоединяется шприц, в котором содержится анестетик. Впоследствии катетер не вынимают до конца родов, так как при необходимости можно добавлять обезболивающее вещество. Эффект начинается через 15–20 минут после введения лекарства в родах.
Показаниями для эпидуральной анестезии являются тяжелый гестоз при беременности, хронические заболевания почек, сердца, легких, юный возраст будущей мамы, тяжелая степень близорукости, повышение артериального давления. Также эпидуральная анестезия проводится при дискоординации родовой деятельности (когда при сильных болезненных схватках шейка матки раскрывается слабо, темпы раскрытия не соответствуют силе и длительности схваток). В некоторых роддомах эпидуральная анестезия может быть проведена по желанию женщины или предусмотрена контрактом на роды.
При данном методе обезболивания в родах полностью выключаются болевые ощущения, но при этом сохраняются все другие виды чувствительности. Женщина может двигаться, чувствует прикосновения и полностью находится в сознании. Важно понимать, что обезболивают только первый период родов (период схваток). К началу потуг действие анестезии должно быть прекращено, так как будущей маме следует ощущать усиление боли при потугах, чтобы понять, что она правильно тужится. После родов при необходимости обезболивание может быть возобновлено (например, при наложении швов при разрывах).
При проведении эпидуральной анестезии длительность родов обычно увеличивается. Это происходит из-за того, что несколько уменьшается сила схваток. Кроме того, у женщины может понизиться давление вплоть до обморока. Отрицательного действия на плод при проведении данного метода обезболивания не отмечено. В послеродовом периоде некоторые женщины отмечают головную боль и временное онемение ног.
.jpg)
Стимуляция родовой деятельности
К медикаментозной стимуляции родовой деятельности прибегают при слабости родовой деятельности. Если плодный пузырь цел, то сначала пробуют активизировать процесс при помощи амниотомии (вскрытия плодного пузыря), и только при неэффективности этого метода начинают медикаментозную стимуляцию.
С этой целью в настоящее время используются препараты, содержащие окситоцин или простагландины. Окситоцин – это синтетический аналог естественного гормона окситоцина, который усиливает сокращения мыщц матки. Применяют его уже после того, как началось открытие шейки матки. При передозировке может возникнуть чрезмерная сократительная активность этого органа, что приводит к нарушению кровообращения в плаценте, из-за чего страдает плод. Именно поэтому начинают вводить препарат внутривенно с маленькой скоростью, и дозу увеличивают постепенно. Кроме этого, у окситоцина возможны и другие побочные эффекты: тошнота и рвота, урежение сердцебиения у мамы и плода, повышение давления у роженицы.
Простагландины – это биологически активные вещества, участвующие в энергетическом обмене клеток. Под их воздействием не только усиливается сократительная активность матки, но также происходит расслабление и открытие шейки матки. Побочными эффектами могут быть боли в животе, тошнота, рвота, учащение сердцебиения, спазм бронхов, колебания давления, однако такое случается достаточно редко.
Медикаментозная стимуляция родовой деятельности противопоказана при наличии рубца на матке после кесарева сечения или других операций, при клинически узком тазе (несоответствии размеров головки плода и таза мамы), кислородном голодании плода.

После родов
В большинстве роддомов всем рожающим женщинам в момент прорезывания головки или сразу же после родов внутривенно вводится препарат для профилактики кровотечения. Он способствует сокращению матки, в результате чего сжимаются ее сосуды, и новоиспеченная мама теряет меньше крови. Если, несмотря на введение такого средства, матка недостаточно сократилась, начинают внутривенно капельно вводить препарат, содержащий окситоцин. Когда эффекта нет, матка сокращается слабо и начинается кровотечение, переходят к ручному обследованию ее полости, которое проводится под внутривенным наркозом. При этом определяют, не остались ли в матке части плаценты. Ведь именно это чаще всего и является причиной ее слабого сокращения. Кроме того, само по себе ручное обследование вызывает рефлекторное напряжение матки в ответ на механическое раздражение.
После родов всегда проводится осмотр родовых путей, если есть разрывы, накладываются швы. Если в родах проводилась эпидуральная анестезия, то в катетер вводится дополнительная доза анестетика, и после этого накладывают швы. Если в родах использовались щипцы для извлечения малыша или проводилось ручное обследование полости матки, и при этом использовался внутривенный наркоз, то и швы накладывают при данном виде обезболивания в родах. В остальных случаях ткани промежности обезболивают местно. Для этого в область разрыва (или разреза после эпизиотомии) делается укол обезболивающего средства, либо на это место брызгают спрей с анестетиком. Разрыв шейки матки ушивается без дополнительного обезболивания, так как в ней нет болевых рецепторов.
Поскольку большинство препаратов может оказать влияние на плод, применение лекарств в родах сводится к минимуму, но в некоторых случаях медицинское вмешательство необходимо. Обоснованное назначение лекарств в родах помогает малышу появиться на свет с минимальным риском для его здоровья, поэтому бояться уколов при родах не стоит.
Источник