Анализ периферической крови при остром лейкозе

Лабораторная диагностика острого лейкоза — анализы
Клинический анализ крови при остром лейкозе. У большинства больных острым лейкозом (ОЛ) на момент диагностики заболевания имеется нормохромная нормоцитарная анемия, в большей степени выраженная при остром миелобластном лейкозе. При развитии геморрагических осложнений может отмечаться гипохромия вследствие дефицита железа. Количество лейкоцитов периферической крови варьирует в очень широких пределах (от 1 • 109/л до 200 • 109/л), но чаще остается на сублейкемическом уровне и не превышает 20-30 • 109/л.
Наиболее выраженный лейкоцитоз наблюдается у пациентов с Т-ОЛЛ и острым монобластным лейкозом. При подсчете лейкоцитарной формулы у 90% больных острым лейкозом выявляются бластные клетки, число которых может колебаться от 1-2 до 100%. В типичных случаях между бластами и зрелыми гранулоцитами отсутствуют промежуточные формы клеток нейтрофильного ряда («лейкемический провал», или hiatus leukaemicus).
У 20% пациентов количество бластных клеток превышает 50 • 109/л, а у 10% бласты в периферической крови отсутствуют (при этом обычно отмечаются панцитопения и относительный лимфоцитоз). При уровне лейкоцитов выше 100 • 109/л резко повышается риск развития лейкостатических осложнений (неврологические нарушения, острый респираторный дистресс-синдром, у мужчин, кроме того, приапизм).
Тромбоцитопения выявляется у подавляющего числа больных острым лейкозом и более выражена при остром миелобластном лейкозе (ОМЛ) (у половины больных число тромбоцитов менее 50 • 109/л). В то же время у 1-2% пациентов отмечается тромбоцитоз (более 400 • 109/л).
У части больных может отмечаться увеличение протромбинового и парциального тромбопластинового времени; при остром промиелоцитарном лейкозе часто наблюдается снижение уровня фибриногена и другие признаки синдрома ДВС. Следует отметить, что развитие синдрома ДВС возможно при любом варианте острого лейкоза.
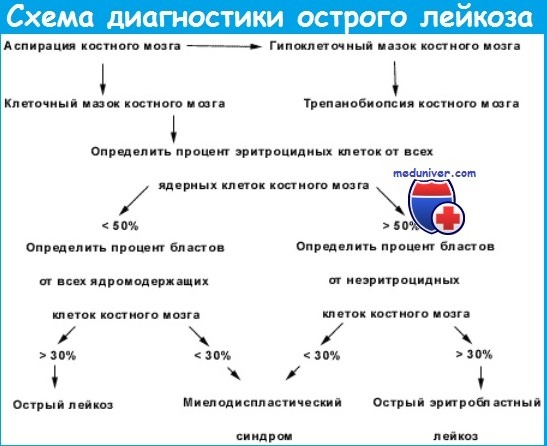
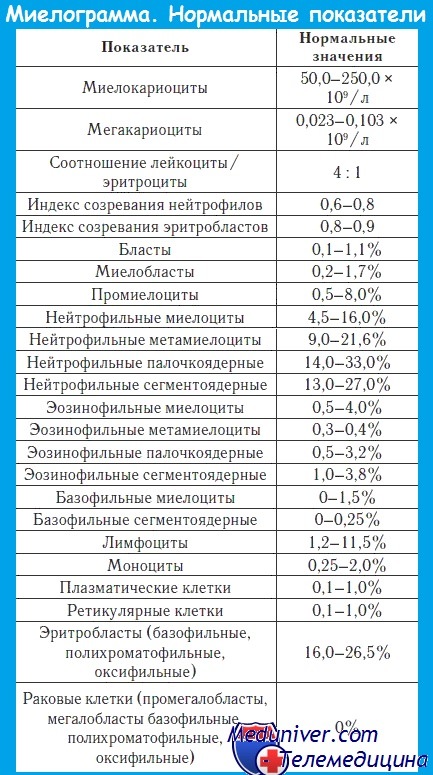
Миелограмма при остром лейкозе. Исследование аспирата костного мозга необходимо для диагностики и установления варианта острого лейкоза. Количество миелокариоцитов обычно повышено, мегакариоциты отсутствуют или их количество снижено. При подсчете миелограммы выявляется не менее 20% бластов, сужение нормальных ростков гемопоэза. Для верификации варианта острого лейкоза необходимо проведение цитохимических, иммунологических и цитогенетических исследований, результаты которых имеют прогностическое значение и позволяют планировать лечебную тактику.
Трепанобиопсия не является обязательным исследованием при остром лейкозе, однако ее проведение необходимо при низкой клеточности костного мозга или «сухом» пунктате для исключения апластической анемии и сублейкемического миелоза.
Цитологическое исследование спинномозговой жидкости при остром лейкозе выполняется у всех больных острым лейкозом до начала лечения. При отсутствии патологии при остром лимфобластном лейкозе, миеломонобластных и монобластных острых лейкозов в дальнейшем проводится профилактика нейролейкоза. При развитии нейролейкоза проводят его лечение, результаты которого оцениваются на основании анализа клеточного состава спинномозговой жидкости.
Биохимические исследования при остром лейкозе. В большинстве случаев биохимические показатели находятся в пределах нормальных величин, однако при отдельных вариантах острого лейкоза (ОЛЛ, монобластный лейкоз) может отмечаться нарушение функции почек (повышение уровня креатинина) вследствие их инфильтрации опухолевыми клетками. Специфическая инфильтрация почек и/или их увеличение могут быть документированы с помощью УЗИ или компьютерной томографии. В ряде случаев (при остром лейкозе с гиперлейкоцитозом, острый лимфобластный лейкоз с органомегалией) уже в дебюте заболевания выявляется синдром лизиса опухоли.
Чаще, однако, этот синдром наблюдается при быстром лизисе клеток на фоне химиотерапии и характеризуется гипокальциемией, гиперкалиемией, повышением уровня ЛДГ и гиперурикемией с развитием почечной недостаточности.
Инструментальные исследования при остром лейкозе не имеют решающего значения при остром лейкозе, однако их результаты могут влиять на характер проводимого лечения и прогноз заболевания. Так, рентгенография органов грудной клетки позволяет выявить увеличение лимфатических узлов средостения, пневмонию; электрокардиография — нарушения ритма и/или проводимости, обусловленные специфической инфильтрацией миокарда, антрациклиновой кардиомиопатией и т. д.
— Также рекомендуем «Дифференциальная диагностика острого лейкоза»
Оглавление темы «Острые лейкозы»:
- Острые лейкозы — история изучения, причины
- Механизмы развития острого лейкоза — патогенез
- Клиника острого лейкоза — симптомы
- Лабораторная диагностика острого лейкоза — анализы
- Дифференциальная диагностика острого лейкоза
- Классификация острых лейкозов
- Морфология и цитохимия острых лейкозов — цитохимические реакции
- Иммунофенотипирование острых лейкозов — цели, задачи
- Цитогенетические исследования при остром лейкозе — кариотипы
- Принципы химиотерапии острых лейкозов — основы лечения
Источник
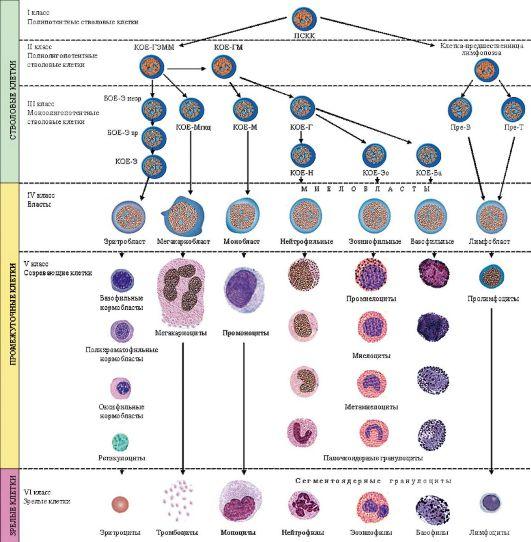
Основные этапы гемопоэза (схема
кроветворения).
Определение понятия «острый лейкоз».
Лейкозы — группа гетерогенных клональных
заболеваний кроветворной системы с
первичным поражением костного мозга.
Все лейкозы (острые и хронические) имеют
клоновый характер роста, то есть
происходят из одной клетки, подвергшейся
мутации.
Лейкозы – опухоли кроветворных
органов, развиваются в костном мозге
из СКК (стволовой кроветворной клетки)
и клеток-предшественников (КП) II-III
классов.
Лейкозы возникают в результате опухолевой
трансформации, которая сопровождается
нарушением дифференцировки нормальных
стволовых клеток гемопоэза.
Классификация острых лейкозов (ФАБ).
M0 | минимально-дифференцированный |
M1 | острый |
M2 | острый |
M3 | острый |
M4 | острый |
M4eo | острый |
M5 | острый |
M6 | острые |
M7 | острый |
M8 | острый |
Диагноз острый лейкоз устанавливается
при обнаружении в крови и/или костном
мозге бластных клеток. В соответствии
с рекомендациями ВОЗ в миелограмме (в
костном мозге) число бластных клеток
при остом лейкозе должно превышать 30%.
Изменения в периферической крови зависят
от массы опухоли: чем больше опухоль,
тем активнее она вытесняет и угнетает
нормальное кроветворение. В общем
анализе крови лейкоцитоз может быть
выраженным (от10*109/л до 100*109/л
и более), нормальным или сниженным
(лейкопения). Возможна одноростковая
цитопения (например, анемия или
тромбоцитопения), двухростковая цитопения
или панцитопения (трехростковая
цитопения).
Анемия при остром лейкозе обычно носит
нормохромный нормоцитарный характер.
Количество тромбоцитов может быть
нормальным, пониженным (тромбоцитопения),
редко – повышенным.
Количество лейкоцитов варьирует:
лейкоцитоз может быть повышенным,
нормальным или сниженным.
Периферическая кровь при остром
лейкозе:
Бластные клетки в общем анализе крови
могут отсутствовать (алейкемический
вариант), обнаруживаться в небольшом
количестве (3-5%) или составлять основную
массу клеточной популяции (до 90%).
Лейкоформула, в которой бластные клетки
присутствуют наряду со зрелыми элементами
(палочкоядерными, сегментоядерными
нейтрофилами, лимфоцитами и др.), а
переходные формы между ними не выявляются
называется лейкемическое зияние
(лейкемический провал).
Дифференциальный диагноз (агранулоцитоз, апластическая анемия, лейкемоидные реакции).
ОЛ | Агц | АА | ЛР |
Общий анализ крови: признаки анемии, Миелограмма: сокращение красного и | Общий анализ крови: увеличение СОЭ, Исследование костного мозга: уменьшение Общий анализ мочи: протеинурия БАК: увеличение содержания гаммаглобулинов, | Общий анализ крови: панцитопения, Миелограмма: резкое уменьшение Трепанобиопсия: жировой костный мозг, | Эозинофильный тип. В крови — огромное Лимфоцитарный тип. Проявляется Миелоидный тип. В крови — значительное ===== Изменения При лейкемоидных |
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Лимфолейкоз относится к неизлечимым гемобластозам – онкогематологическим опухолевым заболеваниям – злокачественным патологиям кроветворной системы и лимфатической (лимфоидной) ткани.
Особенностью болезни является длительное отсутствие соматических симптомов на начальном этапе. Общий анализ крови при лимфолейкозе отличается специфическими изменениями и может стать основанием для предположительной диагностики и дальнейшего обследования пациента.
Краткие сведения о заболевании
Точные причины возникновения заболевания медицинская наука до конца не определяет. Основным фактором считается влияние неблагополучной наследственности, выраженное в передаче последующим поколениям поврежденных генов. Лимфолейкоз характеризуется гиперплазией (разрастанием) лимфатических тканей органов гемопоэза (образования и созревания кровяных клеток), включающих костный мозг, лимфоузлы, селезенку и др.
Прогрессирование гиперплазии связано с бесконтрольным анормальным делением незрелых дефективных лимфоцитов. Атипичные лимфоциты не обладают свойствами полноценных кровяных клеток, но при этом, форсировано размножаются, вытесняют и уничтожают здоровые клетки крови и заполняют кровеносную систему.
Справка! Лимфоидная ткань включает лимфоциты – бесцветные клетки крови, входящие в состав агранулоцитов (подгруппы лейкоцитов), и макрофаги – клетки для захвата и нейтрализации, угрожающих организму агентов.
Основной лимфоцитарной функцией лимфоцитов является обеспечение иммунного ответа (гуморального иммунитета) на вторжение патогенов и торможение активности раковых и мутирующих клеток собственного организма. Лимфоцитоз – увеличение концентрации лимфоцитов является клиническим признаком нарушенной иммунной защиты.
Заболевание крови имеет две формы:
- острую – накопление в костном мозге и кровотоке бластов (незрелых лимфоцитов);
- хроническую – аккумуляция зрелых, но недееспособных кровяных клеток в лимфоузлах, периферической крови и костном мозге.
ОЛЛ (острый лимфолейкоз) в большинстве случаев диагностируется у детей дошкольного возраста. Хроническая форма характерна для взрослых людей возрастной категории 50+, с преобладанием у мужчин. ХЛЛ (хронический лимфоцитарный лейкоз) развивается по трем стадиям:
- исходная (начальная), или бессимптомная (поражение 1–2 области организма);
- прогрессирующая, с развитием развернутых проявлений (в процесс вовлечены 3 и более участка);
- терминальная или конечная (масштабное поражение лимфосистемы).
Заболевание считается необратимым. Остановить деструктивные процессы кровеносной системы и развернуть их в обратном направлении невозможно. Диагностика ХЛЛ включает ряд лабораторных анализов, молекулярно-биологические, иммунохимические исследования, специфическую микроскопию онкогематологических заболеваний.

Изменение показателей крови при лимфоцитарном лейкозе
Биохимический и общий клинический анализ крови при хроническом лимфолейкозе являются первичными клинико-диагностическими методами. Сложность определения необходимости дальнейшего обследования заключается в том, что врач должен отследить динамику изменений в крови, характерных для ХЛЛ, за несколько месяцев. По однократному анализу чаще всего предполагаются нарушения инфекционного характера.
Общий клинический анализ (ОКА) крови
Обратить внимание необходимо на следующие отклонения в общем анализе крови, типичные для онкопроцессов лимфатической системы:
- Выраженный лейкоцитоз (увеличение концентрации бесцветных клеток крови).
- Сдвиг лейкограммы (лейкоцитарной формулы). В состав лейкограммы входят: лимфоциты, моноциты, нейтрофилы (палочкоядерные и сегментоядерные), эозинофилы, базофилы.
- Присутствие пролимфоцитов (незрелых форм лимфоцитов).
- Измененное количество красных клеток крови (эритроцитов), их незрелых предшественников (ретикулоцитов) и процентного индекса эритроцитов (гематокрита).
- Значительное изменение скорости оседания красных кровяных клеток (СОЭ).
- Несоответствие нормам содержание кровяных пластинок (тромбоцитов) и их процентного соотношения к общему объему крови (тромбокрита);
- Смещение показателей железосодержащего белка крови (гемоглобина).
- Наличие остатков разрушенных лимфоцитов (теней Боткина-Гумпрехта).
Последний показатель указывает на активное разрушение рабочих клеток лейкоцитарного ряда и в нормальных результатах анализа должен полностью отсутствовать. Референсные значения ОКА и примерные показатели крови при лимфоцитарном лейкозе представлены далее в таблице.
| Параметры исследования | Нормальные значения | Единица измерения | Отклонения при возможном лимфолейкозе |
| НВ (гемоглобин) мужчины/женщины | 1З5–160 / 120–1З5 | г/л | до 80 |
| RBC (эритроциты) муж./жен. | З,9–5,5 / З,8–5,4 | 1012клеток/л | 2,8 |
| RET (ретикулоциты) | 0,2–1,4 | % | 1 |
| HCT гематокрит | 40–45 | % | 20–25 |
| ESR (скорость оседания эритроцитов) | 1,5–15 | мм/час | 70–75 |
| PLT (тромбоциты ) | 180,0–320,0 | 109 клеток/л | 30–32 |
| PCT (тромбокрит) | 0,22–0,24 | % | 0,04 |
| лейкограмма | |||
| WBC (лейкоциты) | 4–9 | 109клеток/л | до 100 |
| BAS (базофилы) | 0,1–1,0 | % | 0 |
| EOS (эозинофилы) | 0,5–5,0 | % | 0 |
| NEU (нейтрофилы): палочкоядерные / сегментоядерные | 1,0–6,1 / 46,8–66,0 | % | 1 /12 |
| LYM (лимфоциты) | 19,4–37,4 | % | 45–75 |
| MON (моноциты) | 3,0–11,0 | % | 1–2 |
Общие выводы по исследованию:
- снижение гемоглобина вдвое (гипогемоглобинемия);
- уменьшение концентрации эритроцитов (эритропения) и гематокрита;
- пятикратное увеличение СОЭ;
- снижение содержание тромбоцитов (тромбоцитопения) и тромбокрита;
- десятикратное повышение уровня лейкоцитов;
- отсутствие базофилов и эозинофилов (активных фагоцитов иммунной системы);
- уменьшение уровня нейтрофилов (нейтропения);
- абсолютный лимфоцитоз (значительное повышение концентрации лимфоцитов);
- обнаруживаются тени Гумпрехта.
Фиксируется сдвиг лейкограммы влево (образование в крови незрелых клеточных форм, которые в норме не обнаруживаются за пределами костного мозга). При остром лимфоцитарном лейкозе определение бластов составляет до 37%, определение пролимфоцитов – до 60%. Из-за недостаточного количества красных кровяных телец и тромбоцитов, резко снижен цветовой показатель крови.

Биохимический анализ крови
В исходной стадии болезни биохимия является малоинформативным исследованием. При подозрении на лимфолейкоз, биохимический анализ дает основание для дальнейших диагностических процедур на развитой стадии онкогематологической патологии.
При анализе крови на биохимию в стадии прогрессирования лимфоцитарного лейкоза, фиксируются следующие изменения:
- гипопротеинемия (снижение в плазме уровня общего белка – основного строительного материала для новых здоровых клеток организма);
- гипогаммаглобулинемии (уменьшение концентрации белковой фракции глобулинов, защищающих организм от инфекций, бактерий, вирусов и т. д.);
- увеличение содержания мочевой кислоты (при норме 142–339 ммоль/л до 500 ммоль/л) является маркером обменных нарушений;
- повышение показателей ферментов АЛТ и АСТ (аланинаминотрансферазы и аспартатаминотрансферазы) и фермента ЛДГ (лактатдегидрогеназы) как результат поражения паренхимы (ткани) печени.
- повышение значений щелочной фосфатазы (ЩФ) указывает на нарушение оттока желчи;
- рост показателей гамма глутамилтрансферазы (ГГТ) свидетельствует о нарушении синтеза аминокислот, сбое в процессах образования и выведения желчи;
- увеличение уровня билирубина (желчного пигмента) как признак дисфункции печени и других органов гепатобилиарной системы.
Справка! Нормальные показатели биохимии, измененные при лимфолейкозе: общий белок – 60–83 гр./л; глобулины – 29–45%; АЛТ – 34–45 Ед/л; АСТ – 30–37 Ед/л; ЛДГ – 125–225 Ед/л; ЩФ – 30–120 Ед/л; ГГТ – 38–55 Ед/л; билирубин (общий) – 8,5 до 20,0 мкмоль/л.
Параллельно с патологическими изменениями работы внутренних органов, при пальпации и по симптоматическим жалобам фиксируется гепатоспленомегалия (одновременное увеличение объемов печени и селезенки), увеличение лимфоузлов (шейных, паховых, подмышечных).
Иммунофенотипирование лейкоцитов и лимфоцитов
Биоматериалом для анализа может быть периферическая кровь, образцы костного мозга и лимфатических узлов. Методика исследования базируется на реакции «антиген-антитело». Иммуноглобулины, вступающие в контакт с раковыми антигенами, маркируются флуоресцентной меткой.
Оценка результата производится по интенсивности свечения и количеству светящихся иммунных комплексов. Микроскопия проводится с помощью специального цитофлюориметра или люминесцентного микроскопа. Способ является родственным ИФА (иммуноферментному анализу), но обладает более высокой точностью.
Диагностика позволяет установить не только наличие онкогематологического заболевания, но и его тип (лейкоз, лимфома и др.). Онкомаркером выступает гликопротеин CD52, содержащийся на поверхности зрелых лимфоцитов.
Полная диагностика хронического лимфолейкоза
Для окончательной постановки диагноза лимфоцитарный лейкоз, пациенту назначается ряд исследований:
- Общий анализ крови в развернутом варианте (в сокращенном ОКА учитываются только общее количество лейкоцитов, без градации по лейкограмме).
- Биохимическое исследование крови.
- Иммунофенотипирование лимфоцитов и лейкоцитов.
- Цитогенетическое исследование. Представляет собой микроскопию носителей генной информации – хромосом. Методика основана на дифференциальном окрашивании поврежденных или мутирующих хромосом и оценке результата посредством специального светового оборудования.
- Трепанобиопсия (пункция) костного мозга. Малоинвазивное хирургическое вмешательство в гребень подвздошной кости. Манипуляция проводится специальной иглой с мандреном и ограничителем, с обязательной местной (реже общей) анестезией. Извлеченный фрагмент костномозговой ткани отправляют на гистологическое исследование для определения природы опухоли костного мозга.
На ранних стадиях острого и хронического лимфолейкоза эффективно использование молекулярно-биологических методов исследования.

Итоги
ХЛЛ (хронический лимфолейкоз) – онкогематологичекая патология злокачественного характера, поражающая лимфоидную ткань, кровяные клетки и костный мозг. Этиология болезни досконально не изучена. Принятой версией происхождения лимфоцитарного лейкоза является передача по наследству поврежденного гена.
ХЛЛ относится к разряду неизлечимых заболеваний. При ранней диагностике прогноз на жизнь составляет 10–15 лет. В исходной стадии развития заболевание не проявляется характерными симптомами, поэтому в большинстве случаев диагностируется поздно. Острая форма заболевания характерна для детей, хроническая – для взрослых (старше 50 лет).
Существующие клинические признаки можно наблюдать при стабильном мониторинге результатов общего клинического и биохимического анализа крови (на протяжении нескольких месяцев). Основные показатели лимфолейкоза в общем развернутом анализе крови:
- лейкоцитоз;
- выраженный лимфоцитоз;
- гипогемоглобинемия;
- эритропения и уменьшение процентного числа гематокрита;
- значительное увеличение СОЭ;
- тромбоцитопения и снижение индекса тромбокрита;
- нейтропения;
- обнаружение теней Гумпрехта.
При стойких перечисленных отклонениях в показателях крови пациенту необходимо подробное обследование для подтверждения (опровержения) наличия злокачественных опухолевых процессов в системе кроветворения. Патологические изменения показателей в результатах ОКА и биохимии крови – это не диагноз, а основание для расширенного обследования на рак.
Источник
