Анализ крови резус с титром
Одним из множества анализов, которые должна сделать будущая мама является анализ крови на титры антител. С его помощью можно выявить антитела к особенному белку, который находится на поверхности эритроцитов – резус-фактору.
Что представляет собой резус-фактор
Резус-фактор (Rh) имеет способность переходить по наследству. Люди, у которых он присутствует, относятся к резус-положительным. И наоборот – если этого белка нет, то такие люди относятся к резус-отрицательным. Если у будущей мамы резус положительный, а у ребёнка отрицательный, у женщины вырабатываются ферменты, которые, в свою очередь, реагируют с факторами клеток крови ребёнка.
Для чего необходимо это обследование?
Анализ применяют для выявления антител на резус-фактор. Первая необходимая проверка проводится на момент вынашивания ребёнка в 18–20 недель. Далее – регулярно, каждый месяц.
Если женщина вынашивает резус-отрицательный плод и при сдаче крови антитела не выявляются, тогда запускают антирезусный белок. Он объединяет в крови мамы попавшие эритроциты ребёнка. При выявлении антител назначаю анализ для выявления их титра. Если они превышают норму, то женщине необходимо срочно ложиться в поликлинику для постоянного контроля над её здоровьем. Титры антител обнаруживают с помощью анализа сыворотки крови.
Основные показания для проведения анализа
- ведение беременности;
- невынашивание плода;
- гемотрансфузия;
- гемолитическая болезнь новорождённого;
- наблюдение за беременной с отрицательным резус-фактором.
Подготовка к анализу
Для проведения анализа используют метод агглютинации. Кровь берут с вены объёмом в 1 мл. Особой подготовки не требует.
Сыворотку, взятую из крови, титруют так, чтобы следующее разведение отличалось от предыдущего в два раза. В каждый разведённый образец додают обычные эритроциты. Отреагировавшие с антителами клетки обрабатывают реагентом, который обеспечен необходимыми ферментами к иммуноглобулинам. Если в изучаемой сыворотке присутствуют антитела, то получается реакция, сопровождающаяся осаждением эритроцитов. Допустимым считается тот случай, когда антитела к резус-фактору отсутствуют.
Для того, чтобы уменьшить возможность развития резус-конфликта при следующих родах, нужно ввести в течение 48–72 часов после рождения ребёнка специальную вакцину. Препарат выталкивает из организма женщины агрессивные тела, что позволяет ей в период трёх лет родить ещё одного ребёнка, но это возможно только тогда, когда роды первые прошли без трудностей.
Важно! Антирезусные тела иногда могут быть в очень маленьких количествах. Этот факт мешает их определению. Кровь младенцев может реагировать с антителом даже при негативной реакции анализа.
Профилактика
Врачи рекомендуют, если женщине поставлен диагноз отрицательный резус и она не может выходить беременность, она может требовать проведение генетического исследования. При рождении мёртвого малыша такие исследования также приемлемы. Если у малыша и у мамы несовместимость по группе, также возможен резус-конфликт. Но это не вызывает патологии.
Если в организме женщины присутствует отрицательный резус, ей категорически нельзя прерывать беременность.
Вот почему при беременности очень важно регулярно проводить этот анализ.
Зачем нужны антитела (видео)
[embedyt] https://www.youtube.com/watch?v=JH-GSvz4gEY[/embedyt]
- Автор: Анастасия
- Распечатать
Шел последний год учебы в школе, а я до сих пор не могла определиться с будущей специализацией. Мне безумно нравилась профессия врача. Бабушка — тоже медик, считала, что из меня получился бы хороший доктор скорой помощи.
Оцените статью:
Источник
Метод определения
Метод агглютинации + гель-фильтрации (карточки).
Инкубация стандартных типированных эритроцитов с исследуемой сывороткой и фильтрация путём центрифугирования смеси через гель, импрегнированный полиспецифическим антиглобилиновым реагентом. Агглютинированные эритроциты выявляются на поверхности геля или в его толще.
В методе используются суспензии эритроцитов доноров группы 0(1), типированные по антигенам эритроцитов RH1(D), RH2(C), RH8(Cw), RH3(E), RH4(c), RH5(e), KEL1(K), KEL2(k), FY1(Fy a) FY2(Fy b), JK(Jk a), JK2(Jk b), LU1(Lu a), LU2(LU b), LE1(LE a), LE2(LE b), MNS1(M), MNS2(N), MNS3 (S), MNS4(s), P1 (P).
Исследуемый материал
Цельная кровь (с ЭДТА)
Антитела к клинически наиболее важным эритроцитарным антигенам, в первую очередь резус-фактору, свидетельствующие о сенсибилизации организма к этим антигенам. Резус-антитела относятся к так называемым аллоиммунным антителам.
Аллоиммунные антиэритроцитарные антитела (к резус-фактору или другим эритроцитарным антигенам) появляются в крови при особых условиях — после переливания иммунологически несовместимой донорской крови или при беременности, когда эритроциты плода, несущие иммунологически чужеродные для матери отцовские антигены, проникают через плаценту в кровь женщины. У неиммунных резус-отрицательных людей антител к резус-фактору нет.
В системе резус различают 5 основных антигенов, основным (наиболее иммуногенным) является антиген D (Rh), который обычно подразумевают под названием резус-фактор. Помимо антигенов системы резус есть ещё ряд клинически важных эритроцитарных антигенов, к которым может возникать сенсибилизация, вызывающая осложнения при переливании крови.
Метод скринингового исследования крови на присутствие аллоиммунных антиэритроцитарных антител, использующийся в Независимой лаборатории ИНВИТРО, позволяет, помимо антител к резус-фактору RH1(D), выявить в исследуемой сыворотке аллоиммунные антитела и к другим эритроцитарным антигенам. Ген, кодирующий резус-фактор D (Rh), является доминантным, аллельный ему ген d — рецессивным (резус-положительные люди могут иметь генотип DD или Dd, резус-отрицательные — только генотип dd).
Во время беременности резус-отрицательной женщины резус-положительным плодом возможно развитие иммунологического конфликта матери и плода по резус-фактору. Резус-конфликт может привести к выкидышу или развитию гемолитической болезни плода и новорожденных. Поэтому определение группы крови, резус-фактора, а также наличия аллоиммунных антиэритроцитарных антител должно проводиться при планировании или во время беременности для выявления вероятности иммунологического конфликта матери и ребёнка. Возникновение резус-конфликта и развитие гемолитической болезни новорожденных возможно в том случае, если беременная резус-отрицательна, а плод — резус-положителен. В случае, если у матери резус-антиген положительный, а у плода отрицательный, конфликт по резус-фактору не развивается. Частота развития резус-несовместимости составляет 1 случай на 200 — 250 родов.
Гемолитическая болезнь плода и новорождённых — гемолитическая желтуха новорожденных, обусловленная иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам. Болезнь обусловлена несовместимостью плода и матери по D-резус- или АВО- (групповым) антигенам, реже имеет место несовместимость по другим резус- (С, Е, с, d, e) или М-, М-, Kell-, Duffy-, Kidd-антигенам. Любой из указанных антигенов (чаще D-резус-антиген), проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Проникновению антигенов в материнский кровоток способствуют инфекционные факторы, повышающие проницаемость плаценты, мелкие травмы, кровоизлияния и другие повреждения плаценты. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Предрасполагают к развитию гемолитической болезни новорожденных нарушение проницаемости плаценты, повторные беременности и переливания крови женщине без учёта резус-фактора и др. При раннем проявлении заболевания иммунологический конфликт может быть причиной преждевременных родов или выкидышей. Во время первой беременности резус-положительным плодом у беременной с Rh «-» риск развития резус-конфликта составляет 10 — 15%. Происходит первая встреча организма матери с чужеродным антигеном, накопление антител происходит постепенно, начиная, приблизительно с 7 — 8 недели беременности. Риск несовместимости возрастает с каждой последующей беременностью резус-положительным плодом, независимо от того, чем она закончилась (искусственным абортом, выкидышем или родами, операцией при внематочной беременности), при кровотечениях во время первой беременности, при ручном отделении плаценты, а также если роды проводятся путём кесарева сечения или сопровождаются значительной кровопотерей при переливании резус-положительной крови (в том случае, если они проводились даже в детском возрасте).
Если последующая беременность развивается с резус-отрицательным плодом, несовместимость не развивается. Всех беременных женщин с Rh «-» ставят на специальный учёт в женской консультации и проводят динамический контроль над уровнем резус-антител. В первый раз анализ на антитела надо сдать с 8-й до 20-й недели беременности, затем периодически проверять титр антител: 1 раз в месяц до 30-й недели беременности, дважды в месяц до 36-й недели и 1 раз в неделю до 36-й недели. Прерывание беременности на сроке менее 6 — 7 недель может не привести к формированию у матери Rh-антител. В этом случае при последующей беременности, если у плода будет положительный резус-фактор, вероятность развития иммунологической несовместимости вновь будет равна 10 — 15 %. Проведение тестирования на аллоиммунные антиэритроцитарные антитела важно также при общей предоперационной подготовке, особенно для людей, которым ранее уже проводилось переливание крови.
Источник
Метод определения
магнитизация эритроцитов, метод гель-фильтрации с использованием моноклональных антител. Автоматические анализаторы QWALYS (Diagast), IH-1000 (Bio-Rad).
Исследуемый материал
Цельная кровь (с ЭДТА)
Тест предназначен для определения резус-принадлежности потенциальных реципиентов (обследование перед госпитализацией) и беременных или планирующих беременность женщин.
Резус (Rh) – одна из важнейших систем эритроцитарных антигенов (наряду с системой АВ0), клинически значимая не только для безопасного переливания крови, но и при ведении беременности (при оценке возможности возникновения резус-конфликта и риска развития гемолитической болезни плода и новорожденного).
Антиген RhD является наиболее иммуногенным* из антигенов системы резус, его наличие на поверхности эритроцитов обуславливает положительную резус-принадлежность. Наличие этого структурного белка мембраны эритроцитов является генетически наследуемым признаком. В составе антигена RhD выделяют структурные единицы – эпитопы (в настоящий момент определены 36 структурных единиц).
Резус-отрицательные пациенты развивают иммунный ответ, сопровождаемый выработкой антирезусных антител, при переливании им резус-положительной крови. Наличие анти-резус антител ведет к разрушению эритроцитов, несущих резус-антиген, и к тяжелым пост-гемотрансфузионным реакциям при повторных переливаниях резус-положительной крови резус-отрицательным реципиентам.
Аналогичный иммунный ответ может развивать резус-отрицательная женщина при беременности резус-положительным плодом. Несмотря на то, что обычно при беременности кровь плода не смешивается с кровью матери, в некоторых ситуациях (не первая по счету беременность, патологические состояния, связанные с изменением проницаемости плаценты, сенсибилизация после предшествующего переливания резус-положительной крови) иммунная система матери вырабатывает антитела к антигенам эритроцитов плода. Антитела разрушают резус-положительные эритроциты, что приводит к различным клиническим проявлениям (ранней потере плода, хроническому невынашиванию беременности) и к гемолитической болезни плода и новорожденных**.
У беременных женщин, имеющих резус-положительную принадлежность, проблем совместимости по резус-фактору с ребенком не возникает.
*Иммуногенность ‒ потенциальная способность антигена вызывать иммунный ответ (образование антител) у лиц, не имеющих этого антигена.
**Гемолитическая болезнь плода и новорожденных ‒ патологическое состояние плода или новорожденного, сопровождаемое гемолитической желтухой, анемией, нарушением рефлексов. Обусловлено иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам и связано с разрушением эритроцитов плода под действием антиэритроцитарных антител, поступающих через плаценту из крови матери в кровь ребенка. В большинстве случаев гемолитическая болезнь новорожденных обусловлена конфликтом по D-антигену. Но следует учесть, что возникновение данной патологии может быть обусловлено реакциями по АВ0-антигенам, а также несовместимостью по другим антигенам системы резус (С, Е, с, d, e) или М-, N-, Kell-, Duffy-, Kidd-антигенам (см. тест №15RH Rh (C, E, c, e), Kell – фенотипирование).
Оценка резус-принадлежности при беременности или подготовке к беременности, а также контроль наличия аллоиммунных антиэритроцитарных антител, включая антитела к RhD-антигену (см. тест № 140 Аллоиммунные антитела), важны для правильного ведения беременности резус-отрицательных женщин. Риск развития гемолитической болезни плода и новорожденного при повторных беременностях можно предотвратить своевременным введением Rh-иммуноглобулина.
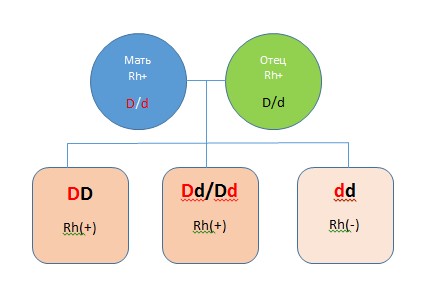
Наследование резус-фактора
Генотип индивида состоит из двух гаплотипов, полученных по наследству: один от отца, другой от матери. Каждый гаплотип может обуславливать наличие антигенной детерминаты (D) или ее отсутствие (d). Доминантным является наличие антигенной детерминанты, следовательно:
| Генотип | Резус-принадлежность |
| DD | Rh-положительный |
| Dd | Rh-положительный |
| dd | Rh-отрицательный |
Таким образом, у родителей с положительной резус-принадлежностью могут рождаться дети с отрицательной резус-принадлежностью:

В случае когда резус-принадлежность будущего ребенка требует определения, необходимо использовать генеалогический или генетический метод (см. тест №7207 Определение генотипа резус-фактора).
Проблемы в определении резус-принадлежности
Большая часть резус-положительных лиц экспрессируют достаточное количество антигенных детерминант, содержащих все эпитопы. В этом случае при определении резус-принадлежности, вне зависимости от используемых тест-систем, проблем не возникает, и резус-принадлежность четко определяется как положительная. Однако у ряда лиц (не более 1% в европейской популяции) при определении резус-принадлежности могут возникать сложности по следующим причинам:
- Количество антигенных детерминант снижено в 3-10 раз, но структурно они не изменены. Такой вариант антигена называется слабым, D weak. Степень снижения количества детерминант разная, поэтому реакция агглютинации у таких пациентов может проходить с разной степенью выраженности.
- Количество антигенных детерминант может быть обычным, но они структурно изменены. На детерминантах антигена D отсутствуют некоторые эпитопы (одновременно может отсутствовать до 5 эпитопов). Такой вариант антигена называется неполным, вариантным или частичным, D partial. У человека выявлено более 10 таких форм антигена D. Наиболее часто встречаемым является вариант антигена DVI (встречаемость не более 0,1% в европейской популяции).
- Вариант резус-антигена D el характерен для азиатской популяции, встречаемость составляет до 30%. Проявляется очень низкой экспрессией антигена D на поверхности эритроцитов. Чаще всего обычными методами определяется как резус-отрицательный. С клинической точки зрения эти варианты важно отличать, особенно у женщин детородного возраста и при планировании переливания крови. При «неполном» варианте (D partial) возможно формирование антител к «полному» D антигену при переливании резус-положительной крови или гемокомпонентов. При «слабом» варианте (D weak) образование резус-антител маловероятно. Подход к выполнению исследования и к интерпретации результатов резус-принадлежности потенциальных реципиентов и потенциальных доноров отличается.
| Вариант антигена | Интерпретация для реципиента | Интерпретация для донора |
| D weak | Резус-принадлежность положительная, но при гемотрансфузии рекомендуется использовать резус-отрицательные эритроциты | Резус-принадлежность положительная |
| D partial (в том числе DVI) | Резус-принадлежность отрицательная | Резус-принадлежность положительная |
| D el | Резус-принадлежность отрицательная | Резус-принадлежность положительная |
Обратите внимание, что лаборатория ИНВИТРО исследует биоматериал только потенциальных реципиентов. Обследование потенциальных и действующих доноров требует применения принципиально других тест-систем и производится только на станциях переливания крови.
Литература
- Минеева П.В. Группы крови человека. Основы иммуногематологии. — СПб. 2004:188.
- Оловникова Н.И., Николаева Т.Л., Митерев Г. Ю. Иммуногематологическое обследование больных перед трансфузией донорских эритроцитов: пути оптимизации и улучшения качества тестирования. Справочник заведующего КДЛ. — М: Изд. МЦФЭР. 2014;6:33-46.
- Rizzo C. et al. Weak D and partial D: our experience in daily activity. Blood Transfusion. 2012;10:235-236.
- Westhoff С.М. The Structure and Function of the Rh antigen Complex. Seminars in Hematology. 2007;44(1):42-50.
Источник
Иммунитет человека — сложная система. Антитела являются ее важным звеном. Они распознают вирусы, бактерии и другие чужеродные агенты. Именно антитела подают сигнал иммунным клеткам: «Атаковать нарушителя!» Анализ на антитела позволяет определить общий уровень иммунитета, диагностировать инфекции, выявить нарушения в работе иммунной системы.
Антитела как показатель состояния иммунной системы
Антитела (или иммуноглобулины) — это особые белковые молекулы. Их производят В-лимфоциты (плазматические клетки). Иммуноглобулины могут как свободно находиться в крови, так и прикрепляться к поверхности «дефектных» клеток.
Немного истории
Антитела были открыты в 1890 году Э. Берингом и С. Кисато при изучении влияния дифтерийного токсина на кроликов. Так были названы вещества, которые образовывались в крови кроликов и могли не только нейтрализовать токсин, но и уничтожить дифтерийную инфекцию.
Распознав чужеродную субстанцию — антиген, антитело прикрепляется к ней с помощью так называемого белкового хвостика. Последний служит своеобразным сигнальным флажком для специализированных иммунных клеток, которые нейтрализуют «нарушителей».
В организме человека присутствует пять классов иммуноглобулинов: IgA, IgD, IgG, IgE, IgM. Они отличаются по массе, по составу, и, что самое главное, по свойствам.
IgE и IgD содержатся в сыворотке крови в малом количестве и не имеют диагностической ценности. Наиболее значимыми для анализа состояния иммунной системы и постановки диагноза являются IgM, IgA и IgG.
IgM — первый иммуноглобулин, который начинает вырабатывать организм в ответ на инфекцию. Он обладает высокой активностью, стимулирует различные звенья иммунитета. Составляет 10% от всех фракций иммуноглобулинов.
Примерно через пять суток после попадания антигена в организм начинает вырабатываться IgG (70–75% от всех иммуноглобулинов). Он обеспечивает основной иммунный ответ. Более половины всех выделяемых во время болезни иммуноглобулинов относятся именно к этому классу.
Кстати
Антитела класса G настолько малы, что могут проходить через плаценту. Именно антитела, переданные ребенку от матери во время беременности, защищают новорожденного в первые месяцы его жизни.
IgA в основном локализуется в слизистых оболочках дыхательных путей, желудка, кишечника и мочеполовой системы. То есть там, где болезнетворные микроорганизмы чаще всего проникают в наш организм. Этот класс иммуноглобулинов как бы связывает чужеродные вещества и не дает им прикрепиться к поверхности слизистых оболочек. Доля IgA 15–20% от всего числа присутствующих в организме иммуноглобулинов.
Когда может быть назначен анализ крови на антитела
Концентрация антител к определенной инфекции помогает поставить диагноз, определить уровень иммунитета после вакцинации, выявить скрытые заболевания. Чаще всего анализы на антитела назначают при подозрении на такие заболевания (или для контроля их лечения), как:
- корь;
- гепатит;
- ветрянка (ветряная оспа);
- краснуха;
- гельминтоз;
- хеликобактер пилори;
- лямблиоз;
- вирус Эпштейна — Барр;
- полиомиелит;
- герпес.
Анализ на иммуноглобулины определенного класса могут также назначить также при:
- сепсисе;
- ревматоидном артрите;
- циррозе печени;
- онкологии;
- хронических гнойных отитах, менингитах, пневмониях, синуситах;
- нарушении работы иммунной системы;
- миеломной болезни;
- ВИЧ-инфекции.
Исследование актуально и для выявления аутоиммунных заболеваний. Такие иммуноглобулины присоединяются к клеткам кожи, почек, печени, сосудов и помечают их для собственной иммунной системы как «опасные».
При выявлении причин бесплодия могут назначить анализ на антитела к ХГЧ или на антиспермальные антитела. При беременности проводится исследование на антитела к резус-фактору.
Подготовка к исследованию и процедура сдачи крови
Анализы на антитела к вирусам и другим инфекционным агентам проводятся исключительно по назначению врача.
Кровь на анализы на антитела сдается натощак. Забор биоматериала осуществляется из вены. Перед проведением исследования пациенту желательно избегать эмоциональных перегрузок, не заниматься тяжелой физической работой, не посещать спортзал и не принимать алкоголь.
Суть исследования
Определение уровня иммуноглобулинов проводится с помощью иммунофлюоресцентного анализа, или ИФА. На поверхность специальной планшетки помещают небольшое количество сыворотки крови и очищенного антигена. Антиген и антитело одного вида подходят друг к другу «как ключ к замку» и образуют особый иммунный комплекс. После этого добавляют вещество, которое окрашивает иммунный комплекс. По интенсивности окраски определяют концентрацию иммуноглобулинов в сыворотке крови.
Метод ИФА чувствителен даже к небольшому количеству иммуноглобулинов и обладает высокой специфичностью. Это значит, что результаты исследования будут достоверными и точными.
Обычно исследование занимает 1–2 рабочих дня. Некоторые лаборатории готовы выдать срочный результат уже через 2–3 часа, но стоимость будет примерно вдвое выше.
Расшифровка результатов анализа на антитела
Правильно интерпретировать результаты анализа на иммуноглобулины может только врач. Он учитывает не только показатели в бланке исследования, но и состояние пациента, симптомы заболевания или их отсутствие, данные других исследований.
Каждая лаборатория использует свои тест-системы, потому результаты анализов, проведенных в разных диагностических центрах, могут отличаться. Указанные в статье границы являются ориентировочными.
IgA
Нормы общего IgA для детей:
- до 3 месяцев — от 0,01 до 0,34 г/л;
- от 3 месяцев до 1 года – от 0,08 до 0,91 г/л;
- от 1 года до 12 лет:
- девочки: от 0,21 до 2,82 г/л;
- мальчики: от 0,21 до 2,91 г/л;
Для женщин:
- 12–60 лет — от 0,65 до 4,21 г/л;
- После 60 лет — от 0,69 до 5,17 г/л.
Для мужчин:
- 12–60 лет — от 0,63 до 4,84 г/л;
- после 60 лет — от 1,01 до 6,45 г/л.
Иммуноглобулин класса А повышается при хронических инфекциях, при муковисцидозе, при поражении печени. Также антитела этого типа могут активно вырабатываться при аутоиммунных болезнях. Снижение титра антител происходит при атопическом дерматите, некоторых заболеваниях крови и лимфатической системы. А также при нарушении синтеза белковых молекул и приеме некоторых лекарств.
IgM
Содержание IgM в сыворотке крови у новорожденных должно быть в пределах 0,06-0,21 г/л.
Для детей:
- старше 3 месяцев и до 1 года:
- девочки: от 0,17 до 1,50 г/л;
- мальчики: от 0,17 до 1,43 г/л;
- от 1 года до 12 лет:
- девочки: от 0,47 до 2,40 г/л;
- мальчики: от 0,41 до 1,83 г/л;
Для женщин: от 0,33 до 2,93 г/л.
Для мужчин: от 0,22 до 2,40 г/л.
IgM повышается при остром воспалении, пневмонии, синуситах, бронхите, болезнях кишечника и желудка. Выход концентрации за верхнюю границу нормы может говорить о поражении печени, паразитарных заболеваниях, а также о миеломной болезни. Понижение уровня IgM наблюдается при нарушениях синтеза белка или поражениях иммунной системы. Это может происходить после удаления селезенки, при большой потере белка, при лечении цитостатиками и другими препаратами, которые подавляют иммунитет, при лимфоме, а также при некоторых врожденных состояниях.
IgG
В отличие от предыдущих иммуноглобулинов, уровень IgG отличается у мужчин и женщин с самого рождения.
У представительниц женского пола его нормы составляют:
- до 1 месяца — от 3,91 до 17,37 г/л;
- от 1 месяца до 1 года — от 2,03 до 9,34 г/л;
- в 1–2 года — от 4,83 до 12,26 г/л;
- старше 2 лет — от 5,52 до 16,31 г/л.
У сильной половины человечества:
- до 1 месяца — от 3,97 до 17,65 г/л;
- от 1 месяца до 1 года — от 2,05 до 9,48 г/л;
- 1–2 года — от 4,75 до 12,10 г/л;
- старше 2 лет — от 5,40 до 16,31 г/л.
IgG может повыситься при хронических инфекциях, при аутоиммунных заболеваниях, при паразитарных заболеваниях, саркоидозе, муковисцидозе, при поражении печени, миеломе и гранулематозе.
Понижение уровня IgG может наблюдаться при онкологии кроветворной и лимфатической системы, при мышечной дистрофии и некоторых других заболеваниях.
При ВИЧ-инфекции уровень IgG может быть как крайне высоким, так и крайне низким, в зависимости от стадии заболевания и состояния иммунной системы.
Резус-антитела
С антителами к резус-фактору все немного проще. В норме их не должно быть. Если антитела обнаружены, значит, произошла иммунизация во время предыдущей беременности или при переливании донорской крови.
Аутоантитела
Аутоантитела в норме также должны отсутствовать. Их наличие говорит о развитии аутоиммунных заболеваний.
Сколько стоит анализ на антитела
Существует огромное количество видов исследований на обнаружение антител. Например, комплексный анализ на TORCH-инфекции (токсоплазма, краснуха, цитомегаловирус, герпес), который необходимо сдавать при планировании беременности, будет стоить 2000–3000 рублей. Анализ на антитела к резус-фактору обойдется примерно в 450–600 рублей.
Анализ на антитела к определенным инфекциям стоит от 350 до 550 рублей. При этом стоит учитывать, что определение, например, IgG и IgM — это два разных исследования, каждое из которых нужно будет оплачивать отдельно.
Определение антиядерных (антинуклеарных) антител обойдется примерно в 500–750 рублей, антиспермальных — 700–1250 рублей, анализ на антитела к тиреоглобулину и тиреопероксидазе стоит примерно 400–550 рублей.
Нужно также заложить в расходы около 120–180 рублей за взятие крови.
Где можно сдать анализы на антитела
Анализ крови для определения уровня иммуноглобулинов проводят многие лаборатории. Но как выбрать ту, где его проведут одновременно быстро, качественно и недорого?
Выбирая лабораторию, обратите внимание на перечень анализов. Чем больше этот список, тем более широкими возможностями для диагностики обладает лаборатория.
Еще один фактор — время, через которое вам обещают результат. Большинство лабораторий отводят на это исследование 2–3 дня, некоторые предоставляют услуги срочного анализа — 1 день.
При заборе крови обратите внимание на процедурный кабинет, его оснащение, используемые расходные материалы. Все должно быть стерильным: обычно прямо при вас медсестра протирает стол, подушечку и т.д. дезинфицирующим средством. Это гарантия вашей безопасности.
Еще один фактор — удобство. Не стоит ехать через весь город, чтобы сдать анализ на антитела на 20–30 рублей дешевле. За время дороги вы можете испытать физические или эмоциональные перегрузки, из-за которых результаты будут искажены.
Итак, выбирайте лабораторию или медицинский центр с современным медицинским оснащением, широким перечнем анализов, находящийся недалеко от вашего дома либо по пути на работу или учебу. Если эта лаборатория работает много лет и успела набрать определенный авторитет среди врачей и пациентов — это дополнительный плюс.
Анализ крови на выявление антител — высокоточный и информативный метод исследования. Его используют как для уточнения диагноза при определенных инфекциях, так и для определения общего состояния иммунной системы или выявления некоторых соматических заболеваний. Но интерпретировать результаты анализа должен врач с учетом всех клинических данных, возраста, пола и состояния пациента.
Источник


