Анализ крови при сыпном тифе

Сыпной тиф – риккетсиоз, протекающий с деструктивными изменениями эндотелия сосудов и развитием генерализованного тромбоваскулита. Основные проявления сыпного тифа связаны с риккетсиемией и специфическими изменениями сосудов. Они включают в себя интоксикацию, лихорадку, тифозный статус, розеолезно-петехиальную сыпь. В числе осложнений сыпного тифа – тромбозы, миокардиты, менингоэнцефалиты. Подтверждению диагноза способствует проведение лабораторных проб (РНГА, РНИФ, ИФА). Этиотропная терапия сыпного тифа осуществляется антибиотиками группы тетрациклинов или хлорамфениколом; показана активная дезинтоксикация, симптоматическое лечение.
Общие сведения
Сыпной тиф – инфекционное заболевание, вызываемое риккетсией Провачека, проявляющееся выраженной лихорадкой и интоксикацией, розеолёзно-петехиальной экзантемой и преимущественным поражением сосудистой и центральной нервной систем. На сегодняшний день в развитых странах сыпной тиф практически не встречается, случаи заболевания регистрируются, главным образом, в развивающихся странах Азии, Африки. Эпидемические подъемы заболеваемости обычно отмечаются на фоне социальных катастроф и чрезвычайных ситуаций (войн, голода, разрухи, стихийных бедствий и т.д.), когда наблюдается массовая завшивленность населения.
Сыпной тиф
Причины
Rickettsia prowazeki представляет собой мелкую полиморфную грамотрицательную неподвижную бактерию. Содержит эндотоксины и гемолизин, обладает типоспецифическим термолабильным антигеном и соматическим термостабильным. Погибает при температуре 56 ° за 10 минут, при 100 градусах за 30 секунд. В испражнениях вшей риккетсии могут сохранять жизнеспособность до трех месяцев. Хорошо поддаются воздействию дезинфицирующих средств: хлорамина, формалина, лизола и др.
Резервуаром и источником инфекции сыпного тифа является больной человек, перенос инфекции осуществляется трансмиссивным путем через вшей (как правило, платяных, реже головных). После кровососания больного человека вошь становится заразной через 5-7 дней (при минимальном сроке жизни 40-45 дней). Заражение человека происходит во время втирания испражнений вшей при расчесывании кожи. Иногда отмечается респираторный путь передачи при вдыхании высохший фекалий вшей вместе с пылью и контактный путь при попадании риккетсий на конъюнктиву.
Восприимчивость высокая, после перенесения заболевания формируется стойкий иммунитет, но возможно рецидивирование (болезнь Брилла). Отмечается зимне-весенняя сезонность заболеваемости, пик приходится на январь-март.
Симптомы сыпного тифа
Инкубационный период может продолжаться от 6 до 25 дней, чаще всего 2 недели. Сыпной тиф протекает циклически, в его клиническом течении выделяют периоды: начальный, разгара и реконвалесценции. Начальный период сыпного тифа характеризуется подъемом температуры до высоких значений, головной болью, ломотой в мышцах, симптомами интоксикации. Иногда перед этим могут отмечаться продромальные симптомы (бессонница, снижение работоспособности, тяжесть в голове).
В дальнейшем лихорадка становится постоянной, температура сохраняется на уровне 39-40 °С. На 4-5 день кратковременно может отмечаться снижение температуры, но состояние при этом не улучшается, и в дальнейшем лихорадка возобновляется. Интоксикация нарастает, усиливаются головные боли, головокружения, возникают расстройства со стороны органов чувств (гиперестезии), упорная бессонница, иногда рвота, язык сухой, обложенный белым налетом. Развиваются нарушения сознания вплоть до сумеречного.
При осмотре отмечают гиперемию и отечность кожи лица и шеи, конъюнктивы, инъекцию склер. На ощупь кожа сухая, горячая, со 2-3-го дня отмечают положительные эндотелиальные симптомы, а на 3-4-й день выявляется симптом Киари-Авцына (кровоизлияния в переходных складках конъюнктивы). На 4-5 день развивается умеренная гепатоспленомегалия. О повышенной хрупкости сосудов говорят точечные кровоизлияния неба, слизистой глотки (энантема Розенберга).
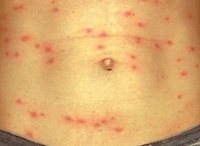
Период разгара характеризуется появлением сыпи на 5-6-й день заболевания. При этом постоянная или ремиттирующая лихорадка и симптоматика выраженной интоксикации сохраняется и усугубляется, головные боли становятся особенно интенсивными, пульсирующими. Розеолезно-петехиальная экзантема проявляется одномоментно на туловище и конечностях. Сыпь густая, более выражена на боковых поверхностях туловища и внутренних – конечностей, локализация на лице, ладонях и подошвах не характерна, как и последующие дополнительные высыпания.
Налет на языке приобретает темно-коричневую окраску, отмечается прогрессирование гепатомегалии и спленомегалии (гепатолиенальный синдром), нередко возникают запоры, вздутие живота. В связи с патологией сосудов почек может отмечаться болезненность в зоне их проекции в области поясницы, положительный симптом Пастернацкого (болезненность при поколачивании), появляется и прогрессирует олигурия. Токсическое поражение ганглиев вегетативной иннервации органов мочеиспускания приводит к атонии мочевого пузыря, отсутствию рефлекса к мочеиспусканию, парадоксальному мочеизнурению (моча выделяется по капле).
В разгар сыпного тифа происходит активное развертывание бульбарной нейрологической клиники: тремор языка (симптом Говорова-Годелье: язык при высовывании задевает за зубы), нарушения речи и мимики, сглаженные носогубные складки. Иногда отмечают анизокорию, нистагм, дисфагию, ослабление зрачковых реакций. Могут отмечаться менингеальные симптомы.
Тяжелое течение сыпного тифа характеризуется развитием тифозного статуса (10-15% случаев): психическое расстройство, сопровождающееся психомоторным возбуждением, говорливостью, нарушениями памяти. В это время происходит дальнейшее углубление расстройств сна и сознания. Неглубокий сон может вести к появлению пугающих видений, могут отмечаться галлюцинации, бред, забытье.
Период разгара сыпного тифа оканчивается снижением температуры тела до нормальных цифр через 13-14 дней с начала заболевания и облегчения симптомов интоксикации. Период реконвалесценции характеризуется медленным исчезновением клинических симптомов (в частности со стороны нервной системы) и постепенным выздоровлением. Слабость, апатия, лабильность нервной и сердечно-сосудистой деятельности, ухудшение памяти сохраняются до 2-3 недель. Иногда (довольно редко) возникает ретроградная амнезия. Сыпной тиф не склонен к раннему рецидивированию.
Осложнения
В разгар заболевания крайне опасным осложнением может стать инфекционно-токсический шок. Такое осложнение обычно может наступить на 4-5 или 10-12 день болезни. При этом происходит падение температуры тела до нормальных цифр в результате развития острой сердечно-сосудистой недостаточности. Сыпной тиф может способствовать развитию миокардита, тромбоза и тромбоэмболии.
Осложнениями заболевания со стороны нервной системы могут быть менингиты, менингоэнцефалиты. Присоединение вторичной инфекции может стать причиной пневмонии, фурункулеза, тромбофлебита. Длительный постельный режим может привести к образованию пролежней, а характерное для данной патологии поражение периферических сосудов может способствовать развитию гангрены терминальных отделов конечностей.
Диагностика
Неспецифическая диагностика при сыпном тифе включает общий анализ крови и мочи (отмечаются признаки бактериальной инфекции и интоксикации). Наиболее быстрая методика получения данных о возбудителе – РНГА. Практически в то же время можно выявить антитела в РНИФ или при ИФА.
РНИФ является наиболее распространенным методом диагностики сыпного тифа ввиду простоты и относительной дешевизны способа при его достаточной специфичности и чувствительности. Бакпосев крови не производят ввиду излишней сложности выделения и высевания возбудителя.
Лечение сыпного тифа
При подозрении на сыпной тиф больной подлежит госпитализации, ему назначается постельный режим плоть до нормализации температуры тела и пять дней после. Вставать можно на 7-8-й день после стихания лихорадки. Строгий постельный режим связан с высоким риском развития ортостатического коллапса. Больным требуется тщательный уход, осуществление гигиенических процедур, профилактика пролежней, стоматитов, воспаления ушных желез. Специальной диеты для больных сыпным тифом нет, назначают общий стол.
В качестве этиологической терапии используют антибиотики группы тетрациклинов или хлорамфеникол. Положительная динамика при применении антибиотикотерапии отмечается уже на 2-3-й день после начала лечения. Терапевтический курс включает весь лихорадочный период и 2 дня после нормализации температуры тела. В связи с высокой степенью интоксикации показано внутривенное инфузионное введение дезинтоксикационных растворов и форсирование диуреза. Для назначения комплексной эффективной терапии возникших осложнений пациента консультируют невролог и кардиолог.
При признаках развития сердечно-сосудистой недостаточности назначают никетамид, эфедрин. Обезболивающие, снотворные, успокоительные средства назначаются в зависимости от выраженности соответствующей симптоматики. При тяжелом сыпном тифе с выраженной интоксикацией и угрозой развития инфекционно-токсического шока (при выраженной надпочечниковой недостаточности) применяют преднизолон. Выписка больных из стационара производится на 12-й день после установления нормальной температуры тела.
Прогноз и профилактика
Современные антибиотики достаточно эффективны и подавляют инфекцию практически в 100% случаев, редкие случаи смертности связаны с недостаточно и несвоевременно оказанной помощью. Профилактика сыпного тифа включает такие меры, как борьба с педикулезом, санитарная обработка очагов распространения, в том числе и тщательная обработка (дезинсекция) жилья и личных вещей больных. Специфическая профилактика производится лицам, вступающим в контакт с больными, проживающим в неблагополучных по эпидемиологической обстановке районах. Производится с применением убитых и живых вакцин возбудителя. При высокой вероятности заражения можно произвести экстренную профилактику антибиотиками тетрациклинового ряда на протяжении 10 дней.
Источник
Сыпной тиф.
Эпидемический сыпной тиф (вшивый сыпной тиф, военный тиф) — острая инфекционная болезнь, характеризующаяся циклическим течением, лихорадкой, розеолезно-петехиальной экзантемой, поражением нервной и ССС, возможностью сохранения риккетсий в организме реконвалесцента в течение многих лет.
Этиология: R. prowazekii (есть во всех странах мира) R. canada (только в Северной Америке) — Гр-организмы.
Эпидемиология: источник — больной человек, начиная с последних 2-3 дней инкубационного периода и до 7-8-го дня с момента нормализации температуры тела. Передается через вшей (чаще платяных, реже головных). Заражение человека происходит путем втирания фекалий вшей в повреждения кожи (в расчесы).
Патогенез: через мелкие повреждения кожи (чаще расчесы) риккетсии проникают в кровь и размножаются внутриклеточно в эндотелии сосудов, приводя к набуханию и десквамации эндотелиальных клеток; попавшие в ток крови клетки разрушаются, высвобождающиеся при этом риккетсии поражают новые эндотелиальные клетки. Процесс может захватывать всю толщину сосудистой стенки с сегментарным или круговым некрозом стенки сосуда, приводя к их закупорке образующимся тромбом (сыпнотифозные гранулемы — узелки Попова). Изменения сосудов особенно выражены в ЦНС.
С поражением сосудов связаны клиника со стороны ЦНС, изменения кожи (гиперемия, экзантема), слизистых оболочек, тромбоэмболические осложнения и др.
Клиника: инкубационный период — от 6 до 21 дня (чаще 12-14 дней), затем
а) начальный период — от первых признаков до появления сыпи (4-5 дней)
б) период разгара — до падения температуры тела до нормы (длится 4-8 дней с момента появления сыпи)
Заболевание начинается остро с повышения температуры, которое сопровождается познабливанием, слабостью, сильной головной болью, снижением аппетита. Выраженность этих признаков прогрессивно нарастает, головная боль усиливается и становится нестерпимой. Выявляется своеобразное возбуждение больных (бессонница, раздражительность, многословность ответов, гиперестезия органов чувств и др.), при тяжелых формах — нарушение сознания.
Объективно: повышение температуры тела до 39-40°С, максимального уровня температура достигает в первые 2-3 дня от начала болезни. В классических случаях (если болезнь не купирована назначением АБ) на 4-й и 8-й день у многих больных отмечаются «врезы» температурной кривой, когда на короткое время температура тела снижается до субфебрильного уровня.
При осмотре уже с первых дней болезни своеобразная гиперемия кожи лица, шеи, верхних отделов грудной клетки. Сосуды склер инъецированы («красные глаза на красном лице»). Рано (с 3-го дня) появляется характерный симптом – пятна Киари-Авцына — конъюнктивальная сыпь, ее элементы диаметром до 1,5 мм с расплывчатыми нечеткими границами, красные, розово-красные или оранжевые, количество их чаще 1-3. Расположены они на переходных складках конъюнктив, чаще нижнего века, на слизистой оболочке хряща верхнего века, конъюнктивах склер. Для их выявления используют адреналиновую пробу Авцына: если в конъюнктивальный мешок закапать 1-2 капли 0,1% раствора адреналина, гиперемия исчезает и видны пятна Киари-Авцына.
Энантема — на слизистой мягкого неба и язычка, обычно у его основания, а также на передних дужках небольшие петехии (до 0,5 мм в диаметре), число их чаще 5-6. Появляется она за 1-2 дня до появления кожных высыпаний, сохраняется до 7-9-го дня болезни.
При выраженной интоксикации может наблюдаться своеобразная окраска кожи ладоней и стоп, которая характеризуется оранжевым оттенком (не следует путать с желтушностью кожи) и обусловлена нарушением каротинового обмена (каротиновая ксантохромия).
Характерная сыпь появляется чаще на 4-6-й день, при этом болезнь переходит в период разгара.
Сыпь петехиально-розеолезная, состоит из розеол (мелкие красные пятнышки диаметром 3-5 мм с размытыми границами, не возвышающиеся над уровнем кожи, исчезают при давлении на кожу или растягивании ее) и петехий — небольших кровоизлияний (диаметр около 1 мм), не исчезают при растягивании кожи, бывают первичными (появляются на фоне ранее неизмененной кожи) и вторичными (располагаются на розеолах). Преобладание петехиальных элементов и появление на большинстве розеол вторичных петехий свидетельствует о тяжелом течении болезни. Экзантема характеризуется обилием, первые элементы можно заметить на боковых поверхностях туловища, верхней половине груди, затем на спине, ягодицах, меньше сыпи на бедрах и еще меньше на голенях, крайне редко — на лице, ладонях и подошвах. Розеолы быстро и бесследно исчезают с 8-9-го дня болезни, а на месте петехии отмечается смена окраски, сначала они синевато-фиолетовые, затем желтовато-зеленоватые, исчезают более медленно (в течение 3-5 дней).
У большинства больных — изменения ССС (тахикардия, снижение АД, приглушение тонов сердца, изменения ЭКГ). Поражение эндотелия обусловливает развитие тромбофлебитов, иногда тромбы образуются и в артериях, в периоде реконвалесценции возникает угроза ТЭЛА.
С 4-6 дня выявляется увеличение печени, реже — увеличение селезенки.
Изменения ЦНС: с первых дней болезни появление сильной головной боли, своеобразного возбуждения больных, что проявляется в многословии, бессоннице, больных раздражает свет, звуки, прикосновение к коже (гиперестезия органов чувств), могут быть приступы буйства, попытки бежать из стационара, нарушения сознания, делириозное состояние, бред, развитие инфекционных психозов. У части больных с 7-8-го дня болезни появляются менингеальные симптомы. При исследовании цереброспинальной жидкости отмечается небольшой плеоцитоз (не более 100 лейкоцитов), умеренное повышение содержания белка. С поражением нервной системы связано появление таких признаков, как гипомимия или амимия, сглаженность носогубных складок, девиация языка, затруднение при высовывании его, дизартрия, нарушение глотания, нистагм. При тяжелых формах сыпного тифа выявляется симптом Говорова-Годелье (на просьбу показать язык, больной высовывает его с трудом, толчкообразными движениями и дальше зубов или нижней губы язык высунуть не может). У части больных появляется общий тремор (дрожание языка, губ, пальцев рук). На высоте болезни выявляются патологические рефлексы, признаки нарушения орального автоматизма (рефлекс Маринеску-Радовичи, хоботковый и дистансоральный рефлексы).
При тяжелом и очень тяжелом течении наблюдается высокая лихорадка (до 41-42°С), резко выраженные изменения ЦНС, тахикардия (до 140 уд/мин и более), снижение АД до 70 мм рт. ст. и ниже. Сыпь геморрагическая, наряду с петехиями могут появляться и более крупные кровоизлияния и выраженные проявления тромбогеморрагического синдрома (носовые кровотечения и др.).
Осложнения: тромбофлебиты, эндартерииты, тромбоэмболия легочных артерий, кровоизлияние в мозг, миокардиты; психоз, полирадикулоневрит; вторичные бактериальные инфекции.
Диагноз: клиническая картина, ОАК (умеренный нейтрофильный лейкоцитоз с палочкоядерным сдвигом, эозинопения и лимфопения, умеренное повышение СОЭ), серологические реакции (РСК с риккетсиозным антигеном из риккетсий Провачека, диагностическим титром считается 1:160 и выше, а также нарастание титра антител, реакция микроагглютинации, гемагглютинации и др., непрямая иммунофлуоресценция). В острую фазу болезни (и периода реконвалесценции) антитела связаны с IgM, что используется для отличия от антител в результате ранее перенесенной болезни. Антитела начинают выявляться в сыворотке крови с 4-7-го дня от начала болезни, максимального титра достигают через 4-6 нед от начала заболевания, затем титры медленно снижаются. После перенесенного сыпного тифа риккетсии Провачека в течение многих лет сохраняются в организме реконвалесцента, что обусловливает длительное сохранение антител. Может использоваться пробная терапия антибиотиками тетрациклиновой группы: если при назначении тетрациклина (в обычных терапевтических дозах) через 24-48 ч не наступает нормализация температуры тела, то это позволяет исключить сыпной тиф (если лихорадка не связана с каким-либо осложнением).
Лечение:
а) этиотропное: АБ тетрациклиновой группы (тетрациклин внутрь по 0,3-0,4 г 4 раза/сут в течение 4-5 дней), при непереносимости их — левомицетин (внутрь по 0,5-0,75 г 4 раза/сут в течение 4-5 дней). Если на фоне антибиотикотерапии присоединяется осложнение, обусловленное наслоением вторичной бактериальной инфекции (например, пневмонии), то с учетом этиологии осложнения дополнительно назначают соответствующий химиопрепарат.
б) патогенетическое: сосудоукрепляющие витамины (С, РР), антикоагулянты (гепарин) для профилактики ТЭЛА в течение 3-5 дней.
Прогноз: благоприятный даже при тяжелом течении болезни.
Профилактика: борьба со вшивостью, ранняя диагностика, изоляция и госпитализация больных сыпным тифом, тщательная санитарная обработка больных в приемном покое стационара и дезинсекция одежды больного. Специфическая профилактика — инактивированная вакцина, содержащая убитые риккетсии Провачека.
Источник
