Анализ крови при гайморите у ребенка

Гайморит в медицине называют верхнечелюстным синуситом. Заболевание характеризуется воспалительными процессами в слизистой ткани гайморовой пазухи. Гайморит у детей – распространенная проблема. Лечить его необходимо своевременно, чтобы не спровоцировать разрастание аденоидов.

Взрослые не всегда вовремя могут диагностировать синусит у детей, вследствие чего гайморит переходит в хроническую форму. Это значительно усугубляет ситуацию, так как хроническая форма заболевания требует длительного лечения.
Причины
Заболевание имеет 2 формы: острую и хроническую. Детский гайморит чаще всего имеет острую форму. Хронический – в основном наблюдается у взрослых, хотя есть исключения.
Причинами острой формы заболевания являются:
- Осложнения после других вирусных и инфекционных заболеваний. Например, ринита (насморка), гриппа, ОРВИ, кори, скарлатины.
- Аллергический насморк, при котором появляются отеки пазух.
- Ослабление иммунитета.
- Нарушения кровообращения, при котором дыхательные пути не обеспечиваются кровью в полном объеме.
- Стоматологические заболевания.
- Наличие аденоидов, которые являются источниками инфекций.
Хроническая форма гайморита может проявиться на фоне врожденных дефектов органов дыхания. Также может возникать в запущенных стадиях, при отсутствии лечения синусита.
Причины возникновения хронической формы заболевания:
- Утолщенная слизистая ткань в гайморовых полостях.
- Искривление перегородки носа в результате травм или генетических дефектов.
- Гипертрофия одной или двух раковин органов дыхания.
По источнику возникновения гайморит в детском возрасте бывает:
- риногенный – возникает после насморка;
- гематогенный – передается от другого инфекционного источника с кровью к носовым пазухам;
- одонтогенный – последствия несвоевременного лечения ротовой полости. Например, во время кариеса, стоматита;
- травматический – в результате полученных повреждений носа.

Грудные дети не подвержены заболеванию. Врачи заметили, что гайморит у ребенка 3 лет может только начать развиваться. У малышей другое строение черепа. Гайморит у ребенка 2 лет возникнуть не может. Так как пазухи еще не до конца сформированы, а широкие выходные отверстия не позволяют слизи застаиваться.
Как происходит воспалительный процесс?
В носовой области находятся:
- одна клиновидная пазуха;
- две лобных в районе глазницы;
- две решетчатых в полости носа.
Через небольшие отверстия вентилируется воздух. Если, по какой-либо причине, канал непроходим, то в пазухе начинает накапливаться патологический секрет. В результате слизистая воспаляется.
Симптомы
Взрослым необходимо своевременно распознать гайморит у детей, симптомы у каждого ребенка могут проявляться по-разному.
Симптомы гайморита у подростков не отличаются от признаков заболевания детей младшего возраста.
К отоларингологу нужно обратиться, если:
- насморк не проходит более 5–7 дней;
- ребенка мучают головные боли, которые усиливаются в вечернее время;
- носовое дыхание затруднено – нос постоянно заложен, выделений может не быть;
- появились боли вокруг переносицы;
- часто болят уши и ухудшен слух;
- температура тела повышена;
- наблюдаются зубные боли, но стоматолог не видит причины.
Необязательно должны проявиться все симптомы, могут присутствовать некоторые из перечисленных. Если появляется гайморит у ребенка 5 лет, то его можно спросить о самочувствии.
Способы выявления гайморита у ребенка:
- определить заложена одна ноздря или две. Обычно при насморке проходимость воздуха отсутствует. При гайморите зачастую заложена одна ноздря;
- нажать на ямочки щеки или внутренний угол глаза. При заболевании возникнут болевые ощущения;
- если из носа вытекают гнойные выделения, то в пазухах идут серьезные воспалительные процессы;
- попросить ребенка сделать наклоны головой по сторонам. Во время гайморита появляется боль в переносице.
Отличия от насморка
Патологию гайморовых впадин бывает довольно сложно отличить от обычного насморка, особенно если речь идет о детях младшего возраста. Врач должен обратить внимание на жалобы, анамнез, данные осмотра, а также обязательно провести диагностические исследования.
Собирая жалобы, рекомендуется беседовать не только с родителями, которые могут искажать информацию из-за неправильного понимания, но и с ребенком, особенно если он уже находится в сознательном возрасте и может отвечать на вопросы врача.
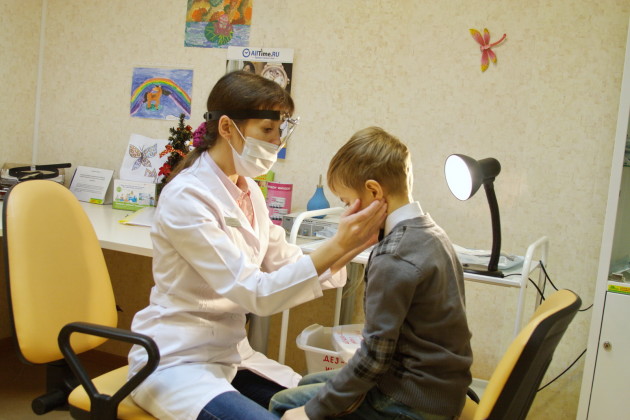
Обращают внимание на следующие признаки гайморита у детей, которые помогут отличить его от насморка:
- уточняют, осложнено ли дыхание через оба носовых хода или только через один: односторонний гайморит обычно сопровождается односторонней заложенностью с пораженной стороны, в то время как для насморка характерна заложенность с обеих сторон;
- обязательно обращают внимание на болевой симптом и его особенности: для насморка появление болей вообще не является характерным признаком, в отличие от гайморита, для которого свойственны жалобы на боль, усиливающуюся при попытке склонить голову в сторону, а также облегчающуюся при высмаркивании на некоторое время;
- уточняют, есть ли болезненность при надавливании в области пазух: при насморке ребенок спокойно даст прикоснуться к лицу, при гайморите он будет жаловаться на боль или изначально начнет капризничать при попытках провести осмотр.
| Признак | Гайморит | Насморк |
| Слабость | Да (часто температура выше 38 градусов) | Чаще всего нет (при ОРВИ температура может повысится до 37,5 градусов) |
| Боли | Да, особенно при надавливаниипостукивании | Нет |
| Особенность выделений | Чаще обильные выделения гнойного характера | Постепенное изменение особенностей выделений |
При появлении симптомов, напоминающих гайморит, необходимо обратиться к ЛОР-врачу, который грамотно оценит жалобы пациента, проведет осмотр и, использую диагностические мероприятия, окончательно подтвердит диагноз. Только после этого можно приступать к лечению патологии.
Диагностика
Лечение гайморита у детей назначается после обследования и выявления причины заболевания.
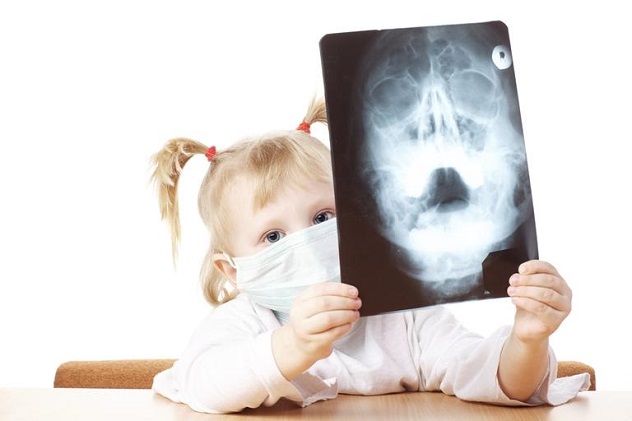
Диагностика гайморита у детей происходит следующим образом:
- диафаноскопия;
- для ребенка старшего возраста – рентген;
- компьютерная томография;
- ультразвуковое исследование;
- магнитно-резонансная томография;
- анализы крови;
- пункция.
Маленьким детям из-за вредного излучения рентген не назначают.
Диафаноскопия – это исследование тканей и состояния пазух с помощью специальной лампочки, которую берет ребенок в рот.
На компьютерную томографию могут выдать направление, если есть подозрение на хроническую форму гайморита.
Магнитно-резонансные исследования проводятся довольно редко. Этот метод используют при подозрениях, что воспалительные процессы могли распространиться на ткани лица. Послойные снимки позволяют получить общую картину носовых пазух. УЗИ также позволяют осмотреть общее состояние носовых полостей и их содержимое.
Анализ крови. В крови при гайморите, в отличие от простудных заболеваний, будет выявлен лейкоцитоз.
Пункция применяется в редких случаях, так как она может дать осложнения. Метод информативный, но болезненный. К осложнениям относят эмфиземы глазниц, закупорка кровеносных сосудов, абсцесс, – поэтому процедуру применяют в крайних случаях.
Возможные осложнения
Как вылечить гайморит у ребенка и избежать осложнений?
Нужно своевременно обратиться к врачу. Серьезные последствия связаны с переходом заболевания в хроническую стадию. Осложнения после гайморита возникают из-за анатомического строения черепа. Верхняя стенка гайморовой полости находится рядом с глазами и головным мозгом, а нижняя – располагается, касаясь верхней челюсти.
При хронической форме гайморита воспалительные процессы могут перейти на костные ткани и вызвать остеомиелит. При гнойном заболевании, если жидкость попадет в черепную полость, может развиваться менингит. Такие случаи происходят очень редко.
Если у ребенка обнаружили конъюнктивит, периостит (воспаление верхней челюсти), ангину, ухудшение слуха (отит), лучше провериться на хронический гайморит.
Среди возможных осложнений также могут быть последствия, вызванные распространением инфекции по крови. К таким заболеваниям относят:
- воспаление легких;
- миокардит;
- ревматизм;
- артрит;
- бронхит;
- нефрит.
Лечение
Лечение гайморита у детей в домашних условиях возможно, если заболевание не запущено. Но медики рекомендуют лечение в условиях стационара. В больничные условия помещают ребенка, чтобы определить причину недуга, и назначить соответствующее лечение.

Различают следующие методы лечения заболевания:
- Консервативный. Назначаются носовые капли, промывание гайморовой полости физраствором или антибактериальными препаратами. Все лекарственные средства направлены на уменьшение отечности и воспаления. Капли способствуют выведению слизи из верхнечелюстных пазух.
- Классическая пункция. Через специальный шприц с длинной иглой препарат вводят в носовую пазуху. Этот метод используют, если консервативные средства не дали результата или в полости находится гной. Обычно пункцию осуществляют под наркозом.
- Физиотерапевтические. Эта мера лечения не является самостоятельной. Фонофорез, лазеротерапию и электрофорез проводят в комплексе с медикаментозным методом. Физиотерапия не подходит при остром гайморите.
- Нетрадиционная медицина. Лечение народными средствами гайморита у детей согласовывается с отоларингологом, чтобы не причинить вреда маленькому организму.
Во время болезни ребенок должен соблюдать постельный режим. Рацион должен включать в себя минералы и микроэлементы. Рекомендуется употреблять калорийную пищу, которая легко усваивается, а также фрукты и овощи. Обильное питье способствует выведению токсических веществ из организма.
Лекарственные препараты
Медикаменты для лечения гайморита может выписывать только врач. Самолечение может усугубить состояние больного.
Ребенку, как и взрослому, прописывают курс антибиотиков на 7–10 дней. Детям рекомендуют препараты в виде сиропов и таблеток. В тяжелой форме заболевания делают внутримышечные уколы.
Также выписывают:
- противоотечные препараты;
- антигистаминные лекарственные средства;
- жаропонижающее, если имеется высокая температура.
Гайморит у детей 4 лет лечится Санорином, Ксимелином, Нафтизином и другими. Препараты освобождают носовой проход от слизи. Малышам их можно капать нечасто лишь несколько дней.
При гайморите запрещено прогревать пазухи солью или песком. Это лишь усилит воспалительный процесс и способствует появлению гнойных выделений.
Средства народной медицины
Народные средства от гайморита у детей предполагают ингаляции над отваренным картофелем или вдыхание паров настойки календулы. Мазь из прополиса благоприятно способствует лечению гайморита. Ватные тампоны, пропитанные средством, нужно вставить в нос на 5 минут. Вместо капель в нос, можно использовать свежий сок моркови.
Рецепт раствора для промывания носовых полостей:
- Заварить одну ложку зеленого чая в 200 г. кипятка.
- Процедить жидкость через сито и остудить.
- Нос промывайте спринцовкой до 10 раз на день, а на ночь закапайте чай в нос по 3–4 капли.
Все методы нетрадиционной медицины обсуждаются с врачом.
Массаж и дыхательная гимнастика
Эти меры также используются в комплексном лечении гайморита.
При первых признаках недуга можно проводить:
- Массаж – постукивайте 3 минуты фалангой большого пальца по переносице. Действие повторять каждые полчаса.
- Дыхательную гимнастику – закрывайте поочередно каждую ноздрю и дышите в течение 5 секунд.
В любом случае лечение необходимо начинать своевременно, чтобы не допустить прогрессирование заболевания и серьезных осложнений.
Хирургическое лечение
К оперативному вмешательству прибегают, когда консервативные методы лечения не эффективны.
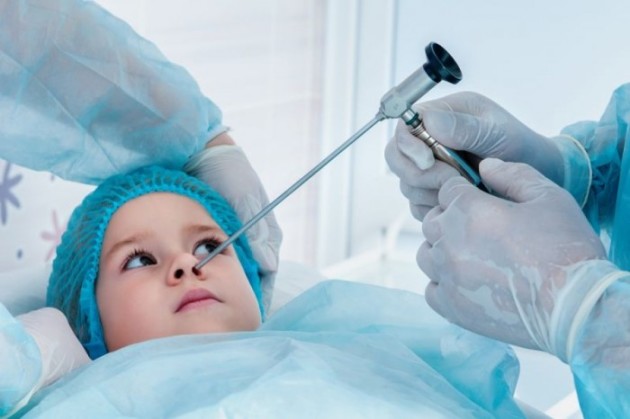
К хирургическим операциям относят:
- удаление полипов и аденоидных образований;
- коррекция перегородки носа.
Оперативные методы могут применяться при врожденных дефектах лица и после травмы органа дыхания.
Профилактика
К гаймориту иммунитета нет. Ребенок может им переболеть несколько раз. Чтобы не запустить заболевание, специалисты рекомендуют своевременно обращаться в медицинскую клинику. Вылечить гайморит на ранних стадиях можно с применением носовых капель, промыванием гайморовых пазух раствором, употреблением антибиотиков, снижающих отеки. Гайморит может перейти в хроническую форму в результате неправильного лечения.
Профилактика гайморита у детей заключается в следующем:
- повышение иммунитета – достигается путем приема витаминов, длительных прогулок, полноценным рационом;
- регулярное посещение стоматолога и устранение заболеваний ротовой полости;
- забота о факторах риска получения искривления носовой перегородки;
- соблюдение режима дня, полноценный отдых;
- умение детей правильно сморкаться.
Здоровье детей должен контролировать опытный специалист. Никогда не занимайтесь самолечением, чтобы не усугубить ситуацию.
Автор: Хатуна Габелия, педиатр,
специально для Moylor.ru
Полезное видео на тему: виды и формы гайморита у детей
Источник
Гайморит – воспалительный процесс, поражающий слизистую оболочку в верхнечелюстных пазухах человеческого носа. Своевременное проведение диагностики поможет на ранних стадиях определить заболевание. Для уточнения диагноза нужно пройти полное обследование, позволяющее получить полную клиническую картину болезни. При острой и хронической стадии гайморита может понадобиться проведение не только внешнего осмотра и функционального обследования, но также ряд лабораторных анализов. Сюда относятся анализы крови. Они могут предоставить специалистам достаточно подробную информацию про имеющийся воспалительный процесс и особенности его течения.
Общий анализ крови
При гайморите нужно не только пройти основные функциональные обследования, но и сдать целый ряд анализов. В первую очередь врачу предстоит оценить скорость оседания эритроцитов крови. Этот показатель свидетельствует про уровень воспалительного процесса. Точность, сделанных на основе общего анализа крови, выводов поможет подтвердить уровень С-реактивного белка.
Однако эти анализы не являются специфическими и дают информацию лишь о наличии какого-то воспаления в организме человека. Не обязательно повышенные показатели свидетельствуют о заболевании гайморовых пазух. Поэтому наряду с общими лабораторными анализами, пациенту нужно пройти ряд функциональных обследований.
При острой форме гайморита, больному нужно выполнить исследование иммунодефицита.
Анализ по исследованию состояния иммунной системы назначается лишь в случае хронической формы заболевания. Также врач может настаивать на выполнении этой процедуры при частом повторении воспаления околоносовых путей, не реже трех раз в течение года.
Исследование на иммунодефицит включает проведение следующего ряда анализов:
- на ВИЧ;
- серологические исследования;
- на иммуноглобулины.
После получения результатов анализов, пациента направляют на проведение цитологического исследования. Эта процедура поможет специалистам определить содержимое слизистого секрета.
Рекомендуем также изучить информацию о пристеночном гайморите по этой ссылке.
О чем говорят показатели
Проведение клинического анализа крови позволяет специалисту определить воспаление на ранних стадиях развития. Благодаря результатам этого исследования, пациенту назначается ряд диагностических и профилактических процедур. Кровь является лучшим отражением каких-либо изменений в состоянии здоровья. Любое нарушение, будь-то аллергический или воспалительный процесс, обязательно отразится на показателях общего анализа крови в виде отклонения от нормы показателей моноцитов и лейкоцитов.
Что способствует проявлению аллергического гайморита узнаете тут.
Сдать кровь на лабораторное исследование следует как можно быстрее. Такое обследование позволяет исключить риск развития осложнений, а также своевременно отреагировать на воспалительный процесс в слизистой верхнечелюстных пазух.
При гайморите можно увидеть следующие показатели общего анализа крови:
- Повышение СОЭ – у мужчин показатель может находиться в пределах 9 мм/ч, а у женщин несколько выше нормы в 7-14 мм/ч.
- Лейкоцитоз – существенное повышение уровня лейкоцитов по сравнению с нормой 5-9х109л.
- Моноцитоз – показатель превышает 11%, что свидетельствует о развитии воспалительного процесса в слизистой.
Одновременно с этими изменениями, обратите внимание на уровень нейтрофилов, который расскажет о степени воспаления:
- 1-5% начальный уровень.
- 1-5% палочкоядерные.
- 40-70% сегментоядерные.
При повышении этих показателей выше допустимой нормы, можно сделать выводы о развитии бактериального гайморита.
Общий анализ крови не может говорить о конкретном заболевании, так как изменения состава физиологических жидкостей свидетельствуют лишь про отклонение состояния здоровья от нормы. Однако результат клинического исследования служит прямым показанием к проведению дополнительных функциональных обследований.
Могут ли быть хорошие показатели при гайморите
Лабораторный анализ крови дает специалисту всестороннюю оценку состояния пациента. Физиологические жидкости первыми реагируют на воспаление, поэтому позволяют вовремя среагировать на развитие болезни еще до проявления первых симптомов гайморита. Рассчитывать на хорошие результаты клинических анализов крови при остром гайморите или хроническом не приходится.
При обращении к врачу с жалобами на ухудшение самочувствия, специалист первым делом направляет пациента на общий анализ крови. Это исследование позволяет определить воспаление на самых ранних стадиях.
Бак посев из носа или мазок – риноцитограмма
Риноцитограмма – цитологическое исследование слизистых выделений из носа, которое проводится посредством мазка. Бак посев позволяет определить точную причину возникновения насморка у взрослого и назначить наиболее эффективное лечение.
Риноцитограмма назначается преимущественно в случае длительного насморка или рецидивирующих поражений верхних дыхательных путей инфекцией.
В носовой полости человека обычно находятся стафилококки – Staphylococcus epidermidis. При развитии воспалительного процесса, у некоторых пациентов, наблюдается активное развитие патогенной бактерии Staphylococcus aureus – золотистый стафилококк. Эта бактерия является возбудителем различных заболеваний.
Всю информацию о правостороннем гайморите найдете в данном материале.
Подготовка
Для достоверных результатов риноцитограммы, важно правильно подготовиться к процедуре забора биоматериалов.
Перед сбором анализа нужно сделать следующее:
- прекратить употребление противомикробных препаратов за 5 дней до взятия мазка;
- на протяжении 1-2 суток не подвергать слизистую носа обработке гормональными, сосудосужающими или антибактериальными средствами;
- на протяжении суток отказаться от промывания носовых пазух и ходов;
- непосредственно в день проведения исследования отказаться от чистки зубов и употребления пищи.
Перед проведением риноцитограммы не рекомендуется пить какие-либо жидкости, кроме чистой воды.
Более подробно о причинах возникновения катарального гайморита изложено в этой статье.
Как проводится
Цитологическое исследование проводится согласно следующему алгоритму:
- Пациент немного отклоняет голову назад, чтобы лаборанту было удобно взять биоматериал из носовой полости. Для этого используется специальная щеточка или ватный тампон.
- Аналогичные действия проводятся со второй ноздрей.
- Полученные биологические материалы помещаются в контейнер с благоприятной для развития и размножения патогенных микроорганизмов средой.
Расшифровка и отклонения
В исследовании результатов риноцитограммы особенно пристальное внимание стоит уделить следующим показателям:
- эозинофилы – 0,5-5%;
- лимфоциты – 0-10%;
- моноциты – 0-10%;
- палочкоядерные нейтрофилы – 1-5%;
- сегментоядерные нейтрофилы – 47-72%.
На протяжении суток концентрация и соотношение патогенной микрофлоры в слизистых оболочках носа может изменяться. Утром и вечером эти показатели существенно ниже, чем аналогичные характеристики в ночное время.
О том, что может означать заложенности уха при гайморите рассказано здесь.
Эндоскопия гайморовой пазухи
Эндоскопия – современная методика исследования, основанная на изучении естественных полостей организма с помощью эндоскопа. Благодаря миниатюрной камере и оптоволоконной оптической системе, специалист может собственными глазами оценить состояние слизистой носа и степень ее воспаления.
Обычно эндоскопия проводится для достижения следующих целей:
- уровень отека;
- полнокровие сосудистых систем;
- наличие гноя или физиологической жидкости в пазухах;
- обнаружение полипов, кист или аномальных разрастаний ткани, которые свидетельствуют о прогрессировании полипозного гайморита.
Также эндоскопия может применяться для забора биологического материала, позволяющего провести бактериологическое исследование. Такой анализ поможет определить возбудитель гайморита и назначить наиболее действенное лечение.
Пункция придаточных пазух носа
Одним из самых достоверных методов диагностики гайморита является пункция придаточных пазух носа. Процедура проводится под местной анестезией, обеспечивающей минимизацию рисков и безболезненность прокола. За счет введения препарата также наступает анемизация слизистой оболочки, что улучшает отток жидкости естественным соустьем пазухи. После прокола осуществляется отсасывание содержащихся в носовой полости физиологических жидкостей или промывание придаточных пазух от последствий экссудативного гайморита.
Видео
В данном видео вы уведите подробный разбор показателей общего анализа крови.
Выводы
- Гайморит – поражающий слизистую оболочку верхнечелюстных пазух носа воспалительный процесс. Его диагностика производится за счет клинического анализа крови и ряда функциональных обследований.
- При повторении заболевания более 4 раз за год, рекомендуется пройти исследование на иммунодефицит.
- Общий анализ крови и температура при гайморите могут говорить о наличии в организме воспалительного процесса, но не позволяют поставить определенный диагноз.
- Наиболее информативными методами диагностики являются риноцитограмма, эндоскопия и пункция придаточных пазух носа.
Источник
