Анализ крови при аутоиммунном гепатите

Аутоиммунный гепатит – это воспалительное заболевание паренхимы печени не ясной этиологии (причины), сопровождающееся появлением в органе большого количества иммунных клеток (гамма-глобулинов, аутоантител, макрофагов, лимфоцитов и пр.)
Заболевание относится к довольно редким, встречается в странах Европы с частотой 50 – 70 случаев на 1 миллион населения и в странах Северной Америке с частотой 50 – 150 случаев на 1 миллион населения, что составляет 5 – 7% от общего заболевания гепатитами. В странах Азии, Южной Америке и Африке частота встречаемости аутоиммунного гепатита среди населения самая низкая и варьирует от 10 до 15 случаев на 1 миллион человек, что составляет 1 – 3% от общего количества лиц, болеющих гепатитами.
Аутоиммунный гепатит чаще поражает женщин в молодом возрасте (от 18 до 35 лет).
Прогноз для заболевания не благоприятен, пятилетняя выживаемость при данном заболевании составляет 50%, десятилетняя выживаемость – 10%. С течением заболевания развивается печеночно-клеточная недостаточность, которая приводит к развитию печеночной комы и как следствие к летальному исходу.
Причины возникновения
 Причины развития аутоиммунного гепатита до сих пор не установлены. Существует несколько теорий, предложенных разными авторами:
Причины развития аутоиммунного гепатита до сих пор не установлены. Существует несколько теорий, предложенных разными авторами:
- Наследственная теория, суть которой заключается в том, что идет передача от матери к дочери мутирующего гена, участвующего в регуляции иммунитета;
- Вирусная теория, суть которой заключается в инфицировании человека вирусами гепатита В, С, Д или Е, а также вирусом герпеса или Эпштейна-Бара, которые нарушают иммунную систему организма и ведут к сбоям в ее регуляции;
- Появление заболевания вследствие носительства патологического гена главного комплекса гистосовместимости – HLA-A1, DR3, C4AQ0, DR4 или –B8.
Все вышеперечисленные теории приводят к одному сценарию:
Клетки иммунной системы, которые вырабатываются в организме, начинают расценивать печень как чужеродный, патологический агент и пытаются ее разрушить – эти клетки называются антитела. Если антитела разрушают собственные ткани и органы, то они называются аутоантителами. Разрушенные клетки печени замещаются соединительной тканью, и орган постепенно утрачивает все свои функции, развивается печеночная недостаточность, которая приводит к смерти. Процесс можно замедлить приемом медикаментов, но остановить нельзя.
Классификация
В зависимости от вида антител выделяют 3 типа аутоиммунного гепатита:
- 1 тип – наличие ANA (антител к ядру гепатоцитов) и SMA (антитела к оболочке гепатоцитов);
- 2 тип – наличие LKM-1 (антитела к микросомам печени);
- 3 тип – наличие SLA (антитела к печеночному антигену).
Симптомы аутоиммунного гепатита
- быстрая утомляемость;
- общая слабость;
- отсутствие аппетита;
- головокружение;
- головная боль;
- незначительное повышение температуры тела;
- пожелтение кожных покровов;
- вздутие кишечника;
- тяжесть в желудке;
- боли в правом и левом подреберье;
- увеличение печени и селезенки.
При прогрессировании заболевания на более поздних этапах наблюдаются:
- покраснение ладоней;
- появление телеангиоэктазий (сосудистых звездочек) на коже;
- бледность кожных покровов;
- снижение артериального давления;
- боли в области сердца;
- учащение ритма сердечных сокращений;
- печеночная энцефалопатия (слабоумие);
- печеночная кома.
Диагностика
Диагностика аутоиммунного гепатита начинается с опроса и осмотра врача терапевта или гастроэнтеролога, затем следует лабораторное и инструментальное исследование. Диагноз аутоиммунный гепатит поставить достаточно проблематично, так как вначале следует исключить вирусную и алкогольную природу поражения печени.
Опрос пациента
При опросе следует выяснить следующие данные:
- было ли в течение 1 – 2 лет переливание крови;
- злоупотребляет ли больной алкоголем;
- были в течение жизни вирусные заболевания печени;
- употреблялись ли в течение жизни гепатотоксические препараты (медикаменты, наркотики);
- есть ли у пациента какие-то аутоиммунные заболевания других органов (системная красная волчанка, ревматоидный артрит, склеродермия, дерматомиозит и пр.).
Осмотр пациента
При осмотре особое внимание уделяют коже, слизистым оболочкам и размерам печени:
- кожа и слизистые желтушного цвета;
- на коже видны кровоизлияния и телеангиоэктазии;
- кровоточивость десен;
- увеличение печени и селезенки.
Лабораторные методы обследования
Общий анализ крови:
Показатель | Нормальное значение | Изменение при аутоиммунном гепатите |
|---|---|---|
Эритроциты | 3,2 – 4,3*1012/л | 3,2 – 3,4*1012/л |
СОЭ (скорость оседания эритроцитов) | 1 – 15 мм/ч | 60 –7 мм/ч |
Ретикулоциты | 0,2 – 1,2% | 0,1 – 1,8% |
Гемоглобин | 120 – 140 г/л | 90 – 120 г/л |
Лейкоциты | 4 – 9*109/л | 7 – 15*109/л |
Тромбоциты | 180 – 400*109/л | 170 – 180*109/л |
Общий анализ мочи:
Показатель | Нормальное значение | Изменение при аутоиммунном гепатите |
|---|---|---|
Удельный вес | 1012 — 1024 | 1012 — 1024 |
Реакция рН | Слабокислая | Кислая |
Белок | нет | 3 – 4 г/л |
Эпителий | 1 – 3 в поле зрения | 1 – 7 в поле зрения |
Лейкоциты | 1 – 2 в поле зрения | 5 – 6в поле зрения |
Эритроциты | Нет | 3 – 7 в поле зрения |
Биохимическое исследование крови:
Показатель | Нормальное значение | Изменения при аутоиммунном гепатите |
|---|---|---|
Общий белок | 68 – 85 г/л | 65 – 75 г/л |
Альбумин | 40 – 50 г/л | 35 – 45 г/л |
Глюкоза | 3,3 – 5,5 ммоль/л | 3,5 – 4,5 ммоль/л |
Мочевина | 3,3 — 6,6 ммоль/л | 5,4 – 6,1 ммоль/л |
Креатинин | 0,044 — 0,177 ммоль/л | 0,044 — 0,177 ммоль/л |
Фибриноген | 2 – 4 г/л | 2 – 4 г/л |
Лактатдегидрогеназа | 0,8 — 4,0 ммоль/(ч·л) | 0,8 — 4,0 ммоль/(ч·л) |
Печеночные пробы:
Показатель | Нормальное значение | Изменения при аутоиммунном гепатите |
|---|---|---|
Общий билирубин | 8,6 – 20,5 мкмоль/л | 130,5 – 450 мкм/л и выше |
Прямой билирубин | 8,6 мкмоль/л | 60,0 – 120,0 мкмоль/л |
АЛТ (аланинаминотрансфераза) | 5 – 30 МЕ/л | 30 – 90 МЕ/л |
АСТ (аспартатаминотрансфераза) | 7 – 40 МЕ/л | 50 – 120 МЕ/л |
Щелочная фосфатаза | 50 – 120 МЕ/л | 130 – 190 МЕ/л |
ЛДГ (лактатдегидрогеназа) | 0,8 – 4,0 пирувита/мл-ч | 5,0 – 10,0 пирувата/мл-ч |
Тимоловая проба | 1 – 4 ед. | 4 ед. и более |
Коагулограмма (свертываемость крови):
Показатель | Нормальное значение | Изменения при аутоиммунном гепатите |
|---|---|---|
Протромбиновый индекс | 60 – 100% | 60 – 80% |
Адгезия тромбоцитов | 20 – 50% | 25 – 40 % |
АЧТВ (активное частичное тромбопластиновое время) | 30 – 40 секунд | Менее 30 секунд |
Липидограмма (количество холестерина и его фракций в крови):
Показатель | Нормальное значение | Изменения при аутоиммунном гепатите |
|---|---|---|
общий холестерин | 3,11 – 6,48 мкмоль/л | 3,11 – 6,48 мкмоль/л |
триглицериды | 0,565 – 1,695 ммоль/л | 0,565 – 1,695 ммоль/л |
липопротеиды высокой плотности | 2,2 г/л | 2,2 г/л |
липопротеиды низкой плотности | 35 – 55 ед. оптической плотности | 35 – 55 ед. оптической плотности |
Анализ на ревмопробы:
Показатель | Нормальное значение | Изменения при аутоиммунном гепатите |
|---|---|---|
СРБ (с-реактивный белок) | Нет | Есть |
LE-клетки | Нет | Есть в большом количестве |
Ревматоидный фактор | Нет | Есть |
Серологические методы обследования
-
 ИФА (иммуноферментный анализ);
ИФА (иммуноферментный анализ); - РСК (реакция связывания комплемента);
- ПЦР (полимеразная цепная реакция).
Вышеуказанные серологические методы выполняются для исключения вирусной природы заболевания печени, анализ проводят на маркеры вирусных гепатитов В, С, Д и Е, а также на вирус герпеса, краснухи, Эпштейна-Бара. При аутоиммунном гепатите анализы должны быть отрицательными.
Анализ на маркеры аутоиммунного гепатита
 Данный анализ выполняется только при помощи ПЦР, так как это самый чувствительный метод. При наличии в крови маркеров ANA, SMA, LKM-1 или SLA можно судить о аутоиммунном заболевании печени.
Данный анализ выполняется только при помощи ПЦР, так как это самый чувствительный метод. При наличии в крови маркеров ANA, SMA, LKM-1 или SLA можно судить о аутоиммунном заболевании печени.
Инструментальное обследование печени
- УЗИ печени, на котором можно увидеть воспаление ткани печени и замещение здоровой паренхимы соединительной тканью;
- Биопсия печени под контролем УЗИ с последующим изучением ткани печени под микроскопом, позволяет поставить окончательный диагноз со 100% точностью.
Лечение аутоиммунного гепатита
Медикаментозное лечение
Патогенетическая терапия.
 Так как причины заболевания до конца не изучены, то можно лишь повлиять на группу процессов в организме, следствием которых является выработка аутоантител тропных к паренхиме печени. Данное лечение направлено на снижение иммунитета организма и подразумевает прекращения выработки клеток, которые борются с чужеродными агентами, попадающими в организм извне или расценивающимися чужеродными для организма – в случаях как с аутоиммунным гепатитом.Плюсы данного лечения заключается в том, что процесс разрушения клеток печени можно приостановит. Минусами данного лечения является то, что организм становиться беззащитным к любым инфекционным, грибковым, паразитарным или бактериальным агентам.
Так как причины заболевания до конца не изучены, то можно лишь повлиять на группу процессов в организме, следствием которых является выработка аутоантител тропных к паренхиме печени. Данное лечение направлено на снижение иммунитета организма и подразумевает прекращения выработки клеток, которые борются с чужеродными агентами, попадающими в организм извне или расценивающимися чужеродными для организма – в случаях как с аутоиммунным гепатитом.Плюсы данного лечения заключается в том, что процесс разрушения клеток печени можно приостановит. Минусами данного лечения является то, что организм становиться беззащитным к любым инфекционным, грибковым, паразитарным или бактериальным агентам.
Существует 3 схемы лечения:
1 схема состоит из назначения глюкокортикостероидов (гормонов в большой дозировке):
- 40 – 80 мг преднизолона (количество миллиграмм зависит от массы тела пациента) в сутки, причем 2/3 дозы от суточной принимаются утром натощак, а 1/3 дозы вечером перед едой. Спустя 2 недели приема препарата, которое должно обязательно сопровождаться улучшением лабораторных анализов, дозу начинают снижать на 0,5 мг каждую неделю. По достижении дозы 10 – 20 мг преднизолона в сутки (поддерживающая доза) снижение прекращают. Препарат вводится внутримышечно. Прием препараты длительный и продолжается до тех пор, пока лабораторные анализы не станут в пределах нормальных значений.
2 схема состоит из глюкокортикостероида и иммуносупрессора (препарата, который направлен на подавление иммунной системы):
- 20 – 40 мг преднизолона 1 раз в сутки утром натощак внутримышечно, через 2 недели – уменьшение дозы препарата на 0,5 в неделю. По достижению 10 – 15 мг препарат принимают в виде таблеток, утром натощак.
- 50 мг азотиоприна разделенных на 3 приема в сутки, до еды в виде таблеток. Курс лечения по такой схеме составляет 4 – 6 месяцев.
3 схема состоит из глюкокротикостероида, иммуносупрессора и уросдезоксихольевой кислоты (препарат, улучшающий регенерацию гепатоцитов):
- 20 – 40 мг преднизолона 1 раз в сутки утром натощак внутримышечно, через 2 недели – уменьшение дозы препарата на 0,5 в неделю. По достижению 10 – 15 мг препарат принимают в виде таблеток, утром натощак.
- 50 мг азотиоприна разделенных на 3 приема в сутки, до еды в виде таблеток.
- 10 мг на 1 кг массы тела уросдезоксихолиевой кислоты в сутки, доза, разделенная на 3 приема в виде таблеток.
Курс лечения от 1 – 2 месяцев до полугода. Затем азотиоприн убирают и до 1 года продолжают лечения двумя оставшимися препаратами.
Симптоматическая терапия:
- при болях – риабал по 1 таблетке 3 раза в сутки;
- при кровоточивости десен и появлении сосудистых звездочек на теле – викасол по 1 таблетке 2 – 3 раза в сутки;
- при тошноте, рвоте, повышении температуры – полисорб или энтеросгель по 1 столовой лежке 3 раза в день;
- при возникновении отеков или асцита – фуросемид по 40 – 40 мг 1 раза в сутки утром натощак.
Хирургическое лечение
 Данное заболевание можно вылечить только хирургическим путем, которое заключается в трансплантации (пересадке) печени.
Данное заболевание можно вылечить только хирургическим путем, которое заключается в трансплантации (пересадке) печени.
Операция довольно сложная, но давно вошла в практику хирургов бывшего СНГ, проблема заключается в том, чтобы найти подходящего донора, на это может уйти даже несколько лет и это стоит не малых денег (примерно от 100 000 долларов).
Операция довольно серьезная и тяжело переноситься пациентами. Так же существует ряд довольно опасных осложнений и неудобств, вызванных пересадкой органа:
- печень может не прижиться и отторгаться организмом, даже не смотря на постоянный прием медикаментов, подавляющих иммунитет;
- постоянный прием иммуносупрессоров тяжело переноситься организмом, так как в данный период можно заболеть любой инфекцией, даже самым банальным ОРВИ, которое может привести в условиях подавленного иммунитета к развитию менингита (воспаление мозговых оболочек), пневмонии или сепсиса;
- трансплантированная печень может не выполнять свою функцию, и тогда развивается острая печеночная недостаточность и наступает смерть.
Народное лечение
Народное лечение при аутоиммунном гепатите категорически запрещено, так как оно не только не окажет нужного эффекта, а и может усугубить течение заболевания.
Диета, облегчающая течение заболевания
Категорически запрещено употреблять в рацион продукт, обладающие аллергическими свойствами, это:
- мед;
- цельное молоко;
- орехи;
- цитрусовые;
- шоколад;
- яичный белок.
Так запрещено употреблять жирные, острые, жаренные, соленые, копченые продукты, консервы и алкоголь.
Рацион людей с аутоиммунным гепатитом должен включать:
- отварную говядину или телятину;
- овощи;
- каши;
- кисломолочные не жирные продукты;
- рыбу не жирных сортов Запеченную или в отварном виде;
- фрукты;
- морсы;
- компоты;
- чай.
Осложнения
- цирроз печени;
- развитие печеночной комы;
- развитие печеночной энцефалопатии (слабоумия);
- развитие острой печеночной недостаточности;
- редко – развитие кровотечений из желудочно-кишечного тракта.
Профилактика
- активный образ жизни;
- отказ от вредных привычек;
- ежегодные профилактические осмотры;
- занятие спортом;
- рациональное питание;
- своевременное лечение воспалительных заболеваний в организме.
Источник
Иммунолог Надежда Кнауэро патогенезе, клинике и лечении иммунного поражения печени
Аутоиммунный гепатит (АИГ) — это хроническое воспалительное заболевание печени, характеризующееся утратой иммунологической толерантности организма к тканевым антигенам [1, 2].
Впервые сведения о тяжелом поражении печени с выраженной желтухой и гиперпротеинемией появились в 30–40‑х гг. XX века. В 1950 г. шведский врач Ян Вальденстрем (Jan Waldenström) наблюдал у 6 молодых женщин хронический гепатит с желтухой, телеангиоэктазиями, повышением СОЭ, гипергаммаглобулинемией. Гепатит хорошо отвечал на лечение кортикотропином [3]. Из-за сходства лабораторных изменений с картиной системной красной волчанки (наличие антинуклеарных антител в сыворотке, положительные результаты LE-теста) одним из названий патологии стал «люпоидный гепатит».
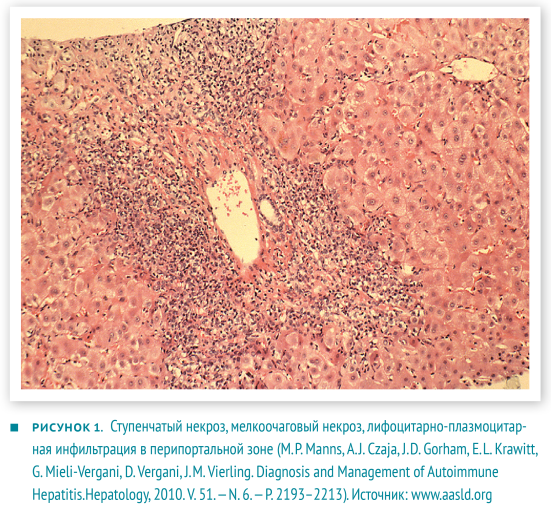
В настоящее время аутоиммунный гепатит определяют как хронический, преимущественно перипортальный гепатит с лимфоцитарно-плазмоцитарной инфильтрацией и ступенчатыми некрозами (рис. 1). Характерные проявления: гипергаммаглобулинемия, появление аутоантител в крови.
Классификация
В зависимости от вида аутоантител выделяют три типа заболевания:
- АИГ 1 типа встречается наиболее часто и характеризуется появлением в крови антинуклеарных антител (АНА, antinuclear antibodies, ANA) и/или антител к гладким мышцам (АГМА, smooth muscle antibodies, SMA).
- При АИГ 2 типа образуются аутоантитела к микросомальным антигенам печени и почек (anti-liver kidney microsomal type-1 antibodies, anti-LKM-1).
- АИГ 3 типа связан с образованием аутоантител к растворимому печеночному антигену, ткани печени и поджелудочной железы (anti-soluble liver antigen/liver-pancreas antibodies, anti-SLA/LP).
Некоторые авторы объединяют АИГ 1 и АИГ 3 в силу сходства клинико-эпидемиологических особенностей [4].Существуют также перекрестные формы (overlap syndrome) различных аутоиммунных патологий печени, включающие в себя АИГ: АИГ+ПБЦ (первичный билиарный цирроз), АИГ+ПСХ (первичный склерозирующий холангит). Пока не вполне ясно, следует ли считать эти заболевания параллельно текущими самостоятельными нозологиями или частями непрерывного патологического процесса.
В качестве отдельной нозологии рассматривается АИГ, развившийся de novo после трансплантации печени, выполненной по поводу печеночной недостаточности, связанной с другими заболеваниями [1, 5].
Аутоиммунный гепатит встречается повсеместно. Распространенность АИГ в европейских странах — около 170 случаев на 1 млн населения. При этом до 80 % всех случаев составляет АИГ 1 типа. АИГ 2 типа распространен неравномерно — до 4 % в США и до 20 % в Европе.
Болеют преимущественно женщины (соотношение полов среди пациентов в странах Европы составляет 3–4:1). Возраст заболевших — от 1 года до 80 лет, средний возраст — около 40 лет [6].
Этиопатогенез
Этиология АИГ неизвестна, однако считается, что на развитие заболевания влияют как генетические факторы, так и факторы окружения.
Важным звеном патогенеза могут быть определенные аллели генов HLA II (человеческий лейкоцитарный антиген типа II, Human leucocyte antigen II) и генов, связанных с регуляцией деятельности иммунной системы [7, 8].
Отдельно стоит сказать об АИГ, входящем в клиническую картину аутоиммунного полиэндокринного синдрома (autoimmune polyendocrine syndrome, autoimmune polyendocrinopathy-candidiasis-ectodermal dystrophy, APECED). Это моногенное заболевание с аутосомно-рецессивным наследованием, связанное с мутацией в гене AIRE1. Таким образом, в данном случае генетическая детерминированность является доказанным фактом [4, 9].
Аутоиммунный процесс при АИГ представляет собой Т-клеточный иммунный ответ, сопровождающийся образованием антител к аутоантигенам и воспалительным повреждением тканей.
Факторы патогенеза АИГ:
- провоспалительные факторы (цитокины), продуцируемые клетками в ходе иммунного ответа. Косвенным подтверждением может служить то, что аутоиммунные заболевания часто бывают сопряжены с бактериальными или вирусными инфекциями;
- угнетение активности регуляторных Т-клеток, играющих важнейшую роль в поддержании толерантности к аутоантигенам;
- нарушение регуляции апоптоза, в норме — механизма, контролирующего иммунный ответ и его «правильность»;
- молекулярная мимикрия — явление, когда иммунный ответ против внешних патогенов может затрагивать и структурно схожие с ними собственные компоненты. Важную роль в этом могут играть вирусные агенты. Так, в нескольких исследованиях было показано наличие пула циркулирующих аутоантител (ANA, SMA, anti-LKM-1) у пациентов, страдающих вирусными гепатитами В и С [2,4];
- фактор токсического лекарственного воздействия на печень. Некоторые исследователи связывают манифестацию АИГ с употреблением противогрибковых препаратов, нестероидных противовоспалительных средств.
Клиника
Примерно у четверти больных АИГ начинается остро, описаны даже редкие случаи развития острой печеночной недостаточности. Острый гепатит с желтухой чаще встречается у детей и молодых людей, у этой же группы чаще отмечается фульминантное течение заболевания [6].
Следует отметить, что у некоторых пациентов с явлениями острого АИГ в отсутствие лечения может наблюдаться спонтанное улучшение состояния и нормализация лабораторных показателей. Однако через несколько месяцев обычно наступает повторный эпизод АИГ. Гистологически также определяется персистирующий воспалительный процесс в печени [6].
Чаще клиника АИГ соответствует клинике хронического гепатита и включает в себя такие симптомы, как астения, тошнота, рвота, боли или дискомфорт в правом верхнем квадранте живота, желтуха, порой сопровождающаяся кожным зудом, артралгии, реже — пальмарная эритема, телеангиэктазии, гепатомегалия [2, 6]. При развившемся циррозе печени могут превалировать симптомы портальной гипертензии, явления энцефалопатии.
АИГ может быть сопряжен с аутоиммунными заболеваниями различных профилей:
- гематологического (тромбоцитопеническая пурпура, аутоиммунная гемолитическая анемия);
- гастроэнтерологического (воспалительные заболевания кишечника);
- ревматологического (ревматоидный артрит, синдром Шегрена, системная склеродермия);
- эндокринного (аутоиммунный тиреоидит, сахарный диабет);
и других профилей (узловая эритема, пролиферативный гломерулонефрит) [1, 2].
Диагностика АИГ
Диагностика аутоиммунного гепатита основывается на:
- результатах исследований: клинического, серологического и иммунологического;
- исключении других заболеваний печени, протекающих с аутоиммунным компонентом или без оного (хронический вирусный гепатит, токсический гепатит, неалкогольный стеатоз, болезнь Вильсона, гемохроматоз, а также криптогенный гепатит).
АИГ 1 и 3 типа схожи по демографическим характеристикам заболевших, профилю HLA, активности воспалительного процесса и ответу на терапию. Существенные отличия имеет АИГ 2 типа, поражающий чаще детей и подростков и обычно имеющий острое начало и более тяжелое течение.
Необходимо помнить о вероятном АИГ у пациентов с повышением уровня печеночных ферментов, а также у пациентов с циррозом печени. При наличии признаков холестаза в круг патологий для проведения дифференциального диагноза следует включить первичный билиарный цирроз и первичный склерозирующий холангит.
Клинический поиск включает в себя определение таких лабораторных показателей, как активность аланинаминотрансферазы и аспартатаминотрансферазы (АЛТ и АСТ), щелочной фосфатазы (ЩФ), уровень альбумина, гамма-глобулина, IgG, билирубина (связанного и несвязанного). Необходимо также определение уровня аутоантител в сыворотке крови и получение данных гистологического исследования [9].
Для больных, у которых в течение 4 лет не удалось достичь ремиссии и приостановить развитие цирроза, метод выбора — трансплантация печени. 10‑летняя выживаемость у пациентов, перенесших эту операцию, достаточно высока (75–85 %), однако и доля рецидивов достигает 11–41 %. Сохранение аутоантител в крови не является признаком рецидива АИГ и не позволяет предсказать его развитие.
Методы визуальной диагностики (УЗИ, КТ, МРТ) не имеют решающего вклада в диагностику АИГ, однако позволяют установить факт прогрессии АИГ и исход в цирроз печени, а также исключить наличие очаговой патологии.В целом диагностика базируется на 4 пунктах [10]:
- Гипергаммаглобулинемия — один из наиболее доступных тестов. Показательно повышение уровня IgG при нормальном уровне IgA и IgM. Однако существуют трудности при работе с пациентами с исходно низким уровнем IgG, а также с пациентами (5–10 %) с нормальным уровнем IgG при АИГ. В целом этот тест считается полезным при мониторинге активности заболевания на фоне лечения [6].
- Наличие аутоантител. При этом антитела типов ANA и SMA не являются специфическим признаком аутоиммунного гепатита, также как и антитела anti-LKM-1, встречающиеся у 1/3 детей и малой части взрослых, страдающих АИГ. Только антитела anti-SLA/LP специфичны для АИГ. Также у пациентов могут определяться антитела к двухцепочечной ДНК.
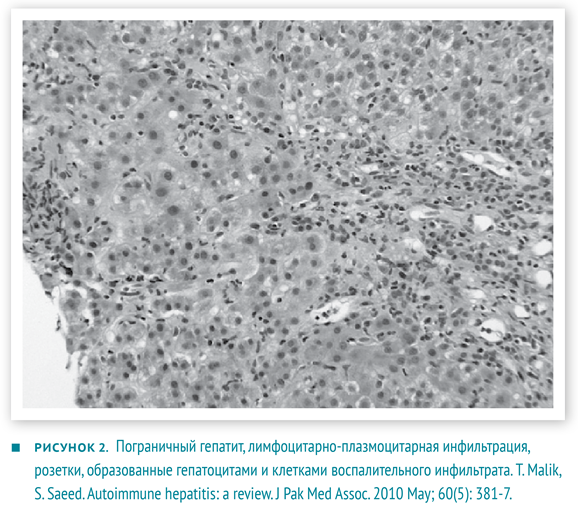
- Гистологические изменения, оцениваются в комплексе с предыдущими показателями. Не существует строго патогномоничных признаков АИГ, но многие изменения являются весьма типичными. Портальные поля инфильтрированы в разной степени Т-лимфоцитами и плазмоцитами. Воспалительные инфильтраты способны «отсекать» и разрушать отдельные гепатоциты, проникая в паренхиму печени, — данное явление описано как ступенчатый (мелкоочаговый некроз), пограничный гепатит (interface hepatitis). Внутри долек возникает баллонная дегенерация гепатоцитов с их отеком, образованием розеток и некрозом отдельных гепатоцитов — рис. 2. Для фульминантного течения часто характерны центролобулярные некрозы. Также могут наблюдаться мостовидные некрозы, соединяющие соседние перипортальные поля [2, 6].
- Отсутствие маркеров вирусного гепатита.
- Международной группой по исследованию АИГ разработана балльная система для оценки достоверности диагноза — табл. 1.
Лечение аутоиммунного гепатита
АИГ относится к заболеваниям, при которых лечение позволяет существенно повысить выживаемость больных.
Показаниями для начала лечения служат:
- повышение активности АСТ в сыворотке крови в 10 раз по сравнению с нормой или в 5 раз, но в сочетании с двукратным повышением уровня гамма-глобулина;
- наличие мостовидных или мультилобулярных некрозов при гистологическом исследовании;
- выраженная клиника — общие симптомы и симптомы поражения печени.
Менее выраженные отклонения в лабораторных показателях в сочетании с менее выраженной клиникой являются относительным показанием к лечению. При неактивном циррозе печени, наличии признаков портальной гипертензии в отсутствие признаков активного гепатита, при «мягком» гепатите со ступенчатыми некрозами и без клинических проявлений лечение не показано [1, 9].
Общая концепция терапии при АИГ предполагает достижение и поддержание ремиссии. Базовой является иммуносупрессивная терапия — глюкокортикостероиды (преднизолон) в качестве монотерапии или в сочетании с азатиоприном [2, 6, 9, 11]. Терапия продолжается до достижения ремиссии, причем важно достичь именно гистологически подтвержденной ремиссии, которая может отставать от нормализации лабораторных показателей на 6–12 мес. Лабораторная же ремиссия описывается как нормализация уровня АСТ, АЛТ, гамма-глобулина, IgG [2].
Поддерживающую терапию более низкими дозами иммуносупрессантов для снижения вероятности рецидива после достижения ремиссии проводят по крайней мере в течение 2 лет.
Кроме того, обсуждается возможность применения препаратов урсодезоксихолевой кислоты (УДХК)при аутоиммунном гепатите в качестве сопутствующей терапии или даже монотерапии [11]. АИГ у пациентов, получавших препараты УДХК при моно- и комбинированной терапии, характеризовался более мягким течением и ускоренной нормализацией лабораторных показателей.
Ответ на лечение
Результаты лечения преднизолоном и азатиоприном при АИГ могут быть следующими:
- Полный ответ — нормализация лабораторных показателей, которая сохраняется в течение года на фоне поддерживающей терапии. При этом нормализуется и гистологическая картина (за исключением небольших остаточных изменений). О полной эффективности лечения говорят и в тех случаях, когда достоверно уменьшается выраженность клинических маркеров аутоиммунного гепатита, и в течение первых месяцев терапии лабораторные показатели улучшаются по крайней мере на 50 % (а в последующие 6 месяцев не превышают нормальный уровень более чем в 2 раза).
- Частичный ответ — отмечается улучшение клинических симптомов и в течение первых 2 месяцев наблюдается улучшение лабораторных показателей на 50 %. В последующем положительная динамика сохраняется, однако полной или практически полной нормализации лабораторных показателей в течение года не происходит.
- Отсутствие терапевтического эффекта (неэффективность лечения) — улучшение лабораторных показателей менее чем на 50 % в первые 4 недели лечения, причем дальнейшего их снижения (вне зависимости от клинического или гистологического улучшения) не происходит.
- Неблагоприятный исход терапии характеризуется дальнейшим ухудшением течения заболевания (хотя в некоторых случаях и отмечается улучшение лабораторных показателей).
О рецидиве заболевания говорят, когда после достижения полного ответа вновь появляются клинические симптомы и ухудшаются лабораторные показатели.
Обычно терапия дает хороший эффект, однако у 10–15 % больных она не приводит к улучшению, хотя и хорошо переносится. Причинами неэффективности терапии могут служить [6]:
- отсутствие ответа на препарат;
- отсутствие комплаенса и приверженности терапии;
- непереносимость препаратов;
- наличие перекрестных синдромов;
- гепатоцеллюлярная карцинома.
В качестве альтернативных препаратов для лечения аутоиммунного гепатита используют и другие иммуносупрессоры: будесонид, циклоспорин, циклофосфамид, микофенолата мофетил, такролимус, метотрексат [1, 2, 6, 11].
Клинический случай
Девочка восьми лет наблюдалась по поводу кожных высыпаний (эритематозные и нодулярные элементы без какого‑либо отделяемого на нижних конечностях), беспокоящих ее в течение 5–6 мес. Два месяца использовала местные средства от экземы, улучшения не было. Позднее возникли дискомфорт в эпигастральной области, слабость, периодически — тошнота и рвота.
Высыпания локализовались на ногах. При гистологическом исследовании кожного биоптата выявлена инфильтрация подкожной жировой клетчатки лимфоцитами без признаков васкулита. Данные явления были расценены как узловатая эритема.При осмотре выявлена невыраженная гепатоспленомегалия, в остальном соматический статус — без выраженных особенностей, состояние стабильное.
По результатам лабораторных исследований:
- ОАК: лейкоциты — 4,5×109/л; нейтрофилов 39 %, лимфоцитов 55 %; признаки гипохромной микроцитарной анемии (гемоглобин 103 г/л); тромбоциты — 174,000/мкл, СОЭ — 24 мм/ч;
- биохимический анализ крови: креатинин — 0,9 мг/дл (норма 0,3–0,7 мг/дл); билирубин общий — 1,6 мг/дл (норма 0,2–1,2 мг/дл), билирубин прямой – 0,4 мг/дл (норма 0,05–0,2 мг/дл); АСТ — 348 Ед/л (норма — до 40 Ед/л), АЛТ — 555 Ед/л (норма — до 40 Ед/л); щелочная фосфатаза — 395 Ед/л (норма — до 664 Ед/л), лактатдегидрогеназа — 612 Ед/л (норма — до 576 Ед/л).
Показатели системы гемостаза (протромбиновое время, международное нормализованное отношение), уровень общего белка, сывороточного альбумина, гамма-глобулина, уровень ферритина, церулоплазмина, альфа-антитрипсина, гамма-глутамилтранспептидазы — в пределах референсных значений.
В сыворотке крови не выявлены HBs-антиген, антитела к HBs, HBc, антитела к вирусу гепатита А и С. Также отрицательными были тесты на цитомегаловирус, вирус Эпштейна — Барр, токсоплазму, бруцеллу. Титр АСЛ-О в пределах нормы.Данных за сахарный диабет, тиреоидит, болезнь Грейвса, пролиферативный гломерулонефрит — не выявлено.
При УЗИ органов брюшной полости визуализировалась увеличенная печень с измененной эхоструктурой, без признаков портальной гипертензии и асцита. Офтальмологический осмотр не выявил наличия кольца Кайзера — Флейшера.
Титр антител anti-SMA — 1:160, ANA, AMA, anti-LKM-1 антитела не выявлены. Пациентка позитивна по гаплотипам HLA DR3, HLA DR4.
При гистологическом исследовании биоптата печени зафиксированы фиброз, лимфоцитарная инфильтрация, образование розеток гепатоцитов и другие признаки хронического аутоиммунного гепатита.
Пациентке выставлен диагноз «аутоиммунный гепатит 1 типа, ассоциированный с узловатой эритемой», начата терапия преднизолоном и азатиоприном. Счет по шкале IAIHG составлял 19 баллов до начала лечения, что характеризуется как «достоверный АИГ».
Через 4 недели терапии отмечалось купирование общеклинической симптоматики, нормализация лабораторных показателей. Через 3 месяца терапии кожные высыпания полностью регрессировали. Через 6 месяцев после окончания терапии состояние пациентки было удовлетворительным, лабораторные показатели — в пределах референсных значений.
Адаптировано из Kavehmanesh Z. et al. Pediatric Autoimmune Hepatitis in a Patient Who Presented With Erythema Nodosum: A Case Report. Hepatitis monthly, 2012. V. 12. — N. 1. — P. 42–45.
Таким образом, АИГ — это достаточно редкое и относительно хорошо поддающееся лечению заболевание. На фоне внедрения современных протоколов иммуносупрессивной терапии 10‑летняя выживаемость больных достигает 90 %. Менее благоприятен прогноз у больных с аутоиммунным гепатитом 2 типа, особенно у детей и подростков, у которых АИГ прогрессирует гораздо быстрее, а эффективность терапии в целом ниже. Следует помнить и о риске развития гепатоцеллюлярной карциномы (4–7 % в течение 5 лет после установления диагноза цирроза печени).
Список источников
- Вирусные гепатиты и холестатические заболевания / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей; пер. с англ. В. Ю. Халатова; под ред. В. Т. Ивашкина, Е. А. Климовой, И. Г. Никитина, Е. Н. Широковой. — М.: ГЭОТАР-Медиа, 2010.
- Kriese S., Heneghan M. A. Autoimmune hepatitis. Medicine, 2011. V. 39. — N. 10. — P. 580–584.
- Аутоиммунный гепатит и его вариантные формы: классификация, диагностика, клинические проявления и новые возможности лечения: пособие для врачей. Т. Н. Лопаткина. — М. 4ТЕ Арт, 2011.
- Longhia M. S. et al. Aethiopathogenesis of autoimmune hepatitis. Journal of Autoimmunity, 2010. N. 34. — P. 7–14.
- Muratori L. et al. Current topics in autoimmune hepatitis. Digestive and Liver Disease, 2010. N. 42. — P. 757–764.
- Lohse A. W., Mieli-Vergani G. Autoimmune hepatitis. Journal of Hepatology, 2011. V. 55. — N. 1. — P. 171–182.
- Oliveira L. C. et al. Autoimmune hepatitis, HLA and extended haplotypes. Autoimmunity Reviews, 2011. V. 10. — N. 4. — P. 189–193.
- Agarwal, K. et al. Cytotoxic T lymphocyte antigen-4 (CTLA-4) gene polymorphisms and susceptibility to type 1 autoimmunehepatitis. Hepatology, 2000. V. 31. — N. 1. — P. 49–53.
- Manns M. P. et al. Diagnosis and Management of Autoimmune Hepatitis. Hepatology, 2010. V. 51. — N. 6. — P. 2193–2213.
- Lohse A. W., Wiegard C. Diagnostic criteria for autoimmune hepatitis. Best Practice & Research Clinical Gastroenterology, 2011. V. 25. — N. 6. — P. 665–671.
- Strassburg C. P., Manns M. P. Therapy of autoimmune hepatitis. Best Practice & Research Clinical Gastroenterology, 2011. V. 25. — N. 6. — P. 673–687.
- Ohira H., Takahashi A. Current trends in the diagnosis and treatment of autoimmune hepatitis in Japan. Hepatology Research, 2012. V. 42. — N. 2. — P. 131–138.
Источник
