Анализ крови под микроскопом расшифровка
Общий клинический анализ крови – это самый распространенный диагностический тест, который назначает пациенту врач. За последние десятилетия технология этого рутинного, но очень информативного исследования проделала колоссальный рывок – она стала автоматической. В помощь врачу лабораторной диагностики, орудием труда которого был обычный световой микроскоп, пришли высокотехнологичные автоматические гематологические анализаторы.
В этом посте мы расскажем, что именно происходит внутри «умной машины», видящей нашу кровь насквозь, и почему ей следует верить. Мы будем рассматривать физику процессов на примере гематологического анализатора UniCel DxH800 мирового бренда Beckman Coulter. Именно на этом оборудовании выполняются исследования, заказанные в сервисе лабораторной диагностики LAB4U.RU. Но для того, чтобы понять технологию автоматического анализа крови, мы разберемся с тем, что видели врачи-лаборанты под микроскопом и как они интерпретировали эту информацию.
Параметры анализа крови
Итак, в крови содержится три вида клеток:
- лейкоциты, обеспечивающие иммунную защиту;
- тромбоциты, отвечающие за свертываемость крови;
- эритроциты, осуществляющие транспорт кислорода и углекислого газа.
Эти клетки находятся в крови в совершенно определенных количествах. Их обуславливают возраст человека и состояние его здоровья. В зависимости от условий, в которых находится организм, костный мозг производит столько клеток, сколько их требуется организму. Поэтому, зная количество определенного вида клеток крови и их форму, размер и другие качественные характеристики, можно уверенно судить о состоянии и текущих потребностях организма. Именно эти ключевые параметры – количество клеток каждого вида, их внешний вид и качественные характеристики – составляют общий клинический анализ крови.
При проведении общего анализа крови производят подсчет количества эритроцитов, тромбоцитов и лейкоцитов. С лейкоцитами сложнее: их несколько видов, и каждый вид выполняет свою функцию. Выделяют 5 разных видов лейкоцитов:
- нейтрофилы, нейтрализующие в основном бактерии;
- эозинофилы, нейтрализующие иммунные комплексы антиген-антитело;
- базофилы, участвующие в аллергических реакциях;
- моноциты – главные макрофаги и утилизаторы;
- лимфоциты, обеспечивающие общий и местный иммунитет.
В свою очередь, нейтрофилы по степени зрелости разделяют на:
- палочкоядерные,
- сегментоядерные,
- миелоциты,
- метамиелоциты.
Процент каждого вида лейкоцитов в их общем объеме называют лейкоцитарной формулой, которая имеет важное диагностическое значение. Например, чем более выражен бактериальный воспалительный процесс, тем больше нейтрофилов в лейкоцитарной формуле. Наличие нейтрофилов разной степени зрелости говорит о тяжести бактериальной инфекции. Чем острее процесс, тем больше в крови палочкоядерных нейтрофилов. Появление в крови метамиелоцитов и миелоцитов говорит о крайне тяжелой бактериальной инфекции. Для вирусных заболеваний характерно увеличение лимфоцитов, при аллергических реакциях – увеличение эозинофиллов.
Помимо количественных показателей, крайне важна морфология клеток. Изменение их обычной формы и размеров также свидетельствует о наличии определенных патологических процессов в организме.
Важный и наиболее известный показатель – количество в крови гемоглобина – сложного белка, обеспечивающего поступление кислорода к тканям и выведение углекислого газа. Концентрация гемоглобина в крови – главный показатель при диагностике анемий.
Еще один из важных параметров – это скорость оседания эритроцитов (СОЭ). При воспалительных процессах у эритроцитов появляется свойство слипаться друг с другом, образуя небольшие сгустки. Обладая большей массой, слипшиеся эритроциты под действием силы тяжести оседают быстрее, чем одиночные клетки. Изменение скорости их оседания в мм/ч является простым индикатором воспалительных процессов в организме.
Как было: скарификатор, пробирки и микроскоп
Забор крови
Вспомним, как раньше сдавали кровь: болезненный прокол подушечки скарификатором, бесконечные стеклянные трубочки, в которые собирали драгоценные капли выжатой крови. Как лаборант одним стёклышком проводил по другому, где находилась капля крови, царапая на стекле номер простым карандашом. И бесконечные пробирки с разными жидкостями. Сейчас это уже кажется какой-то алхимией.
Кровь брали именно из безымянного пальца, на что были вполне серьезные причины: анатомия этого пальца такова, что его травмирование дает минимальную угрозу сепсиса в случае инфицирования ранки. Забор крови из вены считался куда более опасным. Поэтому анализ венозной крови не был рутинным, а назначался по необходимости, и в основном в стационарах.
Стоит отметить, что уже на этапе забора начинались значительные погрешности. Например, разная толщина кожи дает разную глубину укола, вместе с кровью в пробирку попадала тканевая жидкость – отсюда изменение концентрации крови, кроме того, при давлении на палец клетки крови могли разрушаться.
Помните ряд пробирок, куда помещали собранную из пальца кровь? Для подсчета разных клеток действительно нужны были разные пробирки. Для эритроцитов – с физраствором, для лейкоцитов – с раствором уксусной кислоты, где эритроциты растворялись, для определения гемоглобина – с раствором соляной кислоты. Отдельный капилляр был для определения СОЭ. И на последнем этапе делался мазок на стекле для последующего подсчета лейкоцитарной формулы.
Анализ крови под микроскопом
Для подсчета клеток под микроскопом в лабораторной практике использовался специальный оптический прибор, предложенный еще в ХIX веке русским врачом, именем которого этот прибор и был назван – камера Горяева. Она позволяла определить количество клеток в заданном микрообъеме жидкости и представляла собой толстое предметное стекло с прямоугольным углублением (камерой). На нее была нанесена микроскопическая сетка. Сверху камера Горяева накрывалась тонким покровным стеклом.
Эта сетка состояла из 225 больших квадратов, 25 из которых были разделены на 16 малых квадратов. Эритроциты считались в маленьких исчерченных квадратах, расположенных по диагонали камеры Горяева. Причем существовало определенное правило подсчета клеток, которые лежат на границе квадрата. Расчет числа эритроцитов в литре крови осуществлялся по формуле, исходя из разведения крови и количества квадратов в сетке. После математических сокращений достаточно было посчитанное количество клеток в камере умножить на 10 в 12-й степени и внести в бланк анализа.
Лейкоциты считали здесь же, но использовали уже большие квадраты сетки, поскольку лейкоциты в тысячу раз больше, чем эритроциты. После подсчета лейкоцитов их количество умножали на 10 в 9-й степени и вносили в бланк. У опытного лаборанта подсчет клеток занимал в среднем 3-5 мин.
Методы подсчета тромбоцитов в камере Горяева были очень трудоемки из-за малой величины этого вида клеток. Оценивать их количество приходилось только на основе окрашенного мазка крови, и сам процесс был тоже весьма трудоемким. Поэтому, как правило, количество тромбоцитов рассчитывали только по специальному запросу врача.
Лейкоцитарную формулу, то есть процентный состав лейкоцитов каждого вида в общем их количестве мог определять только врач – по результатам изучения мазков крови на стеклах.
Визуально определяя находящиеся в поле зрения различные виды лейкоцитов по форме их ядра, врач считал клетки каждого вида и общее их количество. Насчитав 100 в совокупности, он получал требуемое процентное соотношение каждого вида клеток. Для упрощения подсчета использовались специальные счетчики с отдельными клавишами для каждого вида клеток.
Примечательно, что такой важный параметр, как гемоглобин, определялся лаборантом визуально (!) по цвету гемолизированной крови в пробирке с соляной кислотой. Метод был основан на превращении гемоглобина в солянокислый гематин коричневого цвета, интенсивность окраски которого пропорциональна содержанию гемоглобина. Полученный раствор солянокислого гематина разводили водой до цвета стандарта, соответствующего известной концентрации гемоглобина. В общем, прошлый век
Как стало: вакуумные контейнеры и гематологические анализаторы
Начнем с того, что сейчас полностью поменялась технология забора крови. На смену скарификаторам и стеклянным капиллярам с пробирками пришли вакуумные контейнеры. Использующиеся теперь системы забора крови малотравматичны, процесс полностью унифицирован, что значительно сократило процент погрешностей на этом этапе. Вакуумные пробирки, содержащие консерванты и антикоагулянты, позволяют сохранять и транспортировать кровь от точки забора до лаборатории. Именно благодаря появлению новой технологии стало возможным сдавать анализы максимально удобно – в любое время, в любом месте.
На первый взгляд, автоматизировать такой сложный процесс, как идентификация клеток крови и их подсчет, кажется невозможно. Но, как обычно, все гениальное просто. В основе автоматического анализа крови лежат фундаментальные физические законы. Технология автоматического подсчета клеток была запатентована в далеком 1953 году американцами Джозефом и Уолессом Культерами. Именно их имя стоит в название мирового бренда гематологического оборудования Bеckman&Coulter.
Подсчет клеток
Апертурно-импедансный метод (метод Культера или кондуктометрический метод) основан на подсчете количества и оценке характера импульсов, возникающих при прохождении клетки через отверстие малого диаметра (апертуру), по обе стороны которого расположены два электрода. При прохождении клетки через канал, заполненный электролитом, возрастает сопротивление электрическому току. Каждое прохождение клетки сопровождается появлением электрического импульса. Чтобы выяснить, какова концентрация клеток, необходимо пропустить через канал определенный объем пробы и сосчитать количество появившихся импульсов. Единственное ограничение – концентрация пробы должна обеспечивать прохождение через апертуру только одной клетки в каждый момент времени.
За прошедшие более 60 лет технология автоматического гематологического анализа прошла большой путь. Вначале это были простые счетчики клеток, определяющие 8-10 параметров: количество эритроцитов (RBC), количество лейкоцитов (WBC), гемоглобин (Hb) и несколько расчетных. Такими были анализаторы первого класса.
Второй класс анализаторов определял уже до 20 различных параметров крови. Они существенно выше по уровню в дифференциации лейкоцитов и способны выделять популяции гранулоцитов (эозинофилы + нейтрофилы + базофилы), лимфоцитов и интегральной популяции средних клеток, куда относились моноциты, эозинофилы, базофилы и плазматические клетки. Такая дифференциация лейкоцитов успешно использовалась при обследовании практически здоровых людей.
Самыми технологичными и инновационными анализаторами на сегодняшний день являются машины третьего класса, определяющие до сотни различных параметров, проводящие развернутое дифференцирование клеток, в том числе по степени зрелости, анализирующие их морфологию и сигнализирующие врачу-лаборанту об обнаружении патологии. Машины третьего класса, как правило, снабжены еще и автоматическими системами приготовления мазков (включая их окраску) и вывода изображения на экран монитора. К таким передовым гематологическим системам относятся оборудование BeckmanCoulter, в частности система клеточного анализа UniCel DxH 800.
Современные аппараты BeckmanCoulter используют метод многопараметрической проточной цитометрии на основе запатентованной технологии VCS (Volume-Conductivity-Scatter). VCS-технология подразумевает оценку объема клетки, ее электропроводимость и светорассеяние.
Первый параметр – объем клетки – измеряется с использованием принципа Культера на основе оценки сопротивления при прохождении клеткой апертуры при постоянном токе. Величину и плотность клеточного ядра, а также ее внутренний состав определяют с помощью измерения ее электропроводности в переменном токе высокой частоты. Рассеяние лазерного света под разными углами позволяет получить информацию о структуре клеточной поверхности, гранулярности цитоплазмы и морфологии ядра клетки.
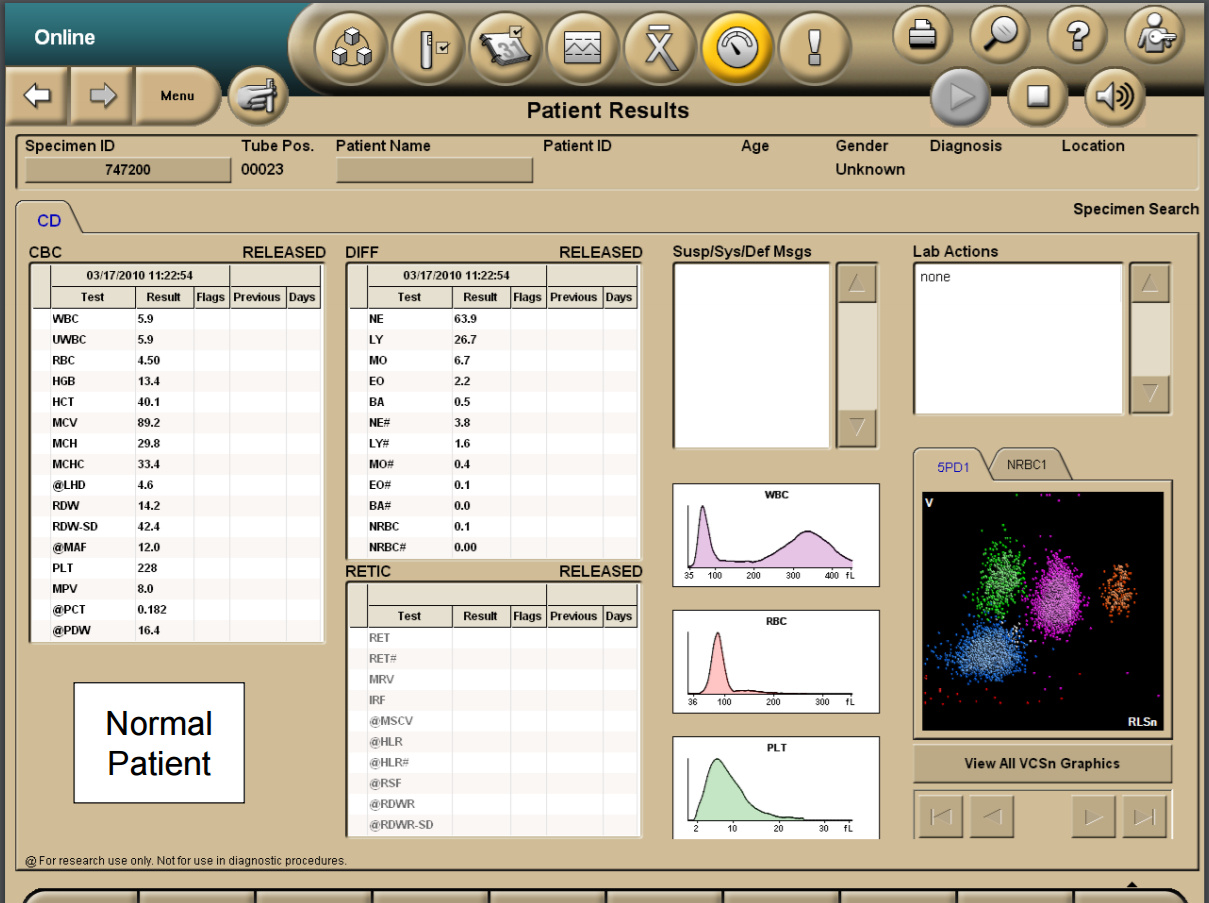
Полученные по трем каналам данные комбинируются и анализируются. В результате клетки распределяются по кластерам, включая разделение по степени зрелости эритроцитов и лейкоцитов (нейтрофилов). На основе полученных измерений этих трех размерностей определяется множество гематологических параметров – до 30 в диагностических целях, более 20 в исследовательских целях и более ста специфичных расчетных параметров для узкоспециализированных цитологических исследований. Данные визуализируются в 2D- и 3D-форматах. Врач-лаборант, работающий с гематологическим анализатором BackmanCoulter, видит результаты анализа на мониторе примерно в таком виде:
А далее принимает решение – надо ли их верифицировать или нет.
Стоит ли говорить, что информативность и точность современного автоматического анализа во много раз выше мануального? Производительность машин подобного класса – порядка сотни образцов в час при анализе тысяч клеток в образце. Вспомним, что при микроскопии мазка врачом анализировалось только 100 клеток!
Однако несмотря на эти впечатляющие результаты, именно микроскопия до сих пор пока остается «золотым стандартом» диагностики. В частности, при выявлении аппаратом патологической морфологии клеток образец анализируется под микроскопом вручную. При обследовании больных с гематологическими заболеваниями микроскопия окрашенного мазка крови проводится только вручную опытным врачом-гематологом. Именно так, вручную, дополнительно к автоматическому подсчету клеток, выполняется оценка лейкоцитарной формулы во всех детских анализах крови по заказам, сделанным с помощью лабораторного онлайн-сервиса LAB4U.RU.
Вместо резюме
Технологии автоматизированного гематологического анализа продолжают активно развиваться. По существу они уже заменили микроскопию при выполнении рутинных профилактических анализов, оставив ее для особо значимых ситуаций. Мы имеем в виду детские анализы, анализы людей, имеющих подтвержденные заболевания, особенно гематологические. Однако в обозримом будущем и на этом участке лабораторной диагностики врачи получат аппараты, способные самостоятельно выполнять морфологический анализ клеток с использованием нейронных сетей. Снизив нагрузку на врачей, они в то же время повысят требования к их квалификации, поскольку в зоне принятия решений человеком останутся только нетипичные и патологические состояния клеток.
Количество информативных параметров анализа крови, увеличившиеся многократно, поднимает требования к профессиональной квалификации и врача-клинициста, которому необходимо анализировать сочетания значений массы параметров в диагностических целях. На помощь врачам этого фронта идут экспертные системы, которые, используя данные анализатора, предоставляют рекомендации по дальнейшему обследованию пациента и выдают возможный диагноз. Такие системы уже представлены на лабораторном рынке. Но это уже тема отдельной статьи.
Источник
Микроскопия мазка крови – исследование под микроскопом препарата, приготовленного из капли крови.
Выполнение микроскопии мазка крови является опциональной частью общего анализа крови или лейкоцитарной формулы и отдельно не производится.
Синонимы русские
Микроскопическое исследование мазка крови, мазок крови, микроскопия крови, ручной подсчет лейкоцитарной формулы, мазок периферической крови.
Синонимы английские
Blood Smear, Peripheral smear, Manual differential, Red blood cell morphology, White Blood cell morphology, Peripheral blood smear, Blood Film Examination, Blood Film
Какой биоматериал можно использовать для исследования?
Венозную или капиллярную кровь.
Общая информация об исследовании
Исследование позволяет морфологически оценить клетки (форменные элементы) крови, а также выполнить их подсчет. Клетки крови образуются и созревают в красном костном мозге и затем выбрасываются в общий кровоток. У каждой разновидности клеток свои функции. В физиологических условиях количество и морфологические признаки клеток крови стабильны и не выходят за рамки референсных значений. При различных заболеваниях количество и свойства (форма, объем, цвет, наличие включений, их количество и пр.) закономерно изменяется. По этой причине оценка клеточных элементов в мазке крови является универсальным тестом при диагностике многих патологических состояний и широко применяется в практике врача практически любой специализации.
Мазок периферической крови – это «моментальный снимок» клеток крови в том виде, в каком они находятся в момент взятия образца. Для выполнения исследования венозную или капиллярную кровь помещают на предметное стекло, которое должно быть тщательно обезжирено. Затем другое стекло ставят на предметное стекло под углом 45′ и проводят вдоль капли крови так, чтобы она растеклась тонким слоем по ширине шлифованного стекла. Затем мазок фиксируют, чтобы форменные элементы крови были более устойчивы. После этого мазок окрашивают специальным красителем, который делает клетки и их элементы более яркими, и высушивают. После чего врач в лаборатории изучает мазок под микроскопом.
Для чего используется исследование?
Пока не появились автоматические анализаторы, каждый раз, когда выполнялся общий анализ крови, проводилось микроскопическое исследование мазка крови, так как определить процентное соотношение различных форм лейкоцитов (лейкоцитарную формулу) по-другому было нельзя. В современных анализаторах подсчет лейкоцитарной формулы осуществляется автоматически. Однако при подозрении на наличие патологических форменных элементов крови микроскопия мазка крови опытным врачом по-прежнему является лучшим способом выявления и оценки атипичных и незрелых клеток.
Когда назначается исследование?
Существует достаточно широкий круг заболеваний и расстройств, при которых могут изменяться свойства клеток, циркулирующих в кровяном русле. В норме в кровь из костного мозга попадают только зрелые клетки, однако при ряде заболеваний, например при лейкозах, в кровь могут попадать незрелые клетки – бласты. При некоторых состояниях, например при массивной инфекции, в лейкоцитах могут появляться характерные примеси, сами клетки могут становиться атипичными, как при инфекционном мононуклеозе. Обнаружение в мазке патологических клеток в большом количестве позволяет заподозрить вызвавшее их заболевание и назначить дополнительное обследование.
Мазок крови может регулярно назначаться пациентам с онкологическими заболеваниями костного мозга, лимфоузлов для наблюдения за динамикой состояния и контроля за эффективностью лечения.
Что означают результаты?
Референсные значения
Нейтрофилы — палочк.: 0 — 5 %.
Нейтрофилы — сегмент.
Возраст | Референсные значения |
До 1 года | 16 — 45 % |
1-2 года | 28 — 48 % |
2-5 лет | 32 — 55 % |
5-7 лет | 38 — 58 % |
7-8 лет | 41 — 60 % |
8-12 лет | 43 — 60 % |
12-16 лет | 45 — 60 % |
Больше 16 лет | 47 — 72 % |
Лимфоциты, %
Возраст | Референсные значения |
До 1 года | 45 — 75 % |
1-2 года | 37 — 60 % |
2-4 года | 33 — 55 % |
4-6 лет | 33 — 50 % |
6-8 лет | 30 — 50 % |
8-10 лет | 30 — 46 % |
10-16 лет | 40 — 45 % |
Больше 16 лет | 19 — 37 % |
Моноциты, %
Возраст | Референсные значения |
До 1 года | 4 — 10 % |
1-2 года | 3 — 10 % |
Больше 2 лет | 3 — 12 % |
Эозинофилы, %
Возраст | Референсные значения |
До 1 года | 1 — 6 % |
1-2 года | 1 — 7 % |
2-4 года | 1 — 6 % |
Больше 4 лет | 1 — 5 % |
Базофилы, %: 0 — 1 %.
Причины изменения показателей
Изменения в мазке крови не всегда позволяют поставить диагноз. Как правило, они указывает на наличие некоего заболевания, что предполагает дальнейшее обследование в целях постановки точного диагноза.
Также рекомендуется
- Клинический анализ крови: общий анализ, лейкоцитарная формула, СОЭ (с микроскопией мазка крови при выявлении патологических изменений)
- Гематокрит
- Эритроцитарные индексы
- Ретикулоциты
- Эритропоэтин
- Эритроциты
- Гемоглобин
Кто назначает исследование?
Врач общего профиля, терапевт, хирург, инфекционист, гематолог.
Источник


