Анализ крови пап тест при беременности
- Главная
- Обследования
- Скрининг
В настоящее время уделяется большое внимание ранней диагностике врождённых пороков развития (ВПР) и наследственных хромосомных болезней. Для этого проводятся скрининги – массовые обследования всех или отобранных по определённым параметрам беременных женщин.
информацияОсновная цель исследований – формирование групп высокого риска по рождению детей с наследственной патологией для проведения дополнительных анализов.
Выделяют следующие виды перенатального скрининга:
- Ультразвуковой скрининг. Проводится без исключения всем беременным три раза: в 10 – 14 , 20 – 24 и 32 – 34 недели беременности.
- Биохимический скрининг маркёрных белков в крови беременной. Исследование назначается при наличии показаний или, если при УЗИ были выявлены какие либо отклонения. В 10 – 14 недель проводят «двойной» тест, а в 16 – 20 недель – «тройной».
- Цитогенетический скрининг проводится генетиком. Подсчитывается вероятность рождения ребёнка с наследственной патологией, исходя из семейного анамнеза и наличия конкретного заболевания у одного из родителей. Наиболее целесообразно обращаться к генетику на этапе планирования беременности.
- Молекулярный скрининг. Исследуется ДНК будущих родителей для выявления досимптоматических больных и бессимптомных гетерозиготных носителей наиболее частых моногенных болезней (муковисцедоз, фенилкетонурия, миодистрофия Дюшена, гемофилия А и В, адреногенитальный синдром и другие). Также проводиться до наступления беременности.
- Иммунологический скрининг. Проводиться всем беременным при постановке на учёт. Включает в себя определение резус и групповой принадлежности крови обоих родителей и TORCH-комплекса, инфекций, потенциально нарушающих внутриутробное развитие плода. К ним относятся: токсоплазмоз, краснуха, ветряная оспа, цитомегаловирусная и герпесвирусная инфекции.
Ультразвуковой скрининг
Во время первого ультразвукового обследования (в 10 — 14 недель) устанавливают срок беременности, характер её течения и количество плодов в матке. Определяют копчико-теменной размер (КТР) плода, характер его сердечной деятельности и особенности прикрепления плодного яйца к стенке матки. На этом этапе принципиально важно диагностировать грубые пороки развития плода (анэнцефалия, акрания, отсутствие конечностей). Определяют маркёры хромосомной патологии: увеличение толщины воротникового пространства (ТВП) и гипоплазии носовой косточки (НК). Исходя из этих данных и возраста женщины, высчитывается риск развития синдрома Дауна.
дополнительноПри выявлении каких-либо отклонений, женщина направляется для дополнительного обследования в центр пренатальной диагностики или медико-генетический центр. Здесь проводится более детальное изучение любых анатомических нарушений и совместно с генетиками педиатрами и детскими хирургами вырабатывается наиболее оптимальная тактика дальнейшего ведения беременности.
На втором этапе УЗИ (в 20 – 24 недели беременности) проводят детальную оценку анатомических структур плода для обнаружения у него пороков развития, маркёров хромосомной патологии, ранних форм задержки внутриутробного развития плода, патологии плаценты и пуповины, аномального количества околоплодных вод. Если выявляются какие-то нарушения, то беременную также направляют на второй и третий уровни диагностики, где изучают функциональные нарушения поражённого органа. Особое внимание уделяется аномалиям сердца, мозга и плаценты. Высокоинформативным является применение метода цветного доплеровского картирования.
При проведении третьего УЗИ (в 32 – 34 недели) оценивают темпы роста плода, соответствие его размеров срокам беременности, а также выявляют пороки развития с поздней манифестацией. Очень важно в этом периоде оценить состояние кровотока в системе мать-плацента-плод для ранней диагностики фетоплацентарной недостаточности и гипоксии плода. При выявлении на данном этапе аномалий развития, уже можно прогнозировать возможность хирургической коррекции порока и определить тактику родоразрешения.
Биохимический скрининг
Биохимический скрининг позволяет сформировать группу высокого риска по рождению детей с врождёнными пороками развития и хромосомными болезнями. Метод основан на определении в крови женщины сывороточных маркёров. Концентрация данных веществ изменяется по мере увеличения срока беременности и при нарушении состояния плода.
Показания для проведения биохимического скрининга:
- Возраст матери старше 35 лет;
- Кровнородственный брак;
- Наличие у одного из супругов хромосомной перестройки, наследственного заболевания или порока развития;
- Рождение ребёнка с наследственным заболеванием или пороком развития;
- Наличие в анамнезе самопроизвольных выкидышей, мертворождений, первичной аменореи, первичного бесплодия у супругов;
- Неблагоприятное воздействие факторов окружающей среды в ранние сроки беременности (радиоактивное облучение, вдыхание парообразных ядов и др.);
- Приём эмбриотоксических препаратов в ранние сроки беременности;
- Рентгенологическое исследование на ранних сроках.
«Двойной» тест
В 10 – 14 недель беременности проводится так называемый «двойной тест» – определение в плазме крови количества свободной β — субъединицы хорионического гонадотропина человека (β – ХГЧ) и протеина беременных PAPP-A (pregnancy associated plasma protein или связанный с беременностью плазменный протеин А).
Информация Для анализа берётся венозная кровь утром натощак, также за 30 минут до исследования необходимо исключить физическое и эмоциональное перенапряжение.
Ассоциированный с беременностью протеин-А (PAPP-A) вырабатывается плацентой и поступает в кровоток беременной. PAPP-A в крови женщины связывает гепарин и является ингибитором эластаз гранулоцитов, модулируя иммунный ответ материнского организма и обеспечивая нормальный рост и развитие плода. При хромосомных аномалиях плода происходит резкое снижение концентрации белка в крови с 8 по 14 недели беременности.
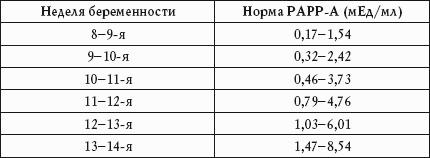
Таблица: концентрация протеина беременных PAPP-A в крови при нормально протекающей беременности:
| Срок беременности в неделях | Концентрация PAPP-A мМЕ/мл |
| 7 — 8 | 0,17 — 1,54 |
| 9-10 | 0,32 — 2,42 |
| 10-11 | 0,46 — 3,73 |
| 11-12 | 0,79 — 4,76 |
| 12-13 | 1,03 — 6,01 |
| 13-14 | 1,47 — 8,54 |
Причины снижения концентрации :
- Синдром Дауна (трисомия по 21-й паре хромосом)
- Синдром Эдвардса (трисомия по 18-й паре хромосом);
- Синдром Патау (трисомия по 13-й паре);
- Синдром Корнелии де Ланге;
- Анеуплодии и триплодии по половым хромосомам;
- Гипотрофия плода;
- Угроза прерывания беременности;
- Заболевания матери (сахарный диабет, гипертоническая болезнь).
Причины повышения концентрации:
- Многоплодная беременность;
- Низкое расположение плаценты;
- Тяжёлый токсикоз у матери.
Хорионический гонадотропин (ХГЧ) вырабатывается синцитиотрофобластами растущего хориона (питательная оболочка эмбриона, которая впоследствии трансформируется в плаценту). β — субъединицу гормона можно определить в крови женщины уже через 7 – 9 дней после оплодотворения. В норме каждые два дня происходит двукратное увеличение концентрации гормона в крови и достигает своего максимума к 8 – 10 неделям беременности, затем немного снижается. Физиологическая роль ХГЧ заключается в стимулировании развития жёлтого тела (временная эндокринная железа беременности), поддержания нужного уровня прогестерона и эстрогенов. Также ХГЧ стимулирует выработку тестестерона половыми железами у плодов мужского пола и оказывает воздействие на кору надпочечников эмбриона. Более подробно о β – ХГЧ написано в соответствующей статье.
Концентрация PAPP-A оценивается совместно с количеством ХГЧ в крови. Для интерпретации данных биохимического скрининга применяют общепринятое обозначение уровня сывороточных маркёров, которое рассчитывается как отношение концентрации белка в крови конкретной женщины к значению медианы содержания данного белка при нормальной беременности этого срока у большой выборки женщин. Для каждой страны, а иногда и отдельного региона высчитывается свой показатель. Кратность медиане выражается в МоМ (Multiples of median). Допустимые колебания уровней белков от 0.5 до 2.0 МоМ.
«Тройной» тест
К сывороточным маркёрам, определяемым во втором триместре беременности, относятся Альфафетопротеин (АФП), Хорионический гонадотропин (ХГЧ) и свободный эстриол.
Альфа-фетопротеин (АФП) – это белок плода. Он начинает синтезироваться с 5-6 недель эмбрионального развития в желточном мешке плода, затем основную функцию синтеза берёт на себя печень. Также небольшое количество белка синтезируется в желудочно-кишечном тракте плода. Максимальная концентрация АФП в крови плода определяется в 12 – 14 недель беременности. Белок выводится почками плода в амниотическую жидкость, откуда попадает в кровь матери. В крови матери АФП появляется в 12 – 13 недель беременности и достигает своего максимума к 32 – 33 неделям. Подробную информацию смотрите в статье «АФП».
Определение в крови некоъюгированного (свободного) эстриола
Под действием хорионического гонадотропина (ХГЧ) жёлтое тело активно начинает вырабатывать эстриол, который подготавливает матку к росту плода. Однако около 90% эстриола имеет плодовое происхождение. Предшественник эстриола, дегидроэпиандростерон (ДЭА), синтезируется в коре надпочечников плода, откуда поступает в плодовую печень и плаценту, где и происходит образование эстриола. Эстриол, синтезируемый в плаценте, называют свободным, несвязанным, неконъюгированным. Концентрация гормона увеличивается параллельно сроку беременности. Его уровень изменяется в течение суток и достигает максимума к 1400 – 1500.
Важно Концентрация гормона изменяется при многих аномалиях развития плода и нарушениях функции плаценты. Поэтому определение свободного эстриола в крови беременной имеет важное диагностическое значение. Дополнительную информацию читайте в статье «Эстриол».
Хорионический гонадотропин (ХГЧ) (описание в разделе «двойной тест» и отдельной статье).
Таблица: Факторы, влияющие на результаты тестов биохимического скрининга:
| Показатель | Повышение | Снижение |
| Масса тела | Сниженная | Повышенная |
| Экстракорпоральное оплодотворение | Уровень ХГЧ выше в среднем на 10 – 15 % | Уровни свободного эстриола и PAPP-A ниже примерно на 10 – 20% |
| Многоплодная беременность | Чаще всего показатели увеличены соответственно количеству плодов2 | |
| Кровотечение, угрожающий самопроизвольный аборт1 | АФП | PAPP-A, ХГЧ, свободного эстриола |
| Сахарный диабет | При инсулинзависимом сахарном диабете уровни PAPP-A, АФП и свободного эстриола снижены | |
| Раса | Уровни АФП и ХГЧ выше у женщин негроидной расы по сравнению с европейской |
1 – рекомендуется отложить анализ на одну неделю после остановки кровотечения.
2 – невозможно достоверно рассчитать риск по наследственным заболеваниям, потому что один из плодов может быть здоров, а второй нет.
Для оценки «тройного» теста также используется определение кратности медиане МоМ. При различных заболеваниях плода выявляется сочетанное характерное отклонение показателей биохимического скрининга. Их называют профилями МоМ при конкретной патологии. При наличии отклонений от нормы, в первую очередь необходимо провести повторное УЗИ, для уточнения срока беременности и выявления явных пороков развития. Если выявлены явные нарушения, то тогда уже назначают инвазивные методы исследования плода (хорионбиопсия, амниоцентез, плацентоцентез) для определения хромосомного набора плода.
Источник
Когда наступает долгожданная беременность, женщина всеми силами пытается сделать ее максимально успешной. Медицинские диагностики на сегодняшний день — прекрасный способ обнаружить пороки развития и предотвратить их последствия без ущерба матери и ребенка.

Сегодня нет таких будущих мам, которые не проходят первый пренатальный скрининг. Это комплексное исследование, способное на ранних сроках выявить патологии и аномалии развития плода. К нему относится и анализ на плазменный белок РРАР. О норме РАРР-А при беременности следует знать каждой будущей маме. Этот показатель играет немаловажную роль при диагностировании той или иной формы нарушения развития будущего крохи.
Для чего проводят скрининг

К любому назначаемому врачом обследованию беременная женщина относится настороженно. Ведь сейчас главное, чтобы ничего не угрожало малышу. Поэтому, когда гинеколог дает направление на скрининг на сроке 13 недель 6 дней, будущая мама зачастую не знает, что от всего этого ожидать и очень волнуется.
В действительности, дородовое обследование максимально безопасно и назначается абсолютно всем в 11 — 13 акушерских недель в силу простых методов его проведения:
- ультразвуковое исследование;
- скрининговый биохимический анализ крови.
Назначается первый пренатальный скрининг на сроке 11 — 13 недель 6 дней. Именно в этот период данное обследование максимально информативно.
Особенно важно пройти исследование женщине с отягощенным протеканием беременности либо предыдущими неудачными попытками выносить малыша. К таким факторам риска относятся:
- женщина, возраст которой 35+;
- наличие предыдущих беременностей, окончившихся самопроизвольными выкидышами либо неразвивающейся беременностью;
- в семье уже растет ребенок с хромосомной или генетической патологией;
- во время настоящей беременности на ранних сроках до 13 недели перенесено серьезное инфекционное заболевание;
- влияние вредных факторов, связанных с профессией женщины;
- пристрастие будущей матери к алкоголю, наркотикам.
Первоочередно проводится ультразвуковое исследование, а затем в этот же день сдается кровь на биохимический скрининг. Соблюдение данной последовательности в совокупности гарантирует достоверный результат исследования. Первый скрининг требует максимально правильного срока беременности, вплоть до дня. Установить точный срок может только врач ультразвуковой диагностики. Помимо этого только УЗИ даст результат о том, одноплодная беременность или многоплодная. Без этой информации вообще не целесообразно сдавать кровь, поскольку качественных результатов вы не получите.
Биохимический анализ крови на скрининге в 1 триместре
На момент сдачи крови у будущей мамы на руках уже должны быть результаты УЗИ с точным сроком беременности и сопутствующими комментариями врача. Например, если ультразвуковая диагностика выявила замирание плода, то проводить анализ дальше просто бессмысленно.

Сдача крови на подобное обследование подразумевает ряд правил:
- Сдается исключительно на голодный желудок. Вода разрешается только в том случае, если у мамы сильный токсикоз или головокружение.
- При возможности сдать кровь максимально рано, но не путая последовательности процедур. Если процесс сдачи биоматериала заставит себя ждать, возьмите с собой перекусить и покушайте сразу же после выхода из процедурного кабинета.
- За пару дней до назначенного исследования исключите из рациона ряд продуктов: жирные и копченые блюда, орехи, шоколад, морепродукты.
- За день до сдачи биоматериала следует исключить тяжелые физические нагрузки.
Анализ крови на биохимию направлен на исследование двух показателей:
- свободный хорионический гормон человека (ХГЧ);
- плазменный протеин РАРР-А.
Результаты биохимического скрининга бывают готовы в течение 2 дней.
Что такое РАРР-А
РАРР-А — это белок плазмы, который организм начинает активно выделять именно в период беременности.
Его вырабатывает наружный слой эмбриона в тот момент, когда внедряется в стенки матки. Именно поэтому исследование крови на уровень данного протеина имеет наиважнейшее значение для ранней диагностики неправильного развития будущего малыша. Даже в самом начале беременности, когда УЗИ неспособно увидеть проблему, показатели РАРР-А могут сигнализировать о ее наличии.

Изменение количественного отклонения от нормы РАРР может указывать:
- синдром Дауна;
- замершая беременность;
- угроза выкидыша.
Анализ крови на РАРР-А необходимо сдать до 14 недели беременности. На более поздних сроках достоверных результатов ожидать не стоит. После 14 недели показатель РАРР-А у женщины с генетико-хромосомной патологией плода будет абсолютно таким же, как у женщины, вынашивающей здорового малыша.
Любые отклонения рарр от нормы при беременности, будь то повышение или понижение уровня плазменного белка, должны послужить поводом для беспокойства.
ВАЖНО! Только совокупность результатов УЗИ и биохимического скрининга могут дать полную картину протекания беременности. Кровь следует сдать не позднее, чем через 3 дня после ультразвукового исследования. Врач не ставит вам точного диагноза, а только указывает на возможные патологии, которые можно будет подтвердить или опровергнуть с помощью более точных методов обследования.
Результаты анализа крови на РАРР-А
При толковании результатов первого скрининга гинеколог учитывает все особенности беременной женщины: вес, наличие сахарного диабета, принимались ли на момент прохождения исследования какие-то лекарства, наличие или отсутствие вредных привычек, беременность получилась путем ЭКО или нет и многие другие.
Уровень плазменного протеина растет с 8 по 13-14 неделю.
В норме у беременной женщины показатель РАРР-А бывает разным в зависимости от недели беременности.

Отклонения от нормы могут свидетельствовать о генно-хромосомной патологии со стороны плода, а беременная женщина находится в группе риска, связанной с замиранию плода или самопроизвольным выкидышем.
| Показатель повышен | Показатель понижен |
| Возможные патологии | |
|
|
Ассоциированный с беременностью протеин РАРР-А может быть завышен и по ряду иных причин:
- достаточно большой вес ребенка;
- низкое расположение плаценты;
- многоплодная беременность.
Результаты анализа в МоМ

Когда результаты скрининга крови попадают к врачу, ведущему беременность, он переводит показатели в единицах в МоМ-коэффициент. Он выявляет процент отклонений у конкретной женщины от средней нормы.
При положительном результате скрининга МоМ-коэффициент варьируется от 0,5 до 2,5.
Во всех лабораториях нормы МоМ-коэффициента одинаковы. Поэтому для повторной сдачи анализа, можно выбрать абсолютно любое учреждение, если результатам своего вы не доверяете.
Нормы РАРР-А при многоплодной беременности
Уже на сроке в тринадцать недель во время 1 скрининга врач может обнаружить в полости матки два и более эмбриона. Многоплодная беременность относится к ряду осложненных и требует особого контроля на протяжении всего срока вынашивания малышей. Риск такой беременности может быть в том, что один плод развивается без видимых патологий, а второй имеет признаки отклонений в развитии уже на 13 неделе. Поэтому очень важно будущей маме серьезно подойти к вопросу первого пренатального скрининга.
На 1 скрининге при беременности двойней нормы анализов будут несколько иными, нежели при одноплодной беременности.
Во-первых, основным исследованием будет УЗИ, где врач особое внимание обратит на воротниковую зону малышей. Именно там скапливается жидкость, сигнализирующая о возможном синдроме Дауна.
Во-вторых, врачом не будет назначен биохимический скрининг крови. В случае с многоплодной беременностью он окажется неинформативным и может дать как лжеповышенные, так и лжепониженные результаты. Возможно, что по крови матери можно будет лишь выяснить коэффициент МоМ. В норме у беременной двойней он достигает показателя в 3,5 МоМ.
Первый пренатальный скрининг на сроке в 13 недель — процедура волнительная. Любая мама должна знать, что точного стопроцентного диагноза не поставит ни один врач. Анализ на РАРР-А — это выявление вероятности риска. Только совокупность результатов УЗИ и биохимии крови может немного повысить уровень достоверности.
Даже при обнаружении высокого риска родить больного малыша, не стоит делать необдуманных и опрометчивых шагов. Акушер-гинеколог посоветует консультацию генетика и даст возможность повторного скрининга, если срок не перешел границу в 13 недель и 6 дней.
Отказываться от предлагаемых обследований не стоит. Ведь предупрежден — значит вооружен.
Источник

